можно ли вылечить увеличенную щитовидную железу
Что такое тиреотоксикоз (гипертиреоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., эндокринолога со стажем в 27 лет.
Определение болезни. Причины заболевания
Тиреотоксикоз (гипертиреоз) — гиперметаболический процесс, вызванный избытком тиреоидных гормонов в организме и их токсическим воздействием на различные органы и ткани. Клинически характеризуется увеличением щитовидной железы и поражением других систем и органов. [3] [5] [11]
Первые описания этой патологии были найдены в работах персидского врача Джурджани, созданных в 1100 году. [5] [11]
Данный синдром встречается как у женщин (до 2%), так и у мужчин (до 0,2%). Чаще он возникает у людей в возрасте 20-45 лет.
Причин возникновения тиреотоксикоза множество. К основным относятся:
Провоцирующим фактором синдрома является дополнительное количество йода, поступающее в организм при самостоятельном использовании йодных добавок.
Состояние тиреотоксикоза при диффузно-токсическом зобе является аутоиммунным заболеванием. Обычно оно развивается в результате избыточной выработки антител к рецептору тиреотропного гормона (ТТГ), производимого гипофизом.
Возникновение тиреотоксического состояния возможно при возникновении функциональной автономии уже существующего узла щитовидной железы — одно- и многоузлового зоба. Это заболевание развивается достаточно долго, в основном у людей, старше 45 лет. Так, в отсутствие воздействия ТТГ — основного физиологического стимулятора [7] [8] — узлы синтезируют количество тиреогормонов, превышающее потребность организма. [5] [6] [11]
Симптомы тиреотоксикоза (гипертиреоза)
При опросе пациентов с подозрением на повышенную функцию щитовидной железы выявляются:
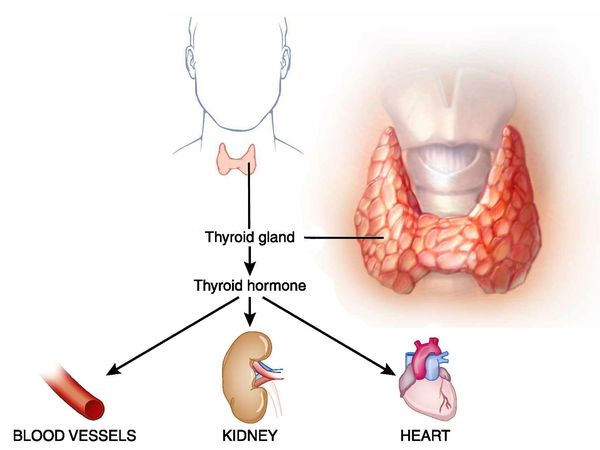
Повышенное количество тиреогормонов влияет на сердечную деятельность
Причины увеличения щитовидной железы
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2019/12/uvelichennaja-shhitovidnaja-zheleza.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2019/12/uvelichennaja-shhitovidnaja-zheleza-900×600.jpg» title=»Причины увеличения щитовидной железы»>
Руслана Варданян, гинеколог-эндокринолог. Редактор А. Герасимова
Изменения в размерах щитовидной железы — один из самых верных признаков дисфункции органа. Что вызывает рост щитовидки и какое лечение необходимо, может быть определено только тщательным медицинским обследованием.
Почему увеличивается щитовидка
Щитовидная железа расположена в нижней части шеи, с обеих сторон трахеи. Максимальный объем органа у женщин составляет 18 см 3, а у мужчин – 25 см 3.
Железа вырабатывает два гормона: тироксин и трийодтиронин. Для их производства организм нуждается в йоде. Гормоны щитовидной железы влияют практически на весь обмен веществ, поэтому нарушения в выработке гормонов являются типичными симптомами этого состояния.
Функция щитовидной железы напрямую контролируется гипофизом, гормоном ТТГ. Если железа не производит достаточного количества гормона, уровень ТТГ увеличивается, и это стимулирует работу железы, в противном случае уровень ТТГ уменьшается.
Наиболее распространенная причина увеличения щитовидной железы — дефицит йода. Организм противодействует уменьшению выработки гормонов из-за дефицита йода путем увеличения размера щитовидной железы.
Есть несколько других возможных причин увеличения щитовидки:
Заболевания щитовидной железы также называют узловой струмой.
Гормоны щитовидной железы
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2019/12/gormony-shhitovidnoj-zhelezy.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2019/12/gormony-shhitovidnoj-zhelezy-900×600.jpg» loading=»lazy» src=»https://unclinic.ru/wp-content/uploads/2019/12/gormony-shhitovidnoj-zhelezy.jpg» alt=»Гормоны щитовидной железы» width=»900″ height=»600″ srcset=»https://unclinic.ru/wp-content/uploads/2019/12/gormony-shhitovidnoj-zhelezy.jpg 900w, https://unclinic.ru/wp-content/uploads/2019/12/gormony-shhitovidnoj-zhelezy-768×512.jpg 768w» sizes=»(max-width: 900px) 100vw, 900px» title=»Причины увеличения щитовидной железы»>
Увеличение щитовидной железы из-за дефицита йода
Для образования гормонов щитовидной железы необходимо адекватное потребление йода. В районах с тяжелым дефицитом йода его недостаточное потребление приводит к слабой выработке гормонов у жителей и практически поголовной заболеваемости.
Дефицит йода особенно часто возникает у беременных женщин: в этот период потребность в этом элементе повышается. По статистике, примерно половина будущих мам страдает по крайней мере от небольшого дефицита йода.
При отсутствии доступного йода щитовидная железа обычно вырабатывает достаточное количество гормона щитовидной железы, но расплата за это — увеличение органа. В зависимости от стадии увеличения, зоб сначала становится ощутимым, а затем видимым невооруженным глазом.
При большом зобе пациенты чувствуют сильное давление в шее, им сложно дышать и глотать. При отсутствии лечения увеличенная щитовидная железа становится огромной.
Профилактика зоба возможна путем правильного потребления йода. Можно использовать йодированную поваренную соль или специальные добавки, выписанные эндокринологом. Адекватное потребление йода очень важно во время беременности и в подростковом возрасте.
Суточная потребность в йоде зависит от возраста (европейские нормы):
При дисфункции щитовидной железы гипертрофия щитовидной железы может не возникать. В случае более серьезного дефицита йода или другой дисфункции, когда щитовидная железа не вырабатывает достаточного количества гормона, пациенты жалуются на:
В этом случае лечение заболевания возможно путем приема гормонов щитовидной железы.
Недостаток йода в организме
Недостаток йода в организме
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2019/12/nedostatok-joda-v-organizme.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2019/12/nedostatok-joda-v-organizme-900×600.jpg» loading=»lazy» title=»Недостаток йода в организме» src=»https://unclinic.ru/wp-content/uploads/2019/12/nedostatok-joda-v-organizme.jpg» alt=»Недостаток йода в организме» width=»900″ height=»600″ srcset=»https://unclinic.ru/wp-content/uploads/2019/12/nedostatok-joda-v-organizme.jpg 900w, https://unclinic.ru/wp-content/uploads/2019/12/nedostatok-joda-v-organizme-768×512.jpg 768w» sizes=»(max-width: 900px) 100vw, 900px» /> Недостаток йода в организме
Обратите внимание, что в случае других проблем со щитовидной железой: воспаление, повышенная активность — потребление йода может вызвать или усугубить симптомы.
Гиперфункция щитовидной железы (гипертиреоз)
В случае сверхактивной щитовидной железы — гипертиреоза — организм вырабатывает слишком много гормонов.
Независимо от основной причины, в случае сверхактивной щитовидной железы, типичные симптомы появляются вместе с ростом органа.
У пациентов заметны:
Лечение зависит от причины. В легкой стадии можно принимать лекарства, уменьшающие выработку гормонов, но также болезнь может потребовать хирургического вмешательства или лечения изотопами.
Тиреоидит
Увеличение щитовидной железы также может быть связано с различными воспалительными заболеваниями щитовидной железы.
Например, безболезненная гипертрофия щитовидной железы является одним из ведущих признаков подострого воспаления лимфоцитов. К сожалению, симптомы этой патологии слабо выражены, и болезнь часто не распознается. Напротив, при остром воспалении щитовидной железы отек щитовидной железы сопровождается болью и высокой температурой.
» data-medium-file=»https://unclinic.ru/wp-content/uploads/2019/12/tireoidit-900×506.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2019/12/tireoidit.jpg» loading=»lazy» src=»https://unclinic.ru/wp-content/uploads/2019/12/tireoidit-900×506.jpg» alt=»Тиреоидит» width=»900″ height=»506″ srcset=»https://unclinic.ru/wp-content/uploads/2019/12/tireoidit.jpg 900w, https://unclinic.ru/wp-content/uploads/2019/12/tireoidit-768×432.jpg 768w» sizes=»(max-width: 900px) 100vw, 900px» title=»Причины увеличения щитовидной железы»> Тиреоидит
Типичные симптомы хронического лимфоцитарного тиреоидита (или тиреоидита Хашимото) — зоб и гипотиреоз. Причина патологии в том, что иммунная система пациента вырабатывает антитела против собственной щитовидной железы, что вызывает постоянное разрушение тканей. Когда много клеток щитовидной железы становятся нефункциональными, они не могут производить гормоны, поэтому развиваются очевидные симптомы.
Диагностика, выявляющая причины увеличения щитовидной железы?
Диагностика и лечение гиперплазии щитовидной железы определяются основными заболеваниями.
Дополнительно может проводиться изотопное исследование, выявляющее любые узлов щитовидной железы или в случае подозрения на рак — биопсия. Несмотря на то, что рак щитовидной железы встречается редко, его нельзя полностью исключить, поэтому важно проверить орган на наличие злокачественных новообразований.
Вопросы о лечении гипотиреоза и гипертиреоза
Реально ли наладить гормональный фон, избавиться от гипотиреоза, гипертиреоза без синтетических гормонов? Как это сделать? С помощью питания, спорта?
Гипотиреоз – это клинический синдром, вызванный стойким дефицитом гормонов щитовидной железы (что встречается чаще) или снижением их биологического эффекта на тканевом уровне (встречается реже).
Данная патология имеет множество симптомов, так называемых масок. Среди них чаще мы встречаем:
Клиническая картина при этом состоянии достаточно неспецифична. Пациентов могут беспокоить утомляемость, сонливость, сухость кожных покровов, отечность, запоры и т.д., которые присутствуют и при других заболеваниях. Причинами гипотиреоза чаще всего являются: хронический аутоиммунный тиреоидит, оперативное удаление щитовидной железы или ее части, терапия радиоактивным йодом, опухоли головного мозга и операции на нем, послеродовый и другие тиреоидиты (сопровождающиеся воспалением ткани железы), некоторые крайне редкие причины – нечувствительность тканей к гормонам щитовидной железы, врожденные дефекты синтеза гормонов и проч.
Наиболее часто причиной гипотиреоза является хронический аутоиммунный тиреоидит на фоне носительства антител ткани щитовидной железы (АТ к ТПО и АТ к ТГ), но надо отметить, что встречаются варианты тиреоидитов и без них. Само изменение титра (уровня) этих специфических антител в течение жизни не определяет тактику врача (однократного получения положительного результата достаточно для установления природы заболевания), особенно если пациенту на момент установки диагноза уже требуется заместительная гормональная терапия (ЗГТ). Прежде чем эта терапия назначается, исследуется ТТГ (согласно действующим российским клиническим рекомендациям для установления диагноза он должен иметь двукратное повышение в диапазоне 5-10 мкМЕ/мл или однократно определен выше 10 мкМЕ/мл), также выполняется УЗИ щитовидной железы (там мы находим специфические для АИТ изменения ткани). Показания для терапии (левотироксином натрия – синтетическим гормоном, полностью идентичным натуральному) определяет врач, дозы препарата также подбираются индивидуально (например, у пациентов старшего возраста при наличии сердечно-сосудистых заболеваний стоит более аккуратно подходить к назначению терапии).
Не существует на данный момент доказанных методов снижения уровней циркулирующих антител, повторюсь, даже если оно произошло, это не является руководством к действию по отмене терапии или снижению дозы препарата (т.е. не имеет никакого значения в оценке развития и прогноза заболевания, поэтому антитела не исследуются в динамике). Условно говоря, однократно определенный ТТГ 4,5 мкМЕ/мл (при референсе от 0,4 до 4,0 мкМЕ/мл) не требует сиюминутного назначения левотироксина натрия (беременность – отдельная ситуация, иногда тироксин назначается временно с последующей отменой после родов), а требует дополнительной диагностики и динамического контроля ТТГ.
Еще стоит отметить также, что существует множество пациентов – бессимптомных носителей антител к ткани железы, которые живут длительно без нарушения функции железы (нередко оно и вовсе не возникает в течение жизни) и не требуют никакого лечения.
Среди вариантов АИТ существует так называемая гипертрофическая форма (сопровождается увеличением железы в размере – формированием зоба), при которой тироксин может быть назначен для уменьшения объема железы при нормальной гормональной функции. В остальных случаях без нарушения гормональной функции терапия при АИТ не назначается.
Самостоятельно АИТ с исходом в гипотиреоз не проходит, наоборот в течение жизни доза постепенно повышается поскольку и в конечном итоге доходит до полной заместительной. Доза ЗГТ в течение жизни может меняться по причине смены бренда препарата, из-за колебаний массы тела, приема других препаратов одновременно с тироксином. Чтобы избежать неадекватной компенсации заболевания, стоит наблюдаться у эндокринолога.
Гипертиреоз – избыточное содержание гормонов щитовидной железы в крови.
Тиреотоксикоз – это клинический синдром (обратный гипотиреозу), обусловленный избыточным содержанием гормонов щитовидной железы в крови и их токсическим действием на органы и ткани. Чаще всего его причиной становится другое аутоиммунное заболевание щитовидной железы – диффузный токсический зоб (маркер – АТ к рецептору ТТГ), узловой или многоузловой токсический зоб. Иногда вышеописанный АИТ протекает с фазой тиреотоксикоза вначале. Также эта фаза встречается при подостром и послеродовом тиреоидитах. Тиреотоксикоз наблюдается при аденоме гипофиза, которая секретирует ТТГ (единственная ситуация, когда ТТГ будет здесь повышен). Ну и не стоит забывать про тиреотоксикоз, вызванный приемом лекарственных средств (например, амиодарона, левотироксина натрия – при передозировке в том числе, препаратов йода) и про более редкие состояния.
Нормальным (физиологичным) для беременных состоянием является транзиторный гестационный тиреотоксикоз, который проходит к середине беременности, а возникает из-за естественной гиперстимуляции щитовидной железы и сходства молекул ТТГ и бета-ХГЧ, однако иногда требуется проведение дифференциальной диагностики с патологическим тиреотоксикозом. Клинические проявления тиреотоксикоза включают в себя поражение различных органов и систем: тахикардия и другие нарушения ритма сердца, повышенная возбудимость, потливость, тремор, неустойчивый стул, похудение, нарушение менструального цикла. Иногда происходит поражение глаз и развитие зоба. Поскольку в большинстве случаев причиной тиреотоксикоза является наличие некой значимой патологии, пациенту требуется лечение от консервативного (медикаментозного) до радикального (радиойодтерапия, оперативное лечение). При тиреотоксических фазах АИТ, послеродового и подострого тиреоидитов специфического лечения тиреотоксикоза не требуется, может проводиться временная симптоматическая терапия нарушения ритма сердца или болевого синдрома.
Заграничные врачи все чаще отказываются от гормонов при лечении, какая ситуация у нас в стране?
Есть ли риск, что щитовидная железа перестанет работать при приеме синтетических заместителей? Как возможно его снизить?
В ситуации АИТ с исходом в гипотиреоз на железу постоянно действует аутоагрессия и возникает воспаление, орган начинает разрушаться. Поэтому с течением времени доза ЗГТ может только повышаться, доходя в конечном итоге до полной заместительной. Выше я упоминала вариант АИТ с формированием зоба (как компенсация – чтобы сохранить синтез гормонов на должном уровне, железа увеличивается в объеме, и, таким образом, гормональных нарушений поначалу долго не возникает), но нередко бывают ситуации, когда щитовидная железа в объеме наоборот уменьшается, что рассматривается в качестве закономерного течения аутоиммунного процесса – разрушения органа.
При подостром, послеродовом тиреоидитах нарушение функции железы носит чаще временный характер, и в абсолютном большинстве случаев лечение требуется временное симптоматическое, а не гормональное. При послеродовом тиреоидите все же иногда пациентке необходима ЗГТ, которая проводится под контролем ТТГ: при восстановлении собственной функции по мере разрешения процесса тироксин отменяется.
Механизмы нарушения функции щитовидной железы при приеме амиодарона (часто применяющегося в кардиологии антиаритмического препарата) достаточно сложны, и функция может нарушаться как в сторону гипо-, так и гипертиреоза.
Временные процессы в щитовидной железе, которые возникают по тем или иным причинам (инфекционным в том числе, если говорить о подостром тиреоидите), но на фоне предсуществующего аутоиммунного процесса, в большинстве случаев требуют пожизненной терапии в виду формирования стойкого нарушения функции органа (патологический процесс, как триггер, просто запустил аутоиммунную агрессию).
Однако, часто приходят пациенты взрослого возраста, которые длительно принимают «детские» дозы левотироксина натрия, приходится препарат отменять и смотреть, как себя поведет железа на чистом фоне. Сложнее обстоит дело с планирующими беременность пациентками, когда ждать 1-2 месяца отмены препарата они не хотят, но в данном случае все решается индивидуально. А иногда встречаются ситуации передозировок препаратами тироксина, что, конечно, сразу же наводит на мысль: а по показаниям ли он был назначен?
Резюмируя:
Всегда в случае выявления каких-либо нарушений стоит консультироваться с грамотным специалистом, кто в одном случае выявит показания к терапии и подберет адекватные дозы препаратов, а в другом направит на динамический контроль, руководствуясь общим состоянием пациента и его причинами.
Запись на прием к врачу-эндокринологу
Для уточнения подробностей, пройдите консультацию квалифицированного специалиста в клинике «Семейная».
Йоддефицитная патология щитовидной железы: профилактика и лечение
С проблемой диффузного и узлового зоба сталкиваются врачи многих специальностей: эндокринологи, хирурги, онкологи, радиологи, терапевты, кардиологи, педиатры. Диагностика и лечение этих заболеваний касаются врачей-эндокринологов, однако с последствиями ф
С проблемой диффузного и узлового зоба сталкиваются врачи многих специальностей: эндокринологи, хирурги, онкологи, радиологи, терапевты, кардиологи, педиатры. Диагностика и лечение этих заболеваний касаются врачей-эндокринологов, однако с последствиями функциональных нарушений щитовидной железы приходится сталкиваться терапевтам, кардиологам, невропатологам, гастроэнтерологам, а иногда и психиатрам.
В основе развития диффузных и узловых форм зоба лежат разные причины: йодная недостаточность, генетически обусловленные дефекты синтеза тиреоидных гормонов, зобогенные факторы, связанные с пищей, начальные проявления аутоиммунной патологии. Установлено, что в Российской Федерации основной причиной развития диффузных и узловых форм зоба является дефицит йода. Исследования, проведенные в последнее десятилетие, показали, что в России не существует территорий, население которых не подвергалось бы риску развития йоддефицитных заболеваний [2]. С йодным дефицитом связано 90–95% случаев увеличения щитовидной железы.
В странах, где существует дефицит йода, в структуре заболеваний щитовидной железы преобладают диффузные и узловые формы зоба, выше относительная частота низкодифференцированных форм рака.
Исследования, посвященные оптимальным показателям содержания йода в пище, при которых не происходит развития зоба, позволили установить нормативы его потребления в сутки (ВОЗ, 2001) [5]:
В организм йод попадает в виде неорганических соединений или в органической форме.
В организме здорового человека содержится около 15 — 20 мг йода, из которых 70 — 80% находится в щитовидной железе. Ежедневно щитовидная железа при достаточном поступлении йода секретирует 90–110 мкг тироксина и 5–10 мкг трийодтиронина. Главным стимулятором синтеза и секреции тиреоидных гормонов является тиреотропный гормон гипофиза (ТТГ). Тиреоидные гормоны регулируют процессы энергообразования в организме, синтеза нуклеиновых кислот и белка, а также функционирование органов и тканей. Под воздействием тиреодных гормонов происходит формирование ЦНС у плода, становление интеллекта и поддержание умственной и физической работоспособности в течение жизни.
Если поступление йода в организм ограничено, нормальная секреция тиреоидных гормонов может быть достигнута только в результате перестройки функции щитовидной железы. На первом этапе увеличивается поглощение йода щитовидной железой. Далее происходит изменение внутритиреоидного метаболизма йода — организм более экономно расходует йод, образовавшийся в процессе разрушения тиреоидных гормонов, используя его повторно. Свободные атомы йода направляются для синтеза трийодтиронина, биологическая активность которого в три – пять раз выше, чем тироксина. Чтобы захватить больше йода, щитовидная железа увеличивается в размерах — за счет гиперплазии (количества) и гипертрофии (объема) тиреоидных клеток, таким образом формируется эндемический зоб. Эндемический зоб является предрасполагающим фактором для развития многих заболеваний щитовидной железы, в том числе узловых образований и менее дифференцированных форм рака. Если дефицит йода не восполнять, то со временем функциональная активность щитовидной железы снижается, уровень тиреоидных гормонов в крови падает, скорость обмена веществ замедляется, т. е. развивается гипотиреоз.
По современным представлениям, ТТГ является не единственным стимулятором пролиферации тиреоцитов, его пролиферативные и трофические эффекты опосредуются другими внутриклеточными факторами. Исследования последних лет показали, что йод, попадая в тиреоцит, помимо йодтиронинов образует соединения с липидами (йодолактоны). Йодированные липиды служат ингибиторами продукции ИРФ-1 и других ростовых факторов. При отсутствии этой блокады факторы роста запускают пролиферативные процессы, результатом которых является гиперплазия тиреоцитов.
В зобно-измененной щитовидной железе наиболее активно пролиферирующие группы клеток или фолликулов образуют отличные от окружающей ткани участки или «узлы». Узел редко бывает один. Как правило, их много, и они обнаруживаются в разных сегментах щитовидной железы. В ряде случаев в результате соматических мутаций часть узлов приобретает способность функционировать автономно, т. е. независимо от ТТГ. Диффузные формы зоба чаще встречаются у детей и подростков и лиц детородного возраста. Узловые — в старшей возрастной группе.
Самым простым методом диагностики зоба является пальпация щитовидной железы. Если врач на основании пальпации делает вывод о наличии у пациента увеличения щитовидной железы или пальпирует в ней узловые образования, пациенту показано УЗИ щитовидной железы.
С клинических позиций зобом называется диффузное увеличение щитовидной железы, определяемое либо пальпаторно, либо с помощью методов визуализации. Зобом обозначается увеличение объема щитовидной железы более 18 мл у женщин и более 25 мл у мужчин. Равномерное увеличение щитовидной железы называется диффузным зобом, наличие образования в ней — узловым. У женщин, особенно в йоддефицитных районах, зоб развивается в два-три раза чаще, чем у мужчин, как правило, в периоды, когда повышена потребность в гормонах щитовидной железы, — пубертата и беременности.
«Узловой зоб» — это собирательное понятие, объединяющее очаговые поражения щитовидной железы c различными патоморфологическими изменениями. Это могут быть кисты, коллоидные узлы, доброкачественные или злокачественные опухоли, в подавляющем большинстве случаев имеющие эпителиальное происхождение и представляющие собой аденомы и раки. В этой связи обязательным методом исследования при узловом зобе является пункционная биопсия с последующим цитологическим уточнением диагноза. На долю узлового коллоидного в разной степени пролиферирующего зоба приходится 75–90% от всех узловых образований в щитовидной железе. Основная причина развития коллоидного пролиферирующего зоба в РФ — это дефицит йода.
Как правило, зоб (диффузный, узловой) небольших размеров больного не беспокоит. Жалобы появляются при симптомах сдавления органов шеи или при изменении функционального состояния щитовидной железы. Большинство больных с узлами щитовидной железы находятся в эутиреоидном состоянии, но в результате естественного течения заболевания, или после поступления в организм дополнительных количеств йода с йодными добавками, или в составе йодсодержащих фармакологических средств продукция тиреоидных гормонов автономными образованиями может увеличиться, что приводит к развитию тиреотоксикоза. Развитию явного тиреотоксикоза при узловом и многоузловом зобе может предшествовать длительный период субклинического тиреотоксикоза, который определяется как сниженный уровень ТТГ при нормальных показателях свободных фракций тироксина и трийодтиронина. Декомпенсированная функциональная автономия в клинической практике будет проявляться как узловой, многоузловой токсический зоб. При сцинтиграфии щитовидной железы у таких больных выявляются участки, активно поглощающие изотопы 131 I или Tc 99 m («горячие» узлы).
Развитие функциональной автономии преимущественно у лиц пожилого возраста определяет клинические особенности данного заболевания. Обычные симптомы тиреотоксикоза, такие, как зоб, пучеглазие, тахикардия, похудание, потливость, тремор рук и тела, повышенная возбудимость, могут быть выражены незначительно или вовсе отсутствовать. В клинической картине, как правило, доминируют сердечно-сосудистые и психические расстройства: апатия, депрессия, отсутствие аппетита, слабость, сердцебиения, нарушения сердечного ритма, симптомы недостаточности кровообращения. Часто пациенты страдают сопутствующими заболеваниями сердечно-сосудистой системы, патологией пищеварительного тракта, неврологическими заболеваниями, что маскирует основную причину заболевания. Преобладание тех или иных симптомов заставляет больных обращаться к терапевту, кардиологу, невропатологу, гастроэнтерологу, а иногда и к психиатру и очень редко по назначению — к эндокринологу.
Кардиологи после назначения антиаритмического йодсодержащего средства амиодарона или введения йодсодержащих контрастов при коронарографии могут столкнуться с развитием йодиндуцированного тиреотоксикоза на фоне введения фармакологических доз йода [3]. Для уточнения размеров щитовидной железы, наличия узлов, функциональной активности проводятся: УЗИ, цветное допплеровское картирование, сцинтиграфия щитовидной железы, рентгенологическое исследование, компьютерная (КТ) и магнитно-резонансная томография (МРТ). С помощью УЗИ определяются объем и эхоструктура, кровоснабжение щитовидной железы. Рентгенологическое исследование с контрастированием барием пищевода позволяет уточнить локализацию зоба, наличие симптомов сдавления органов шеи. По накоплению и распределению радиофармпрепарата можно судить о функциональной активности щитовидной железы, о характере ее поражения (диффузном или узловом), об объеме ткани после струмэктомии, о наличии эктопированной ткани. Показания для проведения КТ и МРТ ограничены вследствие высокой стоимости и сложности исследования. Результаты помогают диагностировать загрудинный зоб, уточнить расположение зоба по отношению к окружающей ткани, определить смещение или сдавление трахеи и пищевода.
На сегодняшний день к заболеваниям щитовидной железы, причиной которых является дефицит йода, относятся: диффузный нетоксический (эндемический) зоб, узловой (многоузловой) нетоксический зоб, функциональная автономия щитовидной железы, йодиндуцированный тиреотоксикоз.
Парадокс, но в районах с недостаточным потреблением йода частота автономных образований в щитовидной железе значительно выше, чем в тех, где проводится йодная профилактика.
Базовым методом йодной профилактики, доступным всему населению РФ, является йодирование пищевой поваренной соли. Однако в определенные периоды жизни (детство, подростковый период, беременность, кормление грудью) потребность в микроэлементах возрастает, и организм нуждается в регулярном дополнительном приеме физиологических доз йода. В таких случаях проводится индивидуальная или групповая йодная профилактика.
Групповая йодная профилактика — профилактика в масштабе определенных групп повышенного риска по развитию йоддефицитных заболеваний: дети, подростки, беременные и кормящие женщины, лица детородного возраста. Осуществляется путем регулярного длительного приема медикаментозных препаратов, содержащих физиологическую дозу йода, в частности йодомарина 100/200:
Индивидуальная йодная профилактика — профилактика у отдельных лиц путем длительного приема препаратов, содержащих физиологическую дозу йода.
Как мы определили, основной причиной развития зоба (диффузного, узлового/многоузлового коллоидного зоба) в наших регионах является дефицит йода. Следовательно, этиотропным вариантом лечения диффузных и узловых коллоидных форм зоба будет назначение препаратов йода [4]. Препарат йода йодомарин 100/200 назначается соответственно возрастной потребности:
Если через шесть месяцев отмечается значительное уменьшение или нормализация размеров щитовидной железы (пальпация, УЗИ), рекомендуется продолжить прием йодомарина в тех же дозах с целью предупреждения рецидива зоба.
В том случае, если на фоне приема препаратов йода в течение шести месяцев размеры щитовидной железы остаются прежними или увеличиваются, показана патогенетическая терапия супрессивными дозами L-тироксина в его комбинации с йодомарином. Уровень ТТГ должен снизиться ниже 1 МЕ/л (0,3–0,5 МЕ/л). Реальная доза L-тироксина составляет не менее 75–100 мкг в день. Если у больного зоб изначально больших размеров — II степень увеличения по классификации ВОЗ, — лечение начинают с назначения комбинированной терапии L-тироксином и йодомарином в вышеуказанных дозах. Длительность лечения должна составлять не менее 12 месяцев, при нормализации размеров щитовидной железы рекомендуется продолжить прием йодомарина с целью предотвращения рецидива зоба.
У лиц старшей возрастной группы, особенно при наличии сопутствующей кардиальной патологии, лечение L-тироксином следует проводить осторожно. Лечение следует начинать с 12,5–25 мкг, увеличивая дозу по 12, 5–25 мкг каждые один-два месяца до снижения уровня ТТГ не ниже 0,8 мЕ/л. При появлении или ухудшении кардиальных симптомов необходимо уменьшить дозу L-тироксина и провести коррекцию кардиальной терапии. При диффузном поражении щитовидной железы без нарушения ее функции у лиц старшей возрастной группы назначение йодомарина противопоказаний не имеет. При узловом коллоидном зобе до назначения препаратов йода и тиреоидных гормонов необходимо исключить функциональную автономию щитовидной железы. Функциональная автономия может ничем себя клинически не проявлять. У данных больных уровни тиреоидных гормонов и ТТГ остаются в пределах нормы, но при сцинтиграфии щитовидной железы выявляются участки, активно поглощающие изотопы 131I или Tc99m («горячие» узлы). Такая автономия называется компенсированной. Если продукция тиреоидных гормонов автономными образованиями превышает физиологическую потребность, у больного разовьется тиреотоксикоз: субклинический (ТТГ снижен, уровни свободного тироксина и свободного трийодтиронина в пределах нормы) или манифестный (ТТГ снижен, уровни тиреоидных гормонов повышены). Наиболее информативным методом диагностики функциональной автономии является сцинтиграфия на фоне приема L-тироксина в дозе 200 мкг на протяжении 10 дней (супрессивная сцинтиграфия). Однако у лиц пожилого возраста, особенно при наличии ИБС, прием супрессивной дозы L-тироксина может иметь нежелательные последствия.
Надо отметить, что узлы небольших размеров, без функциональных нарушений, с небольшой скоростью роста не оказывают отрицательного влияния на организм и не являются показанием к оперативному лечению или назначению тиреоидных гормонов. Они требуют лишь приема препаратов йода (йодомарина) в физиологических количествах (100 — 150 мкг в день) и наблюдения.
После оперативного лечения по поводу узлового коллоидного зоба, если была проведена двусторонняя субтотальная резекция щитовидной железы, развивается гипотиреоз, и больные в дальнейшем нуждаются в заместительной терапии L-тироксином.
После удаления одной доли L-тироксин назначается больным, у которых уровень ТТГ превышает верхнюю границу нормы через месяц после операции. Препараты йода (йодомарин) назначаются всем больным в обязательном порядке для предупреждения рецидива зоба.
В заключение следует еще раз подчеркнуть, что основной причиной развития диффузных и узловых коллоидных форм зоба в регионах РФ является дефицит йода. Поэтому регулярное восполнение йодного дефицита предупреждает развитие диффузных и узловых форм зоба и функциональных нарушений щитовидной железы в дальнейшем.
По вопросам литературы обращайтесь в редакцию
Н. Ю. Свириденко, доктор медицинских наук
Эндокринологический научный центр РАМН, Москва