что такое ринопатия у новорожденных
Ретинопатия недоношенных
Согласно печальной статистике, практически у каждого третьего недоношенного младенца обнаруживается офтальмологическая патология — ретинопатия недоношенных, причем ее удельный вес у детей с массой тела при рождении менее 750г составляет 81-95%.
Ретинопатия недоношенных (РН) — это аномалия глаз, выявляемая у родившихся раньше срока младенцев, обусловленная нарушением формирования сосудов светочувствительной оболочки глаза (сетчатки). В некоторых случаях подобная проблема способна стать причиной абсолютной слепоты.
Детские офтальмологи «Клиники доктора Шиловой» специализируются на точной диагностике и эффективном лечении ретинопатии в Москве: мы располагаем всем необходимым оборудованием и квалифицированными специалистами для сохранения зрения вашего ребенка.
Причины
В середине прошлого века, специалистами была выявлена связь между высоким содержанием кислорода в младенческих кювезах (медицинских инкубаторах для новорожденных) и изменением роста сосудов их глаз. Это связано с тем, что высокий уровень кислорода в крови новорожденного ребенка или его сильные колебания приводят к дисбалансу гормонов, контролирующих рост сосудов сетчатки, вызывая их патологическое разрастание. Поэтому главной причиной ретинопатии недоношенных было принято считать высокий уровень кислорода, подаваемого в кювезы для недоношенных младенцев. Ограничение поступления кислорода после установления данного факта снизило частоту возникновения РН. Однако, это стало причиной роста летальных исходов из-за респираторного младенческого дистресс-синдрома, а также увеличения у выживших детей частоты определенных тяжелых последствий кислородного голодания. В настоящее время выработаны оптимальные протоколы выхаживания таких новорожденных, позволяющие значительно снизить риск развития осложнений, в том числе и ретинопатии недоношенных. Но для этого требуется современное оборудование и высокая квалификация неонатологов.
Сегодня ретинопатию недоношенных принято относить к разряду полиэтиологических заболеваний, на возникновение которых влияют многие причины. В группу риска по данному заболеванию относят недоношенных младенцев, чья масса тела к моменту рождения не достигла 2000 грамм, а срок гестации был менее 34 недель. К тому же риск РН серьезно возрастает, если такому ребенку более трех дней проводится искусственная вентиляция легких и дольше 1 месяца — кислородотерапия.
Дополнительными факторами, вызывающими патологию, способны стать:
Как проявляется ретинопатия недоношенных
Основная причина РН – незавершенный процесс формирования сосудистой сети (васкуляризация) сетчатки глаза младенца в естественных условиях (т.е. внутриутробно). Известно, что начало васкуляризации сетчатки плода приходится на 16 неделю гестации. Формирование сосудов, при этом, начинается от центра диска зрительного нерва в направлении периферии. Этот процесс, обычно, завершается к моменту рождения ребенка на стадии доношенности (40 нед гестации).
Таким образом, чем ребенок рождается раньше, тем меньшая площадь его сетчатки покрыта сосудами, а площадь сетчатки без сосудов (аваскулярная) — большая. У рожденных 7-месячными младенцев наблюдается недоразвитие сосудов сетчатки концентрического типа: в ее центральном отделе уже налажено кровоснабжение, а периферия страдает от гипоксии и недостатка питательных веществ по причине отсутствия сосудов. После рождения на процесс формирования сосудов недоношенных детей также воздействуют определенные патологические факторы: агрессивная внешняя среда, кислород, свет, которые при неблагоприятном стечении обстоятельств способны запустить механизм развития ретинопатии.
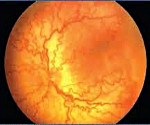
Главное проявление данной патологии – прекращение процесса нормального формирования сосудов глазного дна, с прорастанием их в стекловидное тело. Следующим этапом становится образование в стекловидном теле соединительной ткани, что является причиной натяжения сетчатки и может вызвать ее отслойку.
Как правило, РН начинается на 4 неделе жизни младенца, а его пик приходится на 8 неделю, что соответствует времени доношенности. Обычно заболевание выявляется на обоих глазах одновременно, хотя один глаз может иметь большую степень поражения.
Ретинопатию недоношенных принято подразделять (классифицировать) в соответствии:
Кроме того, в течении патологического процесса выделяют фазы активности: острую и регрессивную (рубцовую).
В большинстве случаев РН подвержена самопроизвольному регрессу, причем остаточные изменения на глазном дне могут отсутствовать у 55-60% детей. Однако такая патология нередко протекает и более тяжело, с прогрессированием вплоть до тотальной отслойки сетчатки.
Классически тип течения РН отмечается в 75% случаев, при этом заболевание последовательно проходит все 5 стадий. Кроме того, существуют злокачественные формы ретинопатии – заднеагрессивная форма и «плюс»-болезнь, характеризующиеся молниеносным течением без выраженной стадийности.
Для любой формы ретинопатии недоношенных характерно возникновение разного рода осложнений, очень часто она сочетается с:
Причем отслойка нередко возникает в подростковом возрасте из-за происходящего при интенсивном росте глаза растяжения остаточной рубцовой ткани.
Диагностика РН

Для исследования глазного дна детей применяют метод непрямой бинокулярной офтальмоскопии. Для осмотра выполняется капельное расширение зрачка, иногда, применяются векорасширители. Как правило, первое обследование назначается под аппаратным контролем в отделении интенсивной терапии.
С целью диагностики, а также для осуществления контроля над эффективностью хирургического лечения, назначают УЗИ глаз. Дифференциальная диагностика ретинопатии осуществляется с другими офтальмологическими заболеваниями, способными вызывать нарушения зрения у недоношенных младенцев. К ним относят: частичную атрофию зрительного нерва, аномалии развития глазного яблока и др. В качестве метода функционального исследования применяют регистрацию зрительных вызванных потенциалов (ЗВП) и электроретинографию (ЭРГ).
При регрессе ретинопатии недоношенных, офтальмологические обследования детей проводятся раз в полгода до периода совершеннолетия (18 лет). Цель таких осмотров — исключение возможных осложнений, которые сопутствуют ретинопатии (в том числе — подростковой отслойки сетчатки).
Лечение ретинопатии недоношенных
На третьей пороговой стадии РН в качестве лечения применяют лазеркоагуляцию (реже – криокоагуляцию) аваскулярной зоны сетчатки.
В более развитых стадиях заболевания назначается хирургическое вмешательство — циркляж склеры и/или витрэктомия.
Большинство специалистов сегодня, в том числе и наши детские офтальмологи, склонны проводить малышам наименее травматичную операцию лазеркоагуляции аваскулярной зоны сетчатки. Процедура транспупиллярной (череззрачковой) лазеркоагуляции более эффективна, имеет меньше негативных последствий, проходит под более точным контролем хирургического вмешательства, чем криокоагуляция. Существуют и иные веские преимущества лазерной коагуляции:
Когда эффект от проведения лазерной или крио процедуры отсутствует, отслойка сетчатки прогрессирует и процесс переходит в 4 — 5 стадии, обязательно выполнение хирургической операции. Если отслойка сетчатки неполная, всегда остается шанс сохранить зрение. При полной отслойки сетчатки прогноз по зрению неблагоприятный.
Обращайтесь к врачам-офтальмологам «Клиники доктора Шиловой» уже сегодня! Используйте наши 100% немецкие технологии и опыт специалистов по ретинопатии недоношенных для сохранения зрения своего ребенка.
Ретинопатия сетчатки у недоношенных детей
Обобщающий термин «ретинопатия» означает патологическое состояние функциональной ткани сетчатки, развившееся под действием тех или иных причин. Практически все формы и виды ретинопатии вторичны, т.е. обусловлены недостатком снабжения сетчатки кровью, а следовательно, питательными веществами и кислородом. В свою очередь, причиной развития ретинальной ишемии чаще всего выступает поражение ее сосудистой оболочки вследствие более общего заболевания (атеросклероз, сахарный диабет и др.). Такой первичный этиопатогенетический фактор служит основанием общепринятой классификации: выделяют, например, диабетическую ретинопатию, гипертоническую, травматическую и т.д.
Отдельно рассматривается особая форма ретинопатии, обусловленная не износом или болезнями взрослого организма, а, наоборот, недоразвитием сосудистой системы глаза. Речь идет о ретинопатии недоношенных (РН).
В современной офтальмологии эта патология относится к тяжелым и представляет собой острую и болезненную проблему: далеко не достаточно изучены все механизмы и закономерности РН, нет единого эффективного подхода к терапии (многое по-прежнему зависит больше от естественного хода событий, чем от усилий врачей), но, в то же время, РН остается одной из основных причин ранней детской слепоты.
Механизмы развития
Известно, что формирование питающей сетчатку сосудистой оболочки начинается на 4 месяце вынашивания и продолжается вплоть до родов. Таким образом, рождение глубоко недоношенного ребенка автоматически означает несформированную систему кровоснабжения сетчатки. Однако если ранее, например, 7-месячный новорожденный с выраженным дефицитом массы тела был практически обречен, то с середины ХХ века развитие неонатологии резко повысило процент выживаемости. Вместе с тем, офтальмологи отметили «эпидемию ретинопатий» у выхоженных детей (первое описание патологии появилось в 40-е годы).
Было установлено, что основной причиной стали взаимоисключающие потребности несформированного организма: с одной стороны, для нормального доразвития васкулярной (кровоснабжающей) системы сетчатки она должна питаться посредством гликолиза, то есть бескислородного расщепления сахаров. Но с другой – стратегия жизнеобеспечения и выхаживания недоношенных детей однозначно требует интенсивной оксигенации в инкубаторе, которая подавляет процессы гликолиза. В результате на 3-6 неделе жизни (но не позднее 10-ой) в сетчатке могут начаться тяжелые, в некоторых случаях необратимые органические изменения, чреватые глубокой недостаточностью или утратой зрительных функций.
Факторы риска
Как видно из вышесказанного, главным фактором риска РН выступает сама по себе недоношенность (роды на 26-28 нед). Кроме того, вероятность развития ретинопатии повышают:
Симптоматика и диагностика
После преждевременных родов офтальмологическое обследование ребенка является строго обязательным и должно проводится не позднее 1-2 недели жизни. В дальнейшем осмотры производятся еженедельно; если есть основания подозревать начало РН, глазное дно изучается тщательно с применением мидриатиков (капли, расширяющие зрачок). В диагностических целях применяется офтальмоскопия, электроретинография, УЗИ и др. методы по необходимости. Критериями диагностики служат локализация, характер, стадия, динамика поражения, наличие/отсутствие неоваскуляризации (т.е. разрастания новообразованной сосудистой системы с проникновением ее в окружающие глазные ткани). Так, выделяют 3 зоны распространения ретинопатии вокруг диска зрительного нерва, и 5 стадий поражения:
Динамика ретинопатии новорожденных малопредсказуема: до 80% случаев заканчиваются спонтанным восстановлением структур глазного дна (иногда без резидуальных последствий). При неблагоприятном варианте развития, получившем название «плюс-болезнь», патология прогрессирует и проявляется нарастающей ригидностью (нечувствительностью к свету, неподвижностью) зрачка, помутнением стекловидного тела, выраженной неоваскуляризацией, обширными кровоизлияниями и рубцеванием, причем темпы усугубления значительно варьируют: например, между 1 и 4 стадиями может пройти несколько недель или всего несколько дней.
Лечение
Ретинопатия недоношенных в 1-2 стадии обычно вмешательства не требует: шансы на самопроизвольный регресс патологии статистически высоки. 3 стадия считается пороговой и создает показания для интенсивных мер, – консервативных и/или офтальмохирургических. В зависимости от клинической картины и динамики, назначаются препараты ангиопротективного и антиоксидантного действия, витаминные комплексы (напр., капли Эмоксипин), кортикостероидные гормоны. Для устранения неоваскулярной сосудистой сетки, а также для предотвращения отслоения сетчатки применяют фото- и лазерную коагуляцию, криоретинопексию (однако в отношении отслоения эти методы зачастую дают лишь временный эффект; процент терапевтического успеха составляет 80-85%).
Операции при ретинопатии
Наиболее распространенным офтальмохирургическим выбором в тяжелых случаях являются те или иные варианты витреоретинальной операции (на стекловидном теле и сетчатке), однако в некоторых ситуациях, – например, при тракционном отслоении, когда сетчатка буквально отрывается новообразованными стяжками и сращениями, – даже такое радикальное вмешательство оказывается неэффективным. В целом, 4-5 стадии ретинопатии новорожденных результируют, как правило, необратимой слепотой.
Напряженные исследования проблемы РН, учитывая ее остроту и актуальность, продолжаются во всем мире. С одной стороны, публикуются данные о тенденции к учащению случаев РН и утяжелению форм ее протекания. С другой, периодически появляются сообщения о «революционных прорывах» в данной области – например, австралийские офтальмологи для остановки развития РН предлагают использовать инфракрасный свет, подчеркивая эффективность и сравнительную дешевизну (что немаловажно) такой методики. Все эти сведения, однако, нуждаются в дополнительной проверке и масштабных клинических испытаниях.
Главным же выводом для родителей на сегодняшний день является то, что любые преждевременные роды создают угрозу зрительной системе ребенка (к возможным осложнениям и последствиям РН относятся не только отслоение сетчатки, но и миопия, амблиопия и другие тяжелые аномалии), и чем больше «опережение сроков», тем выше риск самого неблагоприятного развития ситуации – вплоть до утраты зрения. Учитывая, что счет иногда идет буквально на дни, за огромным количеством прочих проблем недоношенности ни в коем случае нельзя пренебрегать необходимостью тщательного офтальмологического обследования и контроля. При малейших признаках развития ретинопатии решения и меры должны приниматься рационально, аргументированно, взвешенно, но без лишних колебаний и промедлений.
Ретинопатия недоношенных
Общие сведения
Причины ретинопатии недоношенных
Нормальный васкулогенез (рост сосудов) сетчатки у плода начинается с 16 недели внутриутробного развития и завершается к 40 неделям гестации. Т. о., чем меньше гестационный возраст ребенка, тем больше в его сетчатке содержится аваскулярных зон. Наиболее подвержены возникновению ретинопатии недоношенных дети, рожденные от преждевременных родов ранее 34-ой недели гестации с массой тела менее 2000 г.
Дополнительными факторами риска, влияющими на возникновение ретинопатии недоношенных, служат гипоксия плода, внутриутробные инфекции, синдром дыхательных расстройств, внутричерепные родовые травмы, сепсис, анемия новорожденных и др. Одним из вероятных триггеров развития ретинопатии является воздействие на незрелую сетчатку недоношенного избыточной освещенности, тогда как в норме ангиогенез сетчатки протекает внутриутробно в отсутствии светового воздействия.
Патогенез ретинопатии недоношенных связан как с нарушением образования новых сосудов сетчатки, так и с изменением уже сформировавшихся сосудистых трактов. При ретинопатии недоношенных образование сосудов в аваскулярных зонах периферии сетчатки прекращается, а новообразованные сосуды начинают прорастать в стекловидное тело, что в дальнейшем приводит к кровоизлияниям, новообразованию глиальной ткани, натяжению и тракционной отслойке сетчатки.
Классификация ретинопатии недоношенных
Принятая в мировой практике классификация ретинопатии недоношенных выделяет в течении заболевания активную и рубцовую (регрессивную) фазы. Активная фаза ретинопатии недоношенных, в зависимости от локализации и выраженности сосудистых изменений, подразделяется на 5 стадий:
В 70-80% случаев I и II стадии ретинопатии недоношенных самопроизвольно регрессируют, оставляя минимальные остаточные изменения на глазном дне. III стадия является «пороговой» и служит основанием для проведения профилактической коагуляции сетчатки. IV и V стадии ретинопатии недоношенных расцениваются как терминальные из-за неблагоприятного прогноза в отношении зрительных функций.
В большинстве случаев при ретинопатии недоношенных наблюдается последовательное, постадийное развитие изменений, однако возможен молниеносный вариант («плюс»-болезнь), характеризующийся злокачественным, быстрым течением.
Продолжительность активной стадии ретинопатии недоношенных составляет 3-6 месяцев. Если в течение этого времени не произошло спонтанного регресса изменений, наступает фаза рубцевания с развитием остаточных явлений. В этой стадии у ребенка могут развиваться микрофтальм, близорукость, косоглазие и амблиопия, поздняя отслойка сетчатки, фиброз стекловидного тела, осложненная катаракта, вторичная глаукома, субатрофия глазного яблока.
Объективные офтальмологические данные являются единственными проявлениями ретинопатии недоношенных, особенно в ее активной фазе, поэтому одновременно могут расцениваться как симптомы заболевания.
Диагностика ретинопатии недоношенных
Для выявления ретинопатии обследованию детского офтальмолога подлежат все недоношенные через 3-4 недели после рождения. В более раннем возрасте признаки ретинопатии недоношенных еще не проявляются, однако при офтальмологическом осмотре может быть выявлена другая врожденная патология глаза: глаукома, катаракта, увеит, ретинобластома.
Дальнейшая тактика предполагает динамическое наблюдение недоношенного ребенка офтальмологом каждые 2 недели (при незавершенной васкуляризации сетчатки) либо еженедельно (при первых признаках ретинопатии), либо 1 раз в 2-3 дня (при «плюс»-болезни). Осмотры недоношенных детей проводятся в присутствии неонатолога и анестезиолога-реаниматолога.
Основным методом выявления ретинопатии недоношенных служит непрямая офтальмоскопия, осуществляемая после предварительного расширения зрачка (мидриаза). С помощью УЗИ глаза дополнительно выявляются экстраретинальные признаки ретинопатии недоношенных в III-IV стадиях. С целью дифференциальной диагностики ретинопатии недоношенных и патологии ЗН (аномалий развития или атрофии зрительного нерва) выполняется исследование зрительных ВП, электроретинография ребенку. Для исключения ретинобластомы информативны УЗИ и диафаноскопия.
Для оценки степени отслойки сетчатки предлагается использовать оптическую когерентную томографию.
Лечение ретинопатии недоношенных
В I–II стадии ретинопатии недоношенных лечение не показано. В III стадии с целью предупреждения прогрессирования ретинопатии недоношенных до терминальных стадий проводится профилактическая лазеркоагуляция либо криокоагуляция аваскулярной зоны сетчатки (не позднее 72 часов от момента выявления экстраретинальной пролиферации).
Эффективность профилактического коагуляционного лечения при ретинопатии недоношенных составляет 60-98%. Среди местных осложнений хирургических процедур встречаются ожоги глаз, гифема, преретинальные мембраны, иридоциклиты, окклюзия центральной артерии сетчатки. Общесоматические осложнения могут включать апноэ, цианоз, брадикардию или тахикардию.
Оценка результативности коагуляционного лечения ретинопатии недоношенных проводится спустя 10-14 дней. При стабилизации или регрессе процесса лечение расценивается как эффективное; в случае продолжающейся эктраретинальной пролиферации возможно повторение крио- или лазеркоагуляции.
В регрессивном и послеоперационном периоде назначаются инстилляции лекарственных препаратов (дизинфицирующих, антиоксидантных, противовоспалительных), физиотерапевтическое воздействие (электрофорез, магнитостимуляция, электроокулостимуляция).
В случае дальнейшего прогрессирования ретинопатии недоношенных до IV-V стадий возникает необходимость проведения витрэктомии (ленсвитрэктомии) или циркулярного пломбирования склеры (экстрасклерального пломбирования).
Прогноз и профилактика ретинопатии недоношенных
У большинства детей ретинопатия недоношенных не прогрессирует дальше I-II стадии, изменения сетчатки подвергаются обратному развитию; при этом сохраняется достаточно высокая острота зрения. Тем не менее, у половины из них к 6-10 годам выявляются аномалии рефракции (близорукость, дальнозоркость, астигматизм), глазодвигательные нарушения (косоглазие, нистагм). При прогрессировании ретинопатии недоношенных до IV-V стадии или молниеносной форме заболевания прогноз на сохранение зрительной функции неблагоприятный.
Профилактика ретинопатии недоношенных – это, прежде всего, профилактика преждевременных родов; проведение терапии, направленной на пролонгирование беременности; правильное выхаживание недоношенных, их динамическое наблюдение детским офтальмологом. Дети, перенесшие ретинопатию недоношенных, в старшем возрасте должны проходить регулярное офтальмологическое обследование, включающее визометрию, рефрактометрию, электрофизиологические исследования, компьютерную периметрию и др.
Ретинопатия недоношенных
Ретинопатия недоношенных – это болезнь, которая ведет к слепоте, она распространена в большинстве стран мира, поражает глубоко-недоношенных малышей.
Болезнь стала известна в 1942 году благодаря офтальмологу из США Терри, в работах которого она называлась ретролентальная фиброплазия. На сегодня болезнь отличается тяжелым и быстрым течением.
Виды ретинопатии недоношенных:
1. По распространенности поражения
2. По расположенности патологического процесса
3. По активности течения
У большинства детей (по статистике, от 60 до 80%) заболевание самопроизвольно регрессирует, и у 55-60% детей не наблюдается на глазном дне остаточных изменений. В иных случаях ретинопатия недоношенных протекает тяжело, наблюдается прогресс до образования рубцов.
В ¾ случаев наблюдается ретинопатия классического типа, которая проходит последовательно от первой до пятой стадии. Но бывает тяжелая форма – Rush-болезнь или плюс-болезнь, при которой течение наиболее быстрое, отличается злокачественностью процесса.
Осложнения при ретинопатии недоношенных:
Что провоцирует / Причины Ретинопатии недоношенных:
В середине 20 века нашли связь между нарушением роста сосудов и высокой концентрацией кислорода в кювезах. Обменные процессы в сетчатке осуществляются не при помощи дыхания, а гликолиза. Энергия образуется вследствие расщепления глюкозы, этот процесс протекает без участия кислорода.
Под влиянием кислорода угнетается гликолиз, сетчатка погибает, на ее месте образуется соединительная и рубцовая ткани. Потому не так давно считалось, что единственная причина ретинопатии недоношенных – это высокая концентрация кислорода в инкубаторах. После этого открытия ограничили его применение, потому частота заболевания снизилась. Но возросла смертность от респираторного дистресс-синдрома и количество тяжелых последствий гипоксии у выживших.
Ретинопатия недоношенных на сегодня считается мультифакторной болезнью. Это значит, что многие факторы могут вызвать рассматриваемое заболевание. В группе риска, прежде всего, недоношенные дети с массой тела при рождении менее 2000 грамм и сроком гестации до 34 недель. Увеличивается риск заболевания, когда проводится искусственная вентиляция легких дольше, чем 3 дня, и кислородотерапия длительностью от 30 дней.
Дополнительные факторы риска:
Патогенез (что происходит?) во время Ретинопатии недоношенных:
Основой патогенеза ретинопатии недоношенных является незавершенное формирование глазного яблока, сетчатки и ее сосудистой системы. На шестнадцатой неделе беременности женщины начинается васкуляризация сетчатки плода – формируются его сосуды. Начинается процесс в центре диска зрительного нерва, идет к периферии, завершается на момент рождения ребенка в норме.
Чем раньше произошли роды, тем меньшая площадь сетчатки успела покрыться сосудами; более обширны бессосудистые, или аваскулярные зоны. У 7-месячного новорожденного наблюдают концентрическое недоразвитие сосудов сетчатки – нет сосудов на периферии, а в центральном отделе они сформированы. После рождения процесс образования сосудов усложняется за счет действия множества факторов:
Всё это может привести к ретинопатии. При данном заболевании останавливается нормальное сосудистое образование, они прорастают в глаз, в стекловидное тело. За хрусталиком начинается новообразование соединительной ткани, что приводит к натяжению и отслоению сетчатки. Болезнь начинается на 4-й недели жизни, а пик наблюдают на восьмой неделе. Болезнь обычно затрагивает правый и левый глаз, но поражение может быть неравномерным.
Симптомы Ретинопатии недоношенных:
Дети, которые родились раньше времени с весом до 1,4 кг, требуют тщательных и частых осмотров у офтальмолога. До 2х лет могут появиться такие симптомы:
Диагностика Ретинопатии недоношенных:
Обследование недоношенного ребенка на ретинопатию начинают проводить с 32-34 недели развития. Чаще всего это спустя 3-4 недели после дня рождения. Позже врач осматривает грудничка каждые 2 недели, пока не завершится процесс образования сосудов сетчатки. Если есть первые проявления ретинопатии недоношенных, осмотр нужно проводить 1 раз в неделю, пока не случится регресс ретинопатии или не стихнет активность процесса. При плюс-болезни осмотр проводится раз в 3 суток.
Обследование глазного дна проводится при помощи метода непрямой бинокулярной офтальмоскопии. Проводится осмотр с обязательным расширением зрачка (закапывается атропин), применяют специальные детские векорасширители. Первое обследование, как правило, проводят в отделении интенсивной терапии новорожденных под контролем мониторов.
Дополнительным диагностическим методом и контрольным (за эффективностью лечения) является УЗИ глаз. необходима также дифференциальная диагностика между ретинопатией недоношенных и другими болезнями, при которых нарушено функционирование зрительного анализатора у недоношенных. Это аномалии развития зрительного нерва, частичная атрофия зрительного нерва. Для этого используют электроретинограмму и применяют регистрацию зрительных вызванных потенциалов.
В случаях, когда заболевание регрессирует, ребенка обследуют у лечащего врача 1 раз в пол года или год, пока ему не исполнится 18 лет. Это необходимо, чтобы исключить осложнения ретинопатии, которые могут возникнуть в период роста ребенка, особенно в пубертатном периоде.
Лечение Ретинопатии недоношенных:
Лечение третей стадии ретинопатии проводят при помощи лазеркоагуляции или криокоагуляции аваскулярной зоны сетчатки. Вмешательство должно быть осуществлено не позже 72 часов от момента диагностики. На стадиях 4 и 5 следует применять хирургические методы лечения: транцилиарную витрэктомию и циркулярное пломбирование склеры.
Криокоагуляция в большинстве случаев проводится под наркозом, редко применяется местная анестезия. Замораживается бессосудистая часть сетчатки глаза. Процедура успешна более чем в 50 случаях из 100, в этих случаях прекращается развитие рубцовой ткани и патологический процесс останавливается. При проведении процедуры есть риск падения деятельности и нарушений дыхания. Потому при проведении криокоагуляции проводят непрерывный мониторинг больного. Когда процедура завершена, вокруг глаз ребенка появляются отеки, покраснения, гематомы. Они проходят на протяжении 7 дней.
Большинство офтальмологов сегодня предпочитают лазеркоагуляцию бессосудистой сетчатки, потому что этот метод менее травматичен, дает больший эффект, меньшее количество побочных реакций, можно точнее контроливать процесс вмешательства. Среди других преимуществ лазерной коагуляции выделяют:
Применяют методы криотерапии и лазера, а, если они не дали эффекта, склеропломбировка (иначе называется циркулярное пломбирование склеры). Она эффективна при отслойке сетчатки, особенно в тех случаях, когда отслоение небольшое. При проведении этой операции с внешней стороны глаза вставляется «заплатка» в месте отслойки, ее подтягивают, пока сетчатка не соприкоснется с местом отслойки. Информация исследований говорит о том, что метод актуален для последних стадий ретинопатии недоношенных детей. Зрение после проведения склеропломбировки значительно улучшается. Если операция не дает результатов или невозможно ее провести, применяют витрэктомию.
Витрэктомия – хирургический метод лечения, целью которого является удаление измененного стекловидного тела и рубцовой ткани с поверхности сетчатки для устранения ее натяжения и отслоения. В случае частичной отслойки сетчатки операция дает шанс сохранить зрение. В случае полной отслойки — прогноз неблагоприятный.
Профилактика Ретинопатии недоношенных:
Не паникуйте, если ребенок родился раньше положенного времени. Нужно провести осмотр офтальмолога, когда малышу исполнится 1 месяц, но не позже исполнения 1,5 мес. Важна регулярность осмотров лечащим врачом, как было указано ранее, пока ребенку не исполнится 45 недель (даже в случаях нахождения грудничка дома, а не в больнице).
При обнаружении симптомов заболевания соглашайтесь на лазерную операцию, поскольку, чем раньше она будет проведена, тем выше шанс восстановления зрения.
Не теряйте надежды, если заболевание находится на 4 или 5 стадии, ежегодно методики восстановления зрения прогрессирует, что дает шанс вернуть зрение больному ребенку.