что такое резекция пальца стопы
Резекция стопы
Преимущества Инновационного сосудистого центра
Врачи Инновационного сосудистого центра в своей деятельности стремятся уменьшить функциональные нарушения у больных с гангреной и критической ишемией ног, поэтому в нашей клинике разработана система по реабилитационной хирургии гангрены. Мы отработали технические подходы для сохранения опорной конечности. Стремимся сохранить стопу, даже при поражении её значительных отделов. Для решения этих задач мы применяем современные подходы, включая пересадки кровоснабжаемых лоскутов.
Обезболивание при резекции стопы
Если проводится экстренная ампутация, используется общий наркоз. При проведении плановой резекции метод обезболивания выбирается по состоянию пациента и предпочтений оперирующего хирурга. В Инновационном сосудистом центре преимущественно проводится эпидуральная продленная анестезия, которая позволяет обезболить и операцию и ранний послеоперационный период.
 Виды ампутаций при гангрене стопы или пальцев
Виды ампутаций при гангрене стопы или пальцев
Операция состоит из трёх этапов:
Резекция по Лисфранку
Делается поперечный разрез посередине, либо в проксимальной трети плюсневой кости. После иссечения поражённой области формируется тыльный и подошвенный лоскут. При необходимости операцию дополняют пластикой свободным расщеплённым кожным лоскутом.
Плюсом такого вмешательства является то, что благодаря реинсерции — подшивания конца повреждённого сухожилия к месту крепления на фаланге пальцев, а в данном случае конца сухожилия передней большеберцовой мышцы к тыльной поверхности плюсневых костей, — сохраняется способность к разгибанию культи.
Минус данной операции: короткая культя; формирование контрактур голеностопа (стягивание мягких тканей и их рубцевание вокруг сустава, что приводит к нарушению его подвижности). Из-за наличия контактур могут образовываться трофические язвы.
Ампутация по Шарпу
Эта процедура называется также трансметатарзальная резекция. Усечение стопы проводится на любом уровне плюсневых костей. Может проводиться экзартикуляция на уровне головок плюсневых костей. Выкраивают два лоскута: сначала короткий тыльный, а после перепиливания плюсневой кости, длинный подошвенный. Причём в состав последнего лоскута включены мышцы и сухожилия. Благодаря этому культя стопы сохраняет физиологический сухожильно-мышечный баланс. Это наиболее выгодная резекция в плане сохранения функциональности.
Ампутация по Шопару
Такая резекция выполняется через поперечный разрез, который дистальнее голеностопного сустава. Линия проходит через таранно-ладьевидный и пяточно-кубовидный суставы. Пяточная кость сохраняется. В нашей клинике такая высокая ампутация стопы применяется крайне редко. Культя закрывается подошвенным лоскутом.
Осложнения
Прогноз
Восстановление полноценной функции ходьбы обычно занимает от 5 до 8 месяцев. В зависимости от того, насколько утрачены функции конечности, когда формирование культи стопы завершилось больному проводится ВТЭК и назначается инвалидность.
Хотя ампутация является высокотравматичной процедурой уровень смертности из-за операции невысок и связан в основном с сопутствующими сердечно-сосудистыми заболеваниями.
Операция удаления шишки на большом пальце ноги
Оглавление:
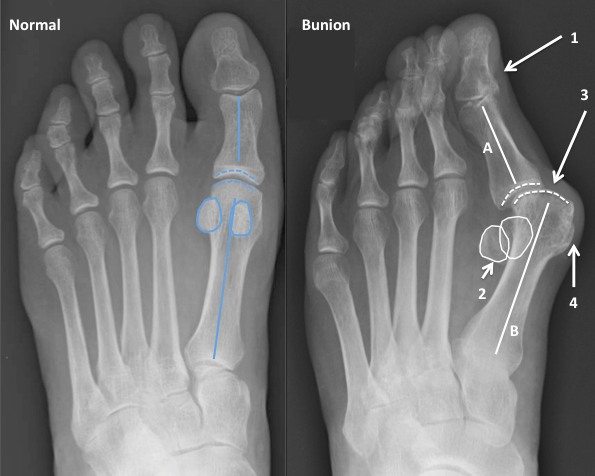
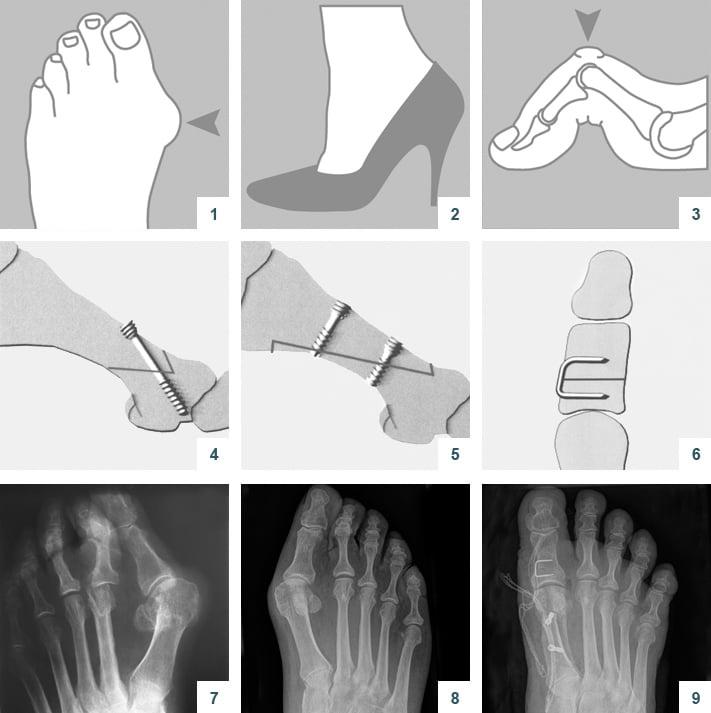
Образование болезненной шишки на боковой поверхности стопы возле большого пальца врачи называют вальгусной деформацией. Эта патология причиняет боль и дискомфорт при ходьбе, способствует искривлению пальцев стопы, ограничивает выбор обуви и ухудшает эстетические качества стопы. Если своевременно не удалить шишку на большом пальце, пациенту могут грозить серьезные заболевания опорно-двигательного аппарата и искривление позвоночника.
Для удаления вальгусной деформации стопы необходима операция. Вмешательство может проводиться хирургическим методом или с применением современного лазерного оборудования. Лазерная методика позволяет удалить деформацию любой степени выраженности с минимальным травмированием тканей и быстрым восстановлением двигательной активности.
Когда назначается операция по удалению шишки на ноге?
Операцию назначают после осмотра врача и проведения диагностики. На начальных этапах развития вальгусной деформации для лечения могут применяться консервативные методы, однако, при появлении выпирающей шишки, врач порекомендует удалить нарост. Обязательное проведение операции показано при наличии таких симптомов:
Если перечисленные выше симптомы отсутствуют, но шишка причиняет эстетический дискомфорт пациенту, после консультации с врачом также может быть назначена операция. Специалисты рекомендуют проводить операцию по удалению нароста на стопе на ранних стадиях формирования, не допуская развития серьезных осложнений.
Подготовка к операции
После визуального осмотра патологического участка, специалист назначает проведение рентгенографии стопы с разных сторон. В случае запущенной патологии и сильного искривления большого пальца дополнительно может проводиться магнитно-резонансная томография нижней конечности. Этот метод диагностики позволяет выявить скрытые дефекты сустава и костной ткани стопы, диагностировать суставной артроз, что необходимо для выбора метода проведения операции. Также проводится исследование денситометрия, которое позволяет выявить наличие остеопороза.
В рамках подготовки к операции пациенту также назначается биохимический и клинический анализ крови, исследование на сахар и свертываемость. Дополнительно проводится общий анализ мочи, флюорография, электрокардиограмма, а также анализы на ВИЧ, Сифилис Гепатит В и С.
Стоимость
В сети клиник “ГарантКлиник” классическая операция скальпелем не реализуется. Данный метод считается устаревшим. Ему на замену пришло лазерное удаление. Лазерное удаление косточки почти не имеет противопоказаний, реабилитационный период сокращен до минимума, как и хирургическое вмешательство.
Стоимость лазерного удаления вальгусной деформации стопы составляет 70 тысяч рублей. Операция может одновременно проводиться на обеих стопах. В этом случае стоимость вмешательства составит 120 тысяч рублей. В стоимость оперативного вмешательства входит удаление нароста с применением современного медицинского оборудования, все необходимые для операции вспомогательные материалы и препараты, трехдневное нахождение в стационаре, консультации и осмотры профильных специалистов.
Показания и противопоказания к хирургическому вмешательству
Операция показана взрослым пациентам, столкнувшимся с вальгусной деформацией, и испытывающим боль, дискомфорт и нарушения со стороны суставного аппарата. У детей и подростков есть большие шансы исправить деформацию консервативными методами лечения. Во взрослом же возрасте деформация плюснефалангового сустава большого пальца стопы может быть исправлена только оперативным путем.
Хирургическое удаление косточки на стопе – тяжелое и травматичное вмешательство с длительным реабилитационным периодом. В связи с этим процедура имеет ряд противопоказаний:
Перед назначением хирургической операции и выбором методики ее проведения врач должен обязательно убедиться в отсутствии перечисленных выше противопоказаний.
Виды хирургических операций по удалению вальгусной деформации
Современные технологии позволяют удалять нарост на стопе при помощи малоинвазивной лазерной методики и классическим хирургическим методом. Второй вариант отличается высокой травматичностью и относительно длительным периодом реабилитации. Всего в хирургии применяется более 200 различных методик удаления вальгусной деформации стопы. Выбор конкретной методики определяется целым рядом факторов – от степени выраженности деформации до состояния самого пациента.
Хирургическое удаление шишки на большом пальце ноги в зависимости от способа получения доступа к костной ткани делят на два основных типа:
Востребованность закрытого способа проведения операции объясняется его преимуществами – низкая травматичность, быстрое восстановление, небольшие более эстетичные послеоперационные рубцы, возможность использования местной или эпидуральной анестезии вместо общего наркоза. Все это позволяет сократить количество возможных послеоперационных осложнений и негативных последствий для пациента.
Методики удаления выпирающей косточки на ноге
В зависимости от степени искривления большого пальца и размеров образовавшегося костного нароста хирург подбирает наиболее эффективную методику проведения операции. Чаще всего применяются такие методы коррекции патологии:
Как проходит операция?
Вне зависимости от выбранной методики, операция проводится в несколько этапов. Начинают вмешательство с обезболивания. Вид анестезии определяется специалистом индивидуально, в зависимости от выбранной методики и состояния больного. Далее на внутренней поверхности фаланги большого пальца делается небольшой разрез. Получив доступ к капсуле первого плюснефалангового сустава, врач аккуратно рассекает ее, обеспечивая доступ для дальнейших хирургических манипуляций.
Когда доступ к тканям получен, проводят эктомию экзостоза – удаление патологического костного нароста. Если методика предполагает удаление части кости пальца, хирург-травматолог ее перепиливает и меняет ось деформированного участка пальца. Чтобы закрепить полученные результаты на следующем этапе операции производят артродез. Под этим медицинским термином понимают фиксацию тканей при помощи металлических винтов и других специальных приспособлений. Оканчивается оперативное вмешательство наложением швов на капсулу и мягкие ткани.
Преимущества и недостатки хирургического лечения вальгусной деформации стопы
Главное преимущество хирургического метода – доступность проведения операции. Также данный метод универсален и позволяет справиться с патологиями стопы любой степени выраженности. В сравнении с попытками консервативного лечения вальгусной деформации, хирургический способ действительно эффективен и позволяет избавиться от шишки на стопе навсегда.
К недостаткам этого метода можно отнести высокую травматичность, наличие ограничений и противопоказаний к проведению хирургической операции, длительный и сложный период восстановления.
Реабилитация
Некоторое время после проведения хирургической операции пациенту категорически запрещается нагружать травмированную ногу. Первые дни это обеспечивается соблюдением постельного режима, после чего больному разрешается ходить, опираясь на костыли. Это может продолжаться от нескольких недель до нескольких месяцев, в зависимости от скорости заживления тканей, возраста пациента и наличия сопутствующих патологий.
Для ускорения процесса заживления и восстановления полноценной подвижности стопы, в период реабилитации специалисты рекомендуют несколько месяцев соблюдать особый режим, включающий следующие мероприятия:
Прием медикаментозных препаратов – на протяжении первого времени после операции врач назначает пациенту прием антибактериальных, противовоспалительных и обезболивающих средств;
ЛФК – приступать к лечебной гимнастике стопы можно только после того, как пройдет послеоперационная отечность тканей. Комплекс ЛФК направлен на ускорение заживления тканей, интенсификацию кровообращения и тренировку мышц и суставов стопы. Обязательными упражнениями ЛФК считаются плавные сгибания и разгибания пальцев стопы;
Подбор правильной обуви – пациенту показано носить только правильно подобранную, мягкую ортопедическую обувь без каблука, изготовленную из натуральных «дышащих материалов». Дополнительно к обуви могут использоваться ортопедические стельки, переносящие нагрузку с носовой части стопы на пятку, и специальные приспособления для разделения пальцев.
Строго соблюдая правила реабилитационного периода, через несколько месяцев после операции пациент может вернуться к активному образу жизни.
Лазерная методика удаления выпирающей косточки на ноге
Наиболее безопасный, современный и малоинвазивный способ удаления вальгусной деформации стопы – лазерное удаление нароста. Лазерная методика проводится при помощи инновационного лазерного оборудования, которое позволяет послойно удалить только патологические ткани, не затрагивая здоровые структуры стопы. Кроме того, для лазерного удаления нет необходимости проводить обширное рассечение тканей – достаточно сделать небольшой разрез, чтобы получить доступ к костным и суставным тканям.
Преимущества лазерной методики перед хирургической отмечают все специалисты в этой области:
Ответы врача на распространенные вопросы
Смогу ли я носить обувь на каблуках после проведения хирургического удаления шишки на ноге?
Если операция будет проводиться по классической хирургической методике, пациенту на протяжении всей жизни рекомендуется ношение удобной ортопедической обуви без каблуков. После полного восстановления разрешается надевать каблуки кратковременно, не более чем на 2-3 часа. Если же операция проводится при помощи лазера – ограничений по ношению обуви нет, и функциональная активность стопы не ограничена.
У меня возле большого пальца образовалась выступающая косточка. Она не болит, но мне не удобно носить привычную обувь. Можно ли избежать операции?
Если косточка выпирает настолько, что доставляет дискомфорт при ношении обуви, скорее всего, развивается уже вторая стадия вальгусной деформации стопы. К сожалению, консервативная методика лечения будет неэффективной, а откладывая операцию на неопределенный срок, пациент рискует усугубить ситуацию и спровоцировать развитие различных заболеваний опорно-двигательного аппарата.
Если у меня в результате анализа выявлено нарушение свертываемости крови, можно ли мне проводить операцию по удалению косточки на ноге?
Если есть нарушение свертываемости крови, то надо смотреть какие. Их достаточно много. При некоторых противопоказаний к операции никаких, просто во время операции врачи будут иметь это ввиду. Если более серьезные нарушения, то могут назначить дополнительные анализы, какое то лечение, которые нужно пройти до операции, после чего принимается решение о допуске на операцию.
Ампутация пальца
Также к показаниям ампутации части тела служит непоправимые деформации конечности при: врожденных, паралитических, травматическая ампутация пальца
Малые ампутации в Инновационном сосудистом центре
В нашей клинике ампутации выполняются только при тотальном некрозе на фоне критической ишемии. Для определения четких показаний к ампутации мы обязательно выполняем рентгеновское исследование и детальную оценку кровотока. Большие ампутации пальцев стопы на фоне критической ишемии выполняются только при полном восстановлении кровотока и отграничении некротического процесса.
Подготовка к операции
Операция проводится по срочным показаниям. С целью подготовки необходимо выполнить клинические анализы крови и мочи, электрокардиограмму. С целью прогнозирования заживления раны необходимо оценить степень кровообращения тканей стопы.
Анестезия при ампутации пальца руки
Обезболивание при операции достигается с помощью перидуральной анестезии. Местная анестезия нами не применяется, так как из за тугого инфильтрата трудно оценить кровоточивость тканей и выбрать адекватные границы для разреза.
Для контроля за жизненно-важными функциями во время операции применяется неинвазивный мониторинг пульса и артериального давления.
Как проводится операция
Осложнения хирургического лечения
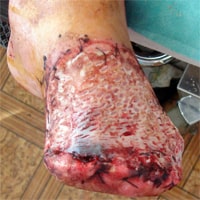
Раннее ушивание культи, особенно при диабетической гангрене (у пациентов с сахарным диабетом) может привести к бурному распространению гнойно-некротического процесса и сепсису. Именно поэтому в нашей клинике принят двухмоментный способ вмешательства.
При пограничном уровне кровообращения или плохой технике операции может образоваться длительно незаживающая рана культи или концевой остеомиелит кости. В данном случае необходимы повторные операции удаления воспаленных тканей.
Прогноз
Прогноз зависит от состояния кровообращения в ноге. При достаточном кровообращении рана в послеоперационном периоде быстро заживает с образованием хорошего рубца. Пациент свободно пользуется ногой без какого-либо нарушения функции.
При порочной культе, с трофическими язвами приходится выполнять повторные операции и экзартикуляции фаланг и плюсневых костей.
Что такое резекция пальца стопы
а) Показания для ампутации пальца:
— Плановые: удаление необратимо поврежденных вследствие ишемии, инфекции, травмы или злокачественной опухоли дистальных частей кисти (также справедливо и для пальцев стопы).
— Альтернативные операции: пограничная ампутация.
б) Предоперационная подготовка:
— Предоперационные исследования: возможна ангиография, рентгенологическое исключение остеомиелита.
— Подготовка пациента: периоперационная антибиотикотерапия при местных инфекционных процессах; контроль диабета.
в) Специфические риски, информированное согласие пациента:
— Расхождение раны
— Реампутация
— Боли в культе/фантомные боли в конечности
г) Обезболивание. Региональное обезболивание (спинальная, эпидуральная анестезия или блокада кисти).
д) Положение пациента. Лежа на спине, возможно использование подлокотника.
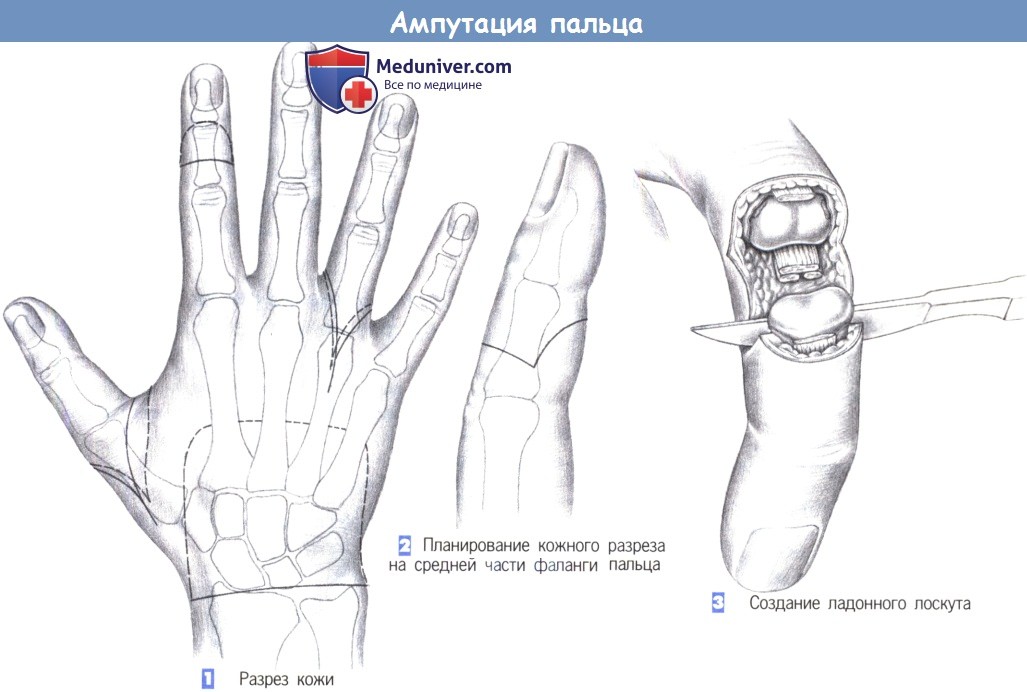
е) Оперативный доступ. Ступенчатый разрез с тыльным/ладонным лоскутом. Разрез в форме теннисной ракетки для ампутаций через пястно-фаланговый сустав.
ж) Этапы операции:
— Разрез кожи
— Планирование кожного разреза на средней части фаланги пальца
— Создание ладонного лоскута
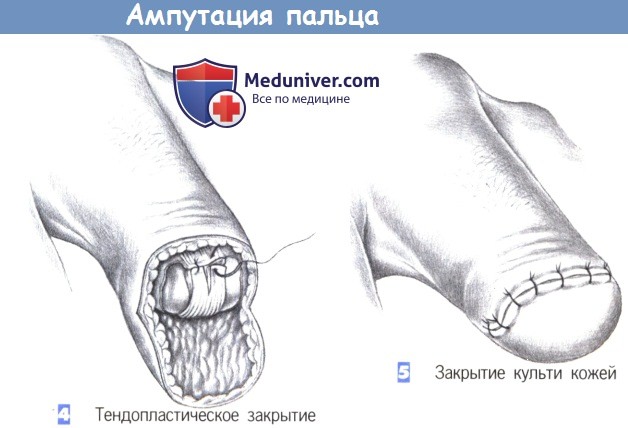
— Тендопластическое закрытие
— Закрытие культи кожей
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Мягкие ткани ступни/ладони обладают достаточной толщиной, хорошо кровоснабжаются, устойчивы к механической нагрузке и поэтому предпочтительны для создания лоскута.
— Ампутации должны быть настолько консервативными, насколько это возможно, особенно в отношении первого и второго пальцев.
— Ампутируя на метатарзальном уровне, избегайте, если возможно, полного удаления плюсны, чтобы сохранить стабильность свода стопы.
— Предпринимая экзартикуляцию большого пальца стопы, подумайте о частичной резекции первой плюсневой головки, если ее выступание создает риск изъязвления мягких тканей.
и) Меры при специфических осложнениях. В случаях распространенного местного инфекционного процесса возможен двухэтапный подход с вторичным закрытием раны или одноэтапный подход с введением бусинок гентамицина.
к) Послеоперационный уход после ампутации пальца:
— Медицинский уход: удалите дренаж на 1-2-й день. Оставьте швы в течение 2 недель. Разрешается перенесение веса ноги на пятку, если боль минимальна.
— Активизация: сразу же, возможно без нагрузки на ногу.
— Физиотерапия: помощь во время активизации.
— Период нетрудоспособности: зависит от общей ситуации и профессии.
л) Этапы и техника ампутации пальца:
1. Разрез кожи
2. Планирование кожного разреза на средней части фаланги пальца
3. Создание ладонного лоскута
4. Тендопластическое закрытие
5. Закрытие культи кожей
2. Планирование кожного разреза на средней части фаланги пальца. Ладонный кожный лоскут создается при ампутациях на уровне средней фаланги пальца и должен распространяться в дистальном направлении настолько, насколько это необходимо для закрытия дефекта.
3. Создание ладонного лоскута. Разрез для экзартикуляции средней фаланги пальца выполняется так, чтобы оставить ладонный кожный лоскут и сухожилия сгибателя максимально длинными для хорошего закрытия культи.
4. Тендопластическое закрытие. Сухожилия сгибателя и сухожилие разгибателя сближаются над суставной головкой отдельными швами (3-0 PGA). Это обеспечивает хорошее тендо- и миопластическое закрытие культи.
5. Закрытие культи кожей. Культя закрывается ладонным кожным лоскутом. Закрытие должно выпол-няться без натяжения; кожные швы должны сопоставить кожу свободно. Линию швов не следует располагать с ладонной стороны (важно для сохранения полной чувствительности ладонной поверхности).
Видео топографической анатомии фаланги пальца
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Хирургическое лечение вальгусной деформации стопы: операция по удалению шишки
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
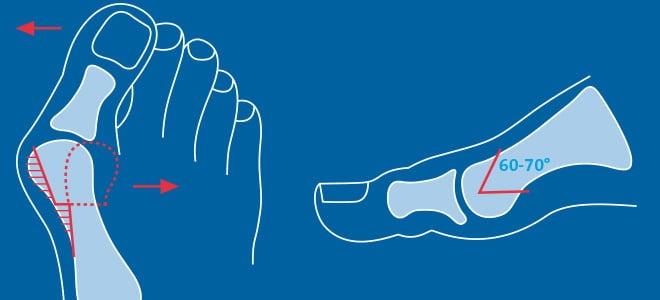
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
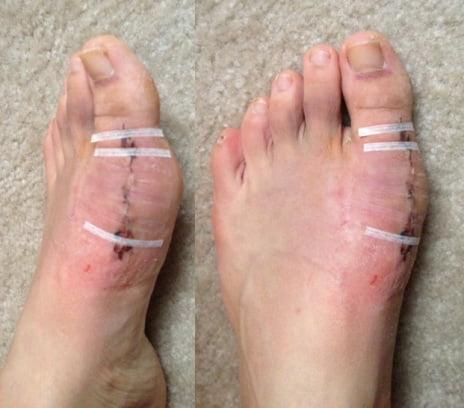
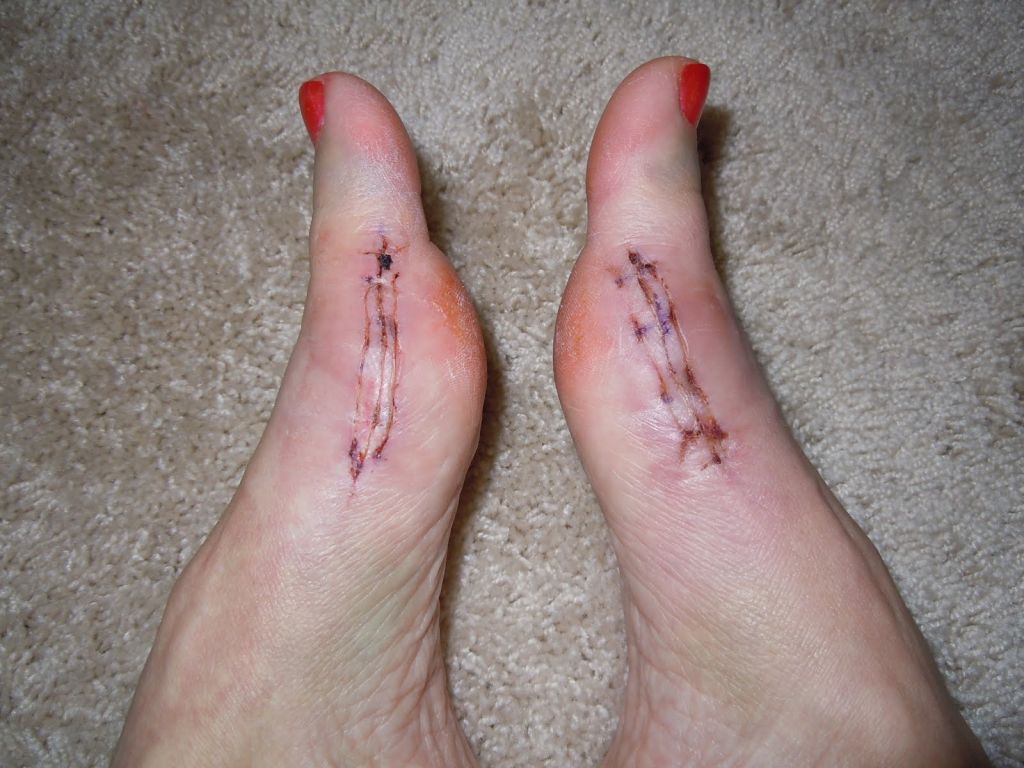
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
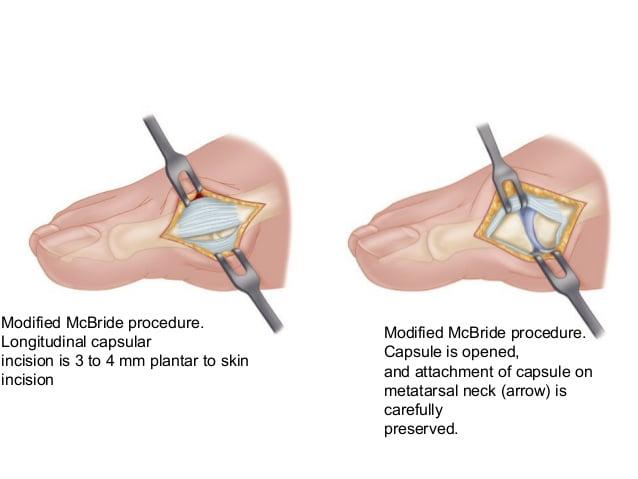
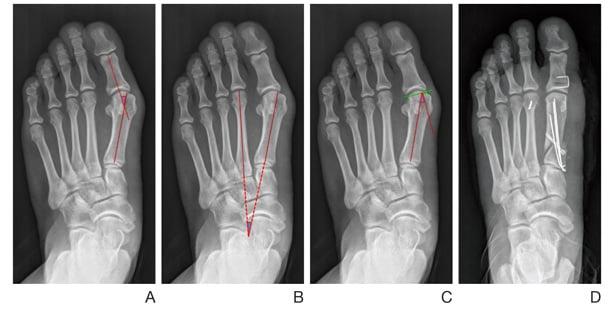
Операция McBride
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
CHEVRON
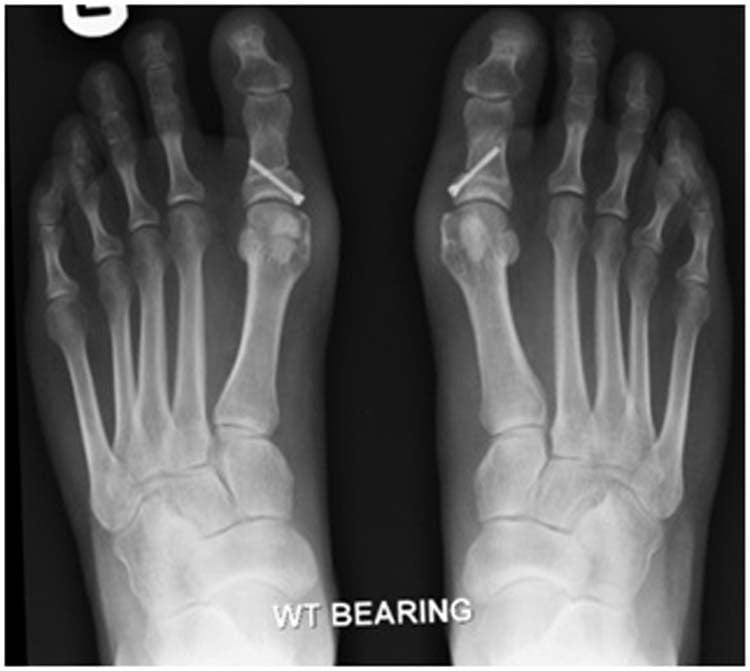
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
SCARF
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
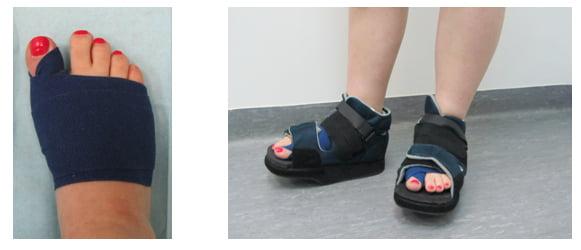
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
 Виды ампутаций при гангрене стопы или пальцев
Виды ампутаций при гангрене стопы или пальцев