что такое ревматизм у детей
Ревматизм у детей причины, симптомы, методы лечения и профилактики
Ревматизм у детей или болезнь Сокольского-Буйко – патология, имеющая аллергическую и инфекционную природу. Она характеризуется системным поражением синовиальных оболочек суставов, соединительной ткани сосудов и сердца, серозных оболочек кожного покрова, глаз, легких, центральной нервной системы, почек и печени. Заболевание встречается у детей в возрасте от 7 до 15 лет.
Причины
Врачи выделяют следующие причины развития ревматизма:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 25 Ноября 2021 года
Содержание статьи
Симптомы у детей
Первые симптомы заболевания у ребенка можно заметить минимум через 7 дней после перенесенной стрептококковой инфекции и максимум через месяц. К основным симптомам ревматизма относятся:
Параллельно пациент может жаловаться на боли в животе, носовые кровотечения. Нередко возникает лихорадка. Повторные атаки ревматизма через год могут привести к развитию порока сердца.
Разновидности заболевания
В развитии детского ревматизма выделяют активную и неактивную фазы. Врачи выделяют 3 степени заболевания:
Неактивная фаза ревматизма диагностируется в межприступный период и отличается нормализацией самочувствия. Иногда между приступами сохраняется недомогание, постоянная повышенная температура тела, выявляется прогрессирование кардита с образованием клапанных пороков сердца или кардиосклероза. Продолжительность неактивной фазы заболевания – от нескольких месяцев до нескольких лет.
По виду течения ревматизм бывает 3 форм:
В зависимости от поражения различают 3 формы ревматизма:
Диагностика
Диагностикой и лечением ревматизма у детей занимаются педиатр и детский ревматолог. В первую очередь, они проводят осмотр ребенка, берут общий анализ крови. Он показывает повышенную скорость оседания эритроцитов и высокий показатель уровня лейкоцитов. Затем требуется проведение лабораторных исследований:
Острая ревматическая лихорадка (I00-I02)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | 0 | 0 |
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки | — без порока сердца*** — порок сердца**** | III | IV | ||
Этиология и патогенез
Эпидемиология
Факторы и группы риска
Клиническая картина
Cимптомы, течение
Заболевание, как правило, развивается через 2-3 недели после перенесенной носоглоточной инфекции стрептококковой этиологии. Острота дебюта зависит от возраста больного. У детей младшего возраста и школьников начало заболевания острое, в подростковом и более старшем возрасте – постепенное.
Диагностика
В настоящее время в соответствии с рекомендациями ВОЗ для ОРЛ в качестве международных применяются следующие диагностические критерии Джонса, пересмотренные Американской ассоциацией кардиологов в 1992 году.
Большие критерии:
— кардит;
— полиартрит;
— хорея;
— кольцевидная эритема;
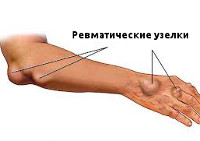
— подкожные ревматические узелки.
Малые критерии:
— клинические: артралгии, лихорадка;
— лабораторные: повышенные острофазовые показатели: СОЭ и С-реактивный белок;
— удлинение интервала Р-R на ЭКГ.
Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию:
— позитивная А-стрептококковая культура, выделенная из зева или положительный тест быстрого определения А-стрептококкового антигена;
— повышенные или повышающиеся титры А-стрептококковых антител.
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ.
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
ЭхоКГ-признаки поражения аортального клапана:
— утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
— чаще выражено утолщение правой коронарной створки;
— аортальная регургитация (направление струи к передней митральной створке);
— высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Лабораторная диагностика
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Дифференциальный диагноз
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
— медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
7. Синдром PANDAS.
Осложнения
Лечение
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
— азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
— или кларитромицин по 250 мг 2 р. в день 10 дней;
— или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
— линкомицин по 500 мг 3 р. в день 10 дней;
— или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
— низкая степень активности;
— изолированный суставной синдром;
— затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Прогноз
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Артрит в отличие от кардита полностью излечим и не приводит к патологическим или функциональным последствиям.
При адекватном лечении все симптомы хореи полностью купируются и не оставляют следа, хотя малые непроизвольные движения, незаметные при осмотре, могут сохраняться несколько лет.
Госпитализация
Профилактика
Ревматизм у детей
Ревматизм у детей – инфекционно-аллергическое заболевание, протекающее с системным поражением соединительной ткани сердечно-сосудистой системы, синовиальных оболочек суставов, серозных оболочек ЦНС, печени, почек, легких, глаз, кожи. При ревматизме у детей может развиваться ревматический полиартрит, ревмокардит, малая хорея, ревматические узелки, кольцевидная эритема, пневмония, нефрит. Диагностика ревматизма у детей основана на клинических критериях, их связи с перенесенной стрептококковой инфекцией, подтвержденных лабораторными тестами и маркерами. В лечении ревматизма у детей применяются глюкокортикоиды, НПВС, препараты хинолинового и пенициллинового ряда.
Общие сведения
Ревматизм у детей (ревматическая лихорадка, болезнь Сокольского-Буйо) – системное заболевание воспалительного характера, характеризующееся поражением соединительной ткани различных органов и этиологически связанное со стрептококковой инфекцией. В педиатрии ревматизм диагностируется преимущественно у детей школьного возраста (7-15 лет). Средняя популяционная частота составляет 0,3 случая ревматизма на 1000 детей. Ревматизм у детей характеризуется острым началом, нередко длительным, на протяжении многих лет, течением с чередованием периодов обострений и ремиссий. Ревматизм у детей служит распространенной причиной формирования приобретенных пороков сердца и инвалидизации.
Причины ревматизма у детей
Накопленный в ревматологии опыт позволяет отнести ревматизм у детей к инфекционно-аллергическому заболеванию, в основе которого лежит инфекция, вызванная β-гемолитическим стрептококком группы А (М-серотип), и измененная реактивность организма. Таким образом, заболеваемости ребенка ревматизмом всегда предшествует стрептококковая инфекция: тонзиллит, ангина, фарингит, скарлатина. Этиологическое значение β-гемолитического стрептококка в развитии ревматизма у детей подтверждено обнаружением в крови большинства больных противострептококковых антител – АСЛ-О, антистрептокиназы, антистрептогиалуронидазы, антидезоксирибонуклеазы В, обладающих тропностью к соединительной ткани.
Важная роль в развитии ревматизма у детей отводится наследственной и конституциональной предрасположенности. В ряде случаев прослеживается семейный анамнез ревматизма, а тот факт, что ревматической лихорадкой заболевает только 1–3% детей и взрослых, перенесших стрептококковую инфекцию, позволяет говорить о существовании так называемого «ревматического диатеза».
Ведущими факторами вирулентности β-гемолитического стрептококка выступают его экзотоксины (стрептолизин-О, эритрогенный токсин, гиалуронидаза, протеиназа), обусловливающие пирогенные, цитотоксические и иммунные реакции, вызывающие повреждение сердечной мышцы с развитием эндомиокардита, нарушений сократимости и проводимости миокарда.
Кроме этого, протеины клеточной стенки стрептококка (липотейхоевая кислота пептидогликан, полисахарид) инициируют и поддерживают воспалительный процесс в миокарде, печени, синовиальных оболочках. М-протеин клеточной стенки подавляет фагоцитоз, оказывает нефротоксическое действие, стимулирует образование антикардиальных антител и т. п. В основе поражения кожи и подкожной клетчатки при ревматизме у детей лежит васкулит; ревматическая хорея обусловлена поражением подкорковых ядер.
Классификация ревматизма у детей
В развитии ревматизма у детей выделяют активную и неактивную фазы. Критериями активности ревматического процесса выступают выраженность клинических проявлений и изменения лабораторных маркеров, в связи с чем выделяют три степени:
Неактивная фаза ревматизма у детей отмечается в межприступный период и характеризуется нормализацией самочувствия ребенка, инструментальных и лабораторных показателей. Иногда между приступами ревматической лихорадки сохраняется субфебрилитет и недомогание, отмечается прогрессирование кардита с формированием клапанных пороков сердца или кардиосклероза. Неактивная фаза ревматизма у детей может продолжаться от нескольких месяцев до нескольких лет.
Течение ревматизма у детей может быть острым (до 3-х месс.), подострым (от 3 до 6 мес.), затяжным (более 6 мес.), непрерывно-рецидивирующим (без четких периодов ремиссии длительностью до 1 года и более), латентным (скрыто приводящим к формированию клапанного порока сердца).
Симптомы ревматизма у детей
Клинические проявления ревматизма у детей многообразны и вариабельны. К основным клиническим синдромам относят ревмокардит, полиартрит, малую хорею, анулярную эритему и ревматические узелки. Для всех форм ревматизма у детей характерна клиническая манифестация спустя 1,5-4 недели после предшествующей стрептококковой инфекции.
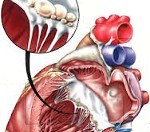
Поражение сердца при ревматизме у детей (ревмокардит) происходит всегда; в 70-85% случаев – первично. При ревматизме у детей может возникать эндокардит, миокардит, перикардит или панкардит. Ревмокардит сопровождается вялостью, утомляемостью ребенка, субфебрилитетом, тахикардией (реже брадикардией), одышкой, болями в сердце.
Повторная атака ревмокардита, как правило, случается через 10-12 месяцев и протекает тяжелее с симптомами интоксикации, артритами, увеитами и т. д. В результате повторных атак ревматизма у всех детей выявляются приобретенные пороки сердца: митральная недостаточность, митральный стеноз, аортальная недостаточность, стеноз устья аорты, пролапс митрального клапана, митрально-аортальный порок.
На долю церебральной формы ревматизма у детей (малой хореи) приходится 7-10% случаев. Данный синдром, главным образом, развивается у девочек и проявляется эмоциональными расстройствами (плаксивостью, раздражительностью, сменой настроения) и постепенно нарастающими двигательными нарушениями. Вначале изменяется почерк и походка, затем появляются гиперкинезы, сопровождающиеся нарушением внятности речи, а иногда – невозможностью самостоятельного приема пищи и самообслуживания. Признаки хореи полностью регрессируют через 2-3 месяца, однако имеют склонность к рецидивированию.
Проявления ревматизма в виде анулярной (кольцевидной) эритемы и ревматических узелков типично для детского возраста. Кольцевидная эритема представляет собой разновидность сыпи в виде колец бледно-розового цвета, локализующихся на коже живота и груди. Зуд, пигментация и шелушение кожи отсутствуют. Ревматические узелки можно обнаружить в активную фазу ревматизма у детей в затылочной области и в области суставов, в местах прикрепления сухожилий. Они имеют вид подкожных образований диаметром 1-2 мм.
Висцеральные поражения при ревматизме у детей (ревматическая пневмония, нефрит, перитонит и др.) в настоящее время практически не встречаются.
Диагностика ревматизма у детей
Ревматизм у ребенка может быть заподозрен педиатром или детским ревматологом на основании следующих клинических критериев: наличия одного или нескольких клинических синдромов (кардита, полиартрита, хореи, подкожных узелков или кольцевидной эритемы), связи дебюта заболевания со стрептококковой инфекцией, наличия «ревматического анамнеза» в семье, улучшения самочувствия ребенка после специфического лечения.
Достоверность диагноза ревматизма у детей обязательно должна быть подтверждена лабораторно. Изменения гемограммы в острую фазу характеризуются нейтрофильным лейкоцитозом, ускорением СОЭ, анемией. Биохимический анализ крови демонстрирует гиперфибриногенемию, появление СРБ, повышение фракций α2 и γ-глобулинов и сывороточных мукопротеинов. Иммунологическое исследование крови выявляет повышение титров АСГ, АСЛ-О, АСК; увеличение ЦИК, иммуноглобулинов А, М, G, антикардиальных антител.
При ревмокардите у детей проведение рентгенографии грудной клетки выявляет кардиомегалию, митральную или аортальную конфигурацию сердца. Электрокардиография при ревматизме у детей может регистрировать различные аритмии и нарушения проводимости (брадикардию, синусовую тахикардию, атриовентрикулярные блокады, фибрилляцию и трепетание предсердий). Фонокардиография позволяет зафиксировать изменения тонов сердца и шумы, свидетельствующие о поражении клапанного аппарата. В выявлении приобретенных пороков сердца при ревматизме у детей решающая роль принадлежит ЭхоКГ.
Дифференциальную диагностику ревмокардита проводят с неревматическими кардитами у детей, врожденными пороками сердца, инфекционным эндокардитом. Ревматический полиартрит необходимо отличать от артритов другой этиологии, геморрагического васкулита, СКВ. Наличие у ребенка церебрального синдрома требует привлечения к диагностике детского невролога и исключения невроза, синдрома Туретта, опухолей мозга и др.
Лечение ревматизма у детей
Терапия ревматизма у детей должна быть комплексной, непрерывной, длительной и поэтапной.
В острой фазе показано стационарное лечение с ограничением физической активности: постельный режим (при ревмокардите) или щадящий режим при других формах ревматизма у детей. Для борьбы со стрептококковой инфекцией проводится антибактериальная терапия препаратами пенициллинового ряда курсом 10-14 дней. С целью подавления активного воспалительного процесса назначаются нестероидные (ибупрофен, диклофенак) и стероидные противовоспалительные препараты (преднизолон). При затяжном течении ревматизма у детей в комплексную терапию включаются базисные препараты хинолинового ряда (гидроксихлорохин, хлорохин).
На втором этапе лечение ревматизма у детей продолжается в ревматологическом санатории, где проводится общеукрепляющая терапия, ЛФК, грязелечение, санирование очагов инфекции. На третьем этапе наблюдение ребенка специалистами (детским кардиологом-ревматологом, детским стоматологом, детским отоларингологом) организуется в условиях поликлиники. Важнейшим направлением диспансерного наблюдения служит антибиотикопрофилактика рецидивов ревматизма у детей.
Прогноз и профилактика ревматизма у детей
Первичный эпизод ревмокардита сопровождается формированием пороков сердца в 20-25% случаях; однако возвратный ревмокардит не оставляет шансов избежать повреждения клапанов сердца, что требует последующего кардиохирургического вмешательства. Летальность от сердечной недостаточности, обусловленной пороками сердца, доходит до 0,4-0,1%. Исход ревматизма у детей во многом определяется сроками начала и адекватностью терапии.
Первичная профилактика ревматизма у детей предполагает закаливание, полноценное питание, рациональную физическую культуру, санацию хронических очагов инфекции (в частности, своевременную тонзиллэктомию). Меры вторичной профилактики направлены на предупреждение прогрессирования ревматизма у детей, перенесших ревматическую лихорадку, и включают введение пенициллина пролонгированного действия.
Ревматические заболевания у детей
Ревматические болезни объединены в одну группу на основании сходства симптоматики и патологических проявлений. В целом они связаны с воспалительными изменениями в различных участках соединительной ткани.
Ревматические заболевания в детском возрасте не редки и включают около 110 болезней, сопровождающихся артритами или другими поражениями костно-мышечной системы.
Наиболее распространенными являются остеоартроз, ревматоидный артрит, анкилозирующий спондилоартрит (болезнь Бехтерева), подагра и остеопороз. Причины, вызывающие эти болезни, могут быть различными, общее одно – поражение суставов
Ревматизм у детей — это системное воспалительное заболевание соединительной ткани с преимущественным поражением сердца и сосудов.
Причины
Также возникновению заболевания могут способствовать: переохлаждение организма и проявление компенсаторной реакции; наличие очага хронической инфекции в организме ребенка (например, кариесные зубки); частые простудные заболевания; врожденная инфицированность.
Все эти явления имеют достаточно стертую клиническую картину и не помогают во время заметить и предупредить ревматизм у детей. Поэтому следует с особым вниманием относится к любым жалобам малыша на свое здоровье.
Симптомы
Дети с ювенильным ревматтоидным или постинфекционным артритом часто жалуются на скованность по утрам. Сыпь на лице у детей с болезненностью суставов или слабостью позволяет предположить дерматомиозит. Вредность и онемение пальцев (синдром Рейно) могут указывать на склеродермию и другие ревматические болезни.
Ревматические болезни у детей часто сопровождаются лихорадкой. Для системной формы ювенильного ревматоидного артрита характерны приступообразные подъемы температуры тела. Однако лихорадка — неспецифический признак, и в этих случаях необходимо исключать инфекционные или злокачественные заболевания.
Нарушения походки могут наблюдаться как при ювенильном ревматоидном артрите, так и при ортопедической патологии (например, остеохондропатии головки бедренной кости). Если ребенок не может ходить, его необходимо немедленно обследовать, чтобы исключить остеомиелит или злокачественную опухоль.
Хотя хроническая боль и опухания суставов характерны для ювенильного ревматоидного артрита, они могут иметь место и при других ревматических болезнях, включая системную красную волчанку и дерматомиозит. У всех детей с жалобами на суставы необходимо выяснить, не сопровождается ли это мышечной слабостью, которая характерна для дерматомиозита и смешанного заболевания соединительной ткани.
Родителей должно насторожить, если после перенесённого ОРЗ, на фоне выздоровления появляются следующие симптомы: отёчность и болезненность суставов (локтевых, коленных, голеностопных), с повышением температуры тела; последующее присоединение отёчности и болей в более мелких суставах (стопа, кисть).Такие поражения могут протекать на фоне удовлетворительного общего состояния ребёнка.
Диагностика
Среди применяемых в настоящее время лабораторных исследований необходимо отметить тесты, с помощью которых выявляют реактанты острой фазы, ревматоидные факторы, антинуклеарные антитела, комплемент сыворотки и его компоненты, иммунные комплексы, сывороточные белки и иммуноглобулины, а также антигены гистосовместимости.
Среди других методов, которые иногда могут быть полезны для оценки состояния больных, можно упомянуть общий анализ крови, общий анализ мочи, исследование синовиальной жидкости, исследование функции почек и печени и рентгенографические исследования.
При ревматических болезнях часто выполняют биопсию. Гистологическое исследование биоптатов может оказаться полезным для подтверждения поражения определяемых тканей, а также для классификации болезни, однако оно редко позволяет точно диагностировать какое-либо специфическое заболевание.
Лечение
Выздоровление зависит от своевременной госпитализации, правильного медикаментозного лечения в остром периоде (в стационаре) и выполнения рекомендаций после выписки: постельный режим диета массаж ограничение физических нагрузок гимнастика ЛФК свежий воздух и покой.
Даже при доброкачественных формах ревматизма необходимо длительное содержание в постели больного ребенка при легкой молочно-растительной пище.
Все дети, перенесшие ревматизм, должны находиться на особом диспансерном учете.
При затяжных формах полиартритов необходимо использование бальнеологических курортов, грязелечения, физиотерапии.