что такое остеохондроз плечевого сустава
Остеохондроз плечевого сустава: симптомы и лечение
Остеохондроз – это дистрофически-дегенеративное заболевание тканей опорно-двигательного аппарата, которое чаще всего поражает позвоночник. Тем не менее, развитие плечевого остеохондроза нельзя назвать редким явлением. Патология диагностируется у людей от 35 лет, имеющих факторы риска развития данного заболевания (сидящая работа, постоянные чрезмерные нагрузки и т.д.). Плечевой остеохондроз, симптомы и лечение которого необходимо согласовывать со специалистом, требует безотлагательной терапии. Заболевание доставляет человеку значительный дискомфорт и снижает трудоспособность. В особо запущенных случаях существует риск инвалидизации человека.
Качественное лечение остеохондроза плечевого сустава выполняют в Юсуповской больнице. Здесь работают опытные неврологи, физиотерапевты, реабилитологи, которые помогают восстановить нормальную работу организма.
Остеохондроз плечевого сустава: причины
Развитие остеохондроза в плече связано с нарушением работы в позвоночнике. Плечевой сустав сообщается с позвоночником посредством мышц, сухожилий и нервных окончаний. При патологических изменениях в тканях позвоночника, а именно в его шейном отделе, это отражается и на функционировании плечевого сустава. Развитие остеохондроза в 4 и 5-ом позвонке шейного отдела позвоночника приводит к ущемлению нервных корешков, что отражается на передаче нервных импульсов в области плеча. Происходит нарушение обменных процессов и в тканях плечевого сустава возникает кислородное голодание. В результате совокупности патологических процессов начинается атрофия плечевого сустава, которая также называется плечевой остеохондроз.
Причинами появления данного состояния могут стать следующие негативные факторы:
Заболевание обычно проявляется у людей старшего возраста от 50 лет. Однако, в последнее время отмечается значительное «омоложение» среднего возраста остеохондроза. Сегодня патология выявляется и в 30 лет, и даже в 20. Это связано с тем, что большое количество молодых людей несерьезно относятся к своему здоровью. Длительная работа за компьютером, постоянные стрессы, нерациональное питание негативно отражаются на состоянии позвоночника, суставах верхних и нижних конечностей, и всего организма.
Плечевой остеохондроз: симптомы
Остеохондроз развивается постепенно и его первые симптомы обычно не воспринимаются как что-то угрожающее здоровью, и переносятся «на ногах». Это и есть главная ошибка. Лечить остеохондроз необходимо сразу, пока патологический процесс не усугубился и не распространился на другие ткани. Чем раньше будет начало лечение остеохондроза, тем больше шансов полностью вылечить заболевание.
Характерными признаками плечевого остеохондроза являются:
Со временем боль и неприятные ощущения будут только усиливаться. Поэтому при появлении первых признаков плечевого остеохондроза следует обратиться за помощью к врачу (неврологу или травматологу).
Плечевой остеохондроз: лечение в Москве
Диагностика и лечение остеохондроза плеча в Москве проводится в Юсуповской больнице. Для составления эффективного и адекватного лечения необходимо правильно поставить диагноз, то есть выявить остеохондроза. Постановка диагноза производится на основании исследования, которое покажет причину недомогании, поможет оценить степень поражении тканей. Диагностический центр Юсуповской больницы оснащен всем необходимым оборудованием для постановки правильного диагноза. Для выявления плечевого остеохондроза пациенту назначают рентгенографию, а для уточнения деталей может потребоваться МРТ или КТ.
Лечение остеохондроза плеча комплексное. Оно включает в себя медикаментозную терапию и физиотерапию. Лечение составляется врачом индивидуально, поэтому в Юсуповской больнице достигают максимальных результатов в устранении остеохондроза плеча. Лечение выполняют лучшие врачи Москвы, которые применяют наиболее результативные и безопасные методы восстановления нормального функционирования тканей костной системы.
Медикаментозная терапия включает препараты для устранения воспаления и болей (нестероидные противовоспалительные и болеутоляющие средства), миорелаксанты (расслабляющие спазмированные мышцы), а также хондропротекторы (устраняющие и останавливающие дегенеративно-дистрофический процесс в тканях, а также способствующий их регенерации). Лекарственные препараты, их дозировка назначаются врачами Юсуповской больницы исходя из индивидуальных особенностей пациента и состояния его организма.
Важной составляющей терапии остеохондроза является физиотерапия, которая включает:
В клинике реабилитации Юсуповской больницы выполняют качественное лечение остеохондроза, а также его профилактику. Курс лечения в Юсуповской больнице помогает остановить развитие заболевания, восстановить утраченные функции, исключить рецидив. Терапия составляется опытными реабилитологами, физиотерапевтами, массажистами, инструкторами ЛФК и другими специалистами, помощь которых необходима для наиболее результативного лечения остеохондроза плеча. Записаться на прием к неврологам, реабилитологам, физиотерапевтам и другим специалистам, уточнить информацию о работе диагностического центра и другой интересующий вопрос можно по телефону Юсуповской больницы.
Плечевой остеохондроз: симптомы и лечение
Плечевой остеохондроз развивается у людей, которые излишне нагружают плечевой сустав (спортсменов, грузчиков и т.д.). Причиной становятся нелеченные или недолеченные травмы сустава, растяжение сухожилий и мышц, нарушение осанки, малоподвижный образ жизни, сопутствует заболевание остеохондрозу шейного отдела позвоночника. Первые симптомы плечевого остеохондроза могут появиться у людей после 30-35 лет. В возрасте 45 лет и старше симптомы более выраженные, идут процессы старения, появляются признаки деформации сустава.
Проблемами опорно-двигательного аппарата человека занимаются специалисты Юсуповской больницы. В зависимости от заболевания и степени поражения, сопутствующих осложнений, больной может пройти обследование у врача-невролога, кардиолога, терапевта, травматолога-ортопеда, хирурга и других специалистов. Если больному требуется симптоматическое лечение, то первое обращение происходит к врачу терапевту, лечением остеохондроза занимается врач-невролог, хирург, также могут принимать участие врач-ортопед и мануальный терапевт.
Где можно пройти лечение плечевого остеохондроза
Пройти лечение остеохондроза можно в медицинских центрах, больницах, клиниках Москвы, которые занимаются лечением неврологических заболеваний, болезней опорно-двигательного аппарата. В тяжелых случаях может понадобиться помощь врача-хирурга, стационар и реабилитационный центр. Юсуповская больница состоит из нескольких клиник разного направления, диагностического центра, лаборатории, стационара, реабилитационного центра. Пациент может не только пройти диагностические исследования, а также лечение в стационаре и реабилитацию.
Остеохондроз плечевого отдела: симптомы и лечение
Остеохондроз плечевого сустава связан с процессами, которые проходят в шейном отделе позвоночника. Дегенеративные изменения позвонков шейного отдела оказывают негативное влияние на плечевой сустав, который связан с шейным отделом нервными окончаниями, мышцами, сухожилиями, связками. Остеохондроз развивается в результате нарушения кровообращения и обменных процессов в хрящевых тканях межпозвоночных дисков. Диски претерпевают дегенеративные изменения – меняется форма, разрушается фиброзное кольцо, образуются выпячивания, межпозвоночные грыжи. Все эти процессы влияют на состояние плечевого сустава, вызывают снижение эластичности тканей, боль, затрудняют движение рукой.
Также причиной заболевания плечевого сустава могут стать травмы, тяжелый физический труд, профессиональный спорт, инфекционные заболевания, стресс, лишний вес, возрастные изменения в суставах и другие факторы. Лечение заболевания может быть симптоматическим (купирование боли), медикаментозным, хирургическим, проводиться с помощью методов вспомогательной терапии – физиотерапевтических процедур, лечебной физкультуры, мануальной терапии, рефлексотерапии.
Для лечения заболевания врачи применяют хондропротекторы, кортикостероиды, препараты группы НПВП (нестероидные противовоспалительные препараты). Препараты НПВП оказывают противовоспалительный, обезболивающий и жаропонижающий эффект, снимают отечность, останавливают воспалительный процесс, но не убирают причину развития заболевания. Такие препараты используют для симптоматического лечения. Кортикостероиды применяют для снятия воспалительного процесса, аллергической реакции. Хондропротекторы применяют в комплексной терапии, группа включает разнородные препараты, которые помогают восстанавливать хрящевую ткань сустава, уменьшают проявления заболевания.
Легкая стадия остеохондроза предплечья: симптомы и лечение
Первые признаки заболевания могут появиться в возрасте 30-35 лет. Беспокоит боль в суставе, без причины появляется дискомфорт при движении сустава. Боль вызывает рефлекторное сокращение мышц надплечья и приводит к скованности сустава. Начальная стадия заболевания хорошо лечится медикаментозным методом, массажами, лечебной физкультурой. Также могут быть врожденные причины развития плечевого остеохондроза – это добавочное шейное ребро, фиброзное перерождение ребра со смещением от места прикрепления мышцы.
Тяжелая стадия остеохондроза плеча: симптомы и лечение
Легкие проявления плечевого остеохондроза – периодически возникающая при нагрузках боль, дискомфорт сменяются более выраженными симптомами. Боль возникает чаще всего ночью без причины, отдает в руку, шею, при движении руки в сторону или за спину боль усиливается. Появляется резкая ограниченность движения руки, скованность сустава, характерная поза – плечо прижато к груди. У больного опухает кисть руки со стороны поражения плечевого сустава, появляется синюшность кожи и снижение температуры конечности, повышение рефлексов руки, болезненность при пальпации в области поражения. С прогрессированием заболевания симптомы усиливаются, больной не может двигать рукой из-за резкой боли, которая становится постоянной.
В тяжелых случаях лечение заболевания проводят с помощью хирургической операции. Показанием к операции служит отсутствие эффекта от медикаментозного лечения, операция проводится при резком ухудшении состояния больного, при сильном болевом синдроме, который не поддается купированию. В Юсуповской больнице врачи с большой ответственностью подходят к лечению остеохондроза, медикаментозное лечение проводят с применением инновационных препаратов. Также в больнице выполняют хирургическое лечение заболевания, реабилитационные мероприятия. Записаться на консультацию к врачу можно по телефону Юсуповской больницы.
Остехондроз позвоночника: что такое, лечение шейного, грудного и поясничного отделов
Этот материал предназначен для людей без медицинского образования, которые хотят знать об остеохондрозе больше, чем написано в популярных изданиях и на сайтах частных клиник. Врачам разных специальностей пациенты задают такие вопросы, которые характеризуют полное непонимание темы остеохондроза. Примерами таких вопросов могут считаться: «почему у меня болит остеохондроз», «обнаружен врожденный остеохондроз, что делать»? Пожалуй, апофеозом такой неграмотности может считаться довольно часто встречающийся вопрос: «доктор, у меня начальные признаки хондроза, насколько это страшно»? Это статья призвана структурировать материал об остеохондрозе, его причинах, проявлениях, методов диагностики, лечения и профилактики, и ответить на самые частые вопросы. Поскольку в отношении остеохондроза все мы без исключения, являемся пациентами, то эта статья будет полезна всем.
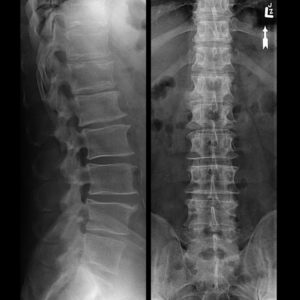
Остеохондроз на рентгеге
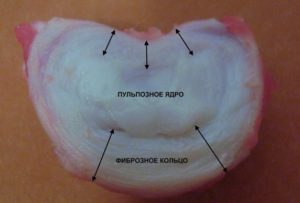
Как устроен межпозвонковый диск?
Каждый межпозвонковый диск состоит из двух различных отделов:
Волокна фиброзного кольца очень плотные, эластичные. С годами эластичность теряется, и 60 годам фиброзное кольцо становится ригидным. Между поверхностью каждого вышележащего и нижележащего позвонка и непосредственно диском находятся так называемые замыкательные пластинки, то есть пограничные зоны между позвонком и диском. За счёт этих замыкательных пластинок растут позвонки высоту, и через них же диффузно происходит питание студенистого ядра и тканей межпозвонкового диска методом диффузии, поскольку хрящ диска не кровоснабжается и не иннервируется.
Межпозвонковый диск на фото.
Здоровые межпозвонковые диски у молодого человека способно к высокой скорости обмена веществ. Если ввести в нормальный диск контраст, то через 20 минут он уже из него исчезает.
Студенистое ядро обновляется из внутренних слоев фиброзного кольца, упругость внутренних частей диска выше, чем наружных. Ещё студенистое ядро называется пульпозным ядром, или пульпозным комплексом. Если межпозвонковый диск здоров, имеет хорошую эластичность и плотно прилежит к смежным позвонкам, то давление на диск всегда будет равномерным. Пульпозное ядро способно к передаче вертикальной нагрузки в радиальном направлении.
Если человек лежит, то внутри межпозвонкового диска давление будет примерно 3 кг/см2 за счёт всасывающей отрицательной силы. Забегая вперед, скажем, что именно это давление и уменьшается при лечебном вытяжении позвоночника, или проведении тракционной терапии. Если человек сидит, то на межпозвонковый диск повышение давления составляет до 8-10 кг/см2, и даже превышает давление в стоящем положении. Именно поэтому так вредно долго сидеть.
В отличие от наружного фиброзного кольца, внутреннее пульпозное ядро содержит гиалуроновую кислоту, и способно в высокой степени связывать воду. Именно вода и является главным гидростатическим компонентом амортизации, но количество воды постепенно уменьшается с возрастом. Если у новорождённого внутренние структуры диска содержат 88-90% воды, то в пожилом возрасте вода уходит, ее количество может снижаться до 70% и ниже, соответственно, уменьшается и влагоудерживающая способность ядра, и амортизация. Диск становится тоньше за счет «планового, возростного высыхания». Юноша утром, после ночного отдыха, после точного измерения роста может быть на 1-2 см выше, чем вечером. У пожилого человека такого феномена не наблюдается. Такое повышение роста обязано повышению упругости и возвращению нормальной толщины межпозвонковых дисков во время отдыха, когда на них нет особой нагрузки, и они интенсивно питаются.
Исследования показали, что у взрослого человека высота каждого межпозвонкового диска равна примерно:
То есть, в поясничном отделе толщина дисков наибольшая, в связи с наибольшей нагрузкой. Лабораторные исследования показали, что отдельно взятый здоровый диск у молодого человека может выдерживать статическую нагрузку на сжатие до 2,5 тонн. В возрасте 70 лет этот показатель уменьшается до 110 кг! То есть, «пожилой и высохший диск» в 22 раза хуже справляется с передачей нагрузки в стороны и с удержанием возросшего давления в пределах кольца.
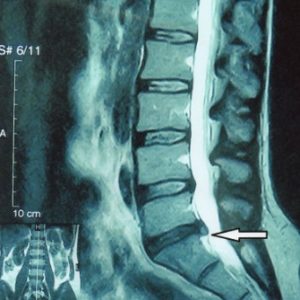
Выпячивание диска на срезе МРТ.
Почему так произошло? С течением времени постепенно изнашивается и фиброзное кольцо. Оно уже не может растягиваться, а только лишь выпячивается наружу, за пределы диска, или рвется. Ядро перестает передавать и трансформировать вертикальную нагрузку в радиальную. Внутри дисков с возрастом постепенно накапливаются напряжения, изменяется их структура. Если все эти процессы, взятые в отдельном диске, перенести на весь позвоночный столб, то мы и получаем состояние, именуемым в клинике остеохондрозом. Теперь можно приступить к определению.
Что такое остеохондроз?
Название болезни страшит, когда она непонятно. Медицинские суффикс «-оз» означает разрастание, или увеличение какой-то ткани: гиалиноз, фиброз. Примером может быть цирроз печени, когда соединительная ткань разрастается, а функциональная ткань, гепатоциты, уменьшается в объеме. Может быть накопление патологического белка, или амилоида, которого в норме быть не должно. Тогда это болезнь накопления будет называться амилоидоз. Может быть значительное увеличение печени вследствие жирового перерождения, которая носит название жировой гепатоз.
Что же, получается, что при межпозвонковом остеохондрозе в объеме увеличивается хрящевая ткань межпозвонковых дисков, ведь «хондрос, χόνδρο» в переводе с греческого на русский язык означает «хрящ»? Нет, хондроз, или, точнее, остеохондроз не является болезнью накопления. Никакого истинного разрастания хрящевой ткани при этом не возникает, речь идет только об изменении конфигурации межпозвонковых хрящевых дисков под влиянием многолетних физических нагрузок, и мы выше рассмотрели, что происходит в каждом отдельном диске. Термин «остеохондроз» внедрен в клиническую литературу A.Гильдербрандтом в 1933 году.
Как биомеханика обезвоженного диска изменяет его форму? В результате чрезмерной нагрузки их наружные края вспучиваются, разрываются, и образуются протрузии, а потом – и межпозвонковые грыжи, или хрящевые узлы, которые выпирают за пределы нормального контура диска. Именно поэтому хондроз и назван хондрозом, поскольку хрящевые узлы — грыжи — возникают там, где хряща не должно быть, за внешним контуром здорового диска.
Края позвонков, которые являются смежными по отношению к диску, также гипертрофируются, образуются клювовидные возраста, или остеофиты. Поэтому такое взаимное нарушение конфигурации хрящевой и костной ткани и называется в комплексе остеохондрозом.
Остеохондроз относится к дистрофически-дегенеративным процессам, и является частью обычного, нормального старения межпозвонковых дисков. Никого из нас не удивляет, что лицо 20-летней девушки будет немного отличаться от её же лица в возрасте 70 лет, но почему-то все считают, что позвоночник, его межпозвонковые диски, не претерпевают таких же выраженных временных изменений. Дистрофия—это нарушение питания, а дегенерация—это последующее за длительным периодом дистрофии нарушение структуры межпозвонковых дисков.
Если остеохондроз норма, то почему его «лечат»?
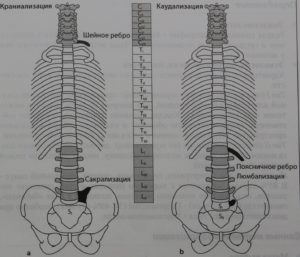
Всего в организме человека насчитывается 7 шейных, 12 грудных, и 5 поясничных позвонков, и между каждым из них находится межпозвонковый диск. Выше первого шейного позвонка, или атланта, межпозвонкового диска нет, точно так же, как иногда может не быть самого нижнего диска, между пятым поясничным позвонком и крестцовой костью. Такое состояние называется сращиванием, сакрализацией LV, или последнего поясничного позвонка.
Все диски имеют различную форму, массу и конфигурацию, они имеют разную степень подвижности, Но все они не постепенно, в течение многолетних нагрузок стареют, происходит нормальный износ хрящевой ткани, снижение высоты всех межпозвонковых дисков, и основным процессом, как было описано выше, является обезвоживание.
Поскольку хрящи не кровоснабжаются, и получают питание диффузно, из синовиальной жидкости, то хрящи и не иннервируются. Нервы пролегают в надкостнице, а сам хрящ абсолютно не чувствителен к боли. Поэтому «плановый» остеохондроз, как равномерное, возрастное и безопасное сужение высоты межпозвонковых дисков во всех отделах позвоночника болеть не может. Нервов в дисках нет.
Но в том случае, если в каком-либо отделе позвоночника возникает разрушение диска, образуется его выпячивание за свою анатомическую границу, или разрыв его наружных кольцевидных слоёв, то тогда возникает протрузия или грыжа. И вот в этом случае этот хрящевой узел, может раздражать прилежащие связки, мышцы, возникнет отёк. А если в процесс вовлечены близлежащие сегментарные нервные корешки, то и возникает специфическая симптоматика, от которой и страдают пациенты с осложненными формами остеохондроза. Именно по поводу осложнения остеохондроза (а не самого остеохондроза) и существуют многочисленные схемы лечения.
Еще раз подчеркнем, что остеохондроз является совершенно нормально процессом старения межпозвонковых дисков. Если он протекает с сохранением хорошей физической формы пациента, и без влияния факторов риска, не сопровождается осложнениями, то такой остеохондроз некогда болеть не будет, поскольку не будет морфологического субстрата для возникновения болевого синдрома.
Рентгенологические признаки остеохондроза можно обнаружить практически у любого пациента старше 20- летнего возраста, ведь он 17 лет уже полностью передвигается только на двух ногах, в вертикальном положении. Этого вполне достаточно чтобы появились первые, пока деликатные признаки остеохондроза.
Именно поэтому сам остеохондроз не рекомендуется считать заболеванием, а только лишь его осложнения. Считать остеохондроз без осложнений болезнью, — то же самое, что считать процесс жизни, ведущий к старению, — болезнью. По каким же причинам возникает сам остеохондроз, его осложнения, и какие факторы риска повышают вероятность возникновения жалоб и ухудшают качество жизни?
Причины остеохондроза и его осложнений
Главной причиной неосложненного, физиологического остеохондроза можно считать способ передвижения человека: это прямохождение. Человек является единственным биологическим видом на земле, который передвигается на двух ногах из всех млекопитающих, и это единственный способ передвижения. Бичом человечества стал остеохондроз, но зато мы освободили руки и создали цивилизацию. Благодаря прямохождению (и остеохондрозу) мы создали не только колесо, алфавит и овладели огнём, но и вы можете сидя дома в тепле, читать эту статью на экране компьютера.
Ближайшие родственники человека, высшие приматы, — шимпанзе и гориллы, иногда поднимаются на две ноги, но этот способ передвижения для них вспомогательный, и чаще всего они всё-таки перемещаются на четырех лапах. Для того чтобы остеохондроз исчез, как интенсивное старение межпозвонковых дисков, человеку необходимо изменить способ передвижения, и снять постоянную вертикальную нагрузку с позвоночного столба. Остеохондроза нет у дельфинов, касаток и китов, его нет у собак, коров, и тигров. У них позвоночник не принимает на себя длительные статические и ударные вертикальные нагрузки, поскольку он находится в горизонтальном состоянии. Если человечество уйдёт в море, как Ихтиандр, и естественным способом передвижения будет плавание с аквалангом, то остеохондроз будет побежден.
Прямохождение заставило эволюционировать опорно-двигательный аппарат человека в направление защиты черепной коробки и мозга от ударных нагрузок. Но диски — эластичные прокладки между позвонками — не единственный способ защиты. У человека есть пружинящий свод стопы, хрящи коленных суставов, физиологические изгибы позвоночника: два лордоза и два кифоза. Всё это позволяет даже во время бега «не стряхнуть» головной мозг.
Факторы риска
Но врачей интересуют те факторы риска, которые можно модифицировать, и избежать осложнений остеохондроза, которые и вызывают боли, дискомфорт, ограничение подвижности и уменьшения качества жизни. Рассмотрим эти факторы риска, которые так часто игнорируют врачи, особенно частных медицинских центров. Ведь гораздо выгоднее постоянно лечить человека, чем указать ему на причину проблемы, решить ее, и потерять пациента. Вот они:
Выше были перечислены в те факторы риска, которые могут коснуться каждого человека. Мы сознательно здесь не перечисляем заболевания — дисплазии соединительной ткани, сколиотическую деформацию, которая изменяет биомеханику движения, болезнь Пертеса, и другие состояния, которые усугубляют и ухудшают течение физиологического остеохондроза, и приводят к осложнениям. Эти пациенты лечатся у ортопеда. Какими же общими симптомами проявляется осложненный остеохондроз, по поводу которого пациенты обращаются к врачам?
Общие симптомы
Симптомы, которые будут описаны ниже, существуют вне локализации. Это общие признаки, и они могут существовать в любом месте. Это боль, двигательные расстройства и чувствительные нарушения. Встречаются и вегетативно-трофические нарушения, или специфические симптомы, например, расстройства мочеиспускания, но значительно реже. Рассмотрим подробнее эти признаки.
Боли: мышечные и корешковые
Боль может быть двух видов: корешковая и мышечная. Корешковая боль связана с компрессией, или прижатием протрузии или грыжи межпозвонкового диска соответствующего корешка на этом уровне. Каждый нервный корешок состоит из двух порций: чувствительной и двигательной.
В зависимости от того, куда именно направлена грыжа, и какая порция корешка подверглось компрессии, могут быть или чувствительные, или двигательные расстройства. Иногда встречаются сразу и те, и другие нарушения, выраженные с различной степенью. Боль тоже относится к чувствительным расстройствам, поскольку боль является особым, специфическим чувством.
Корешковая боль: компрессионная радикулопатия
Мышечная боль: миофасциально-тоническая
Но межпозвонковая грыжа или дефект диска может не сдавливать нервный корешок, а при движении травмировать близко расположенные связки, фасции, и глубокие мышцы спины. В таком случае боль будет носить вторичный, ноющий, постоянный характер, возникать скованность в спине, и такая боль носит название миофасциальной. Источником этой боли уже будет не нервная ткань, а мышцы. Мышца может отвечать на любой раздражитель только лишь одним образом: сокращением. И если раздражитель будет длительным, то сокращение мышцы превратится в постоянный спазм, который будет весьма болезненным.
Формируется замкнутый порочный круг: спазмированная мышца не может хорошо кровоснабжаться, возникает её кислородное голодание, она плохо отводит молочную кислоту, то есть, продукт собственной жизнедеятельности в венозные капилляры. А накопление молочной кислоты вновь приводит к усилению боли. Именно такая мышечная, хроническая боль существенно ухудшает качество жизни и заставляет пациента длительно лечиться по поводу остеохондроза, хотя она не мешает ему передвигаться и не заставляет лежать в постели.
Характерным симптомом такой вторичной, миофасциальной боли будет усиление скованности в шее, пояснице или в грудном отделе позвоночника, появление плотных, болезненных мышечных бугров-«валиков» рядом с позвоночником, то есть, паравертебрально. У таких пациентов боли в спине усиливаются спустя несколько часов «офисной» работы, при длительной неподвижности, когда мышцы практически лишаются работы и находится в состоянии спазма.
Чувствительные расстройства
Если протрузия или грыжа, или спазмированная мышца прижимает чувствительную порцию нервного корешка, то возникают разнообразные чувствительные нарушения. Они могут сопровождаться болью, а могут возникать и отдельно, после того, как боль уже прошла. Бывают и полностью безболевые формы чувствительных расстройств, но редко.
Многим известно онемение кончиков пальцев рук и ног, (гипестезия или полная анестезия), снижение чувствительности кожи в виде длинных лампасов, по корешковому типу. Иногда возникают парестезии, или формикация, ощущение «ползания мурашек». Чаще всего расстройства чувствительности возникают в стопах, и кончиках пальцев рук и ног. Чувствительные нарушения довольно неприятны, но расстройства чувствительности ещё не делают человека инвалидом, а вот двигательные нарушения вполне могут к этому привести.
Двигательные нарушения на периферии
Если поражается двигательный нейрон, или аксоны, входящие в состав двигательной порции какого-либо нерва, то тогда возникает или слабость в мышце, или её полная неподвижность. Во втором случае речь идет о полном параличе, а в первом случае — о парезе. Парез — это частичный паралич, когда мышца работает не в полную силу.
Чаще всего такие расстройства появляются в ногах, при протрузиях и грыжах поясничного отдела позвоночника. Там залегают двигательные структуры, иннервирующие мышцы голени и стопы. Поэтому при запущенном, осложненном поясничном остеохондрозе может шлепать стопа. Она заворачивается внутрь, человек вынужден высоко поднимать ногу, чтобы наступить шлепающей стопой, это называется степпаж, «петушиная походка».
В мышце возникает начале слабость, а затем невозможно стоять на носках и пятках, начинает видимо худеть одна из голеней, вследствие возникновения мышечной гипотрофии, а затем – и атрофии. В результате может возникнуть полный паралич соответствующей мускулатуры, и инвалидизация пациента. Похожая симптоматика может быть и в мышцах рук, при соответствующих осложнениях шейного остеохондроза, которые будут рассмотрены далее.
Но вся опасность двигательных расстройств в том, что они могут быть изолированными, и не сопровождаться болью. А если у человека «не болит», то он может своевременно не попасть к врачу. Поэтому так важно для пациентов с прогрессирующими протрузиями и грыжами, например, поясничного отдела, периодически ходить на носках и пятках, и следить за работой своих мышц.
Вегетативно-трофические расстройства могут заключаться в похолодании конечности, или наоборот, ощущении чувства жара, локальной сухости кожи, или, напротив, гипергидроза (потливости), выпадении волос, нарушении трофики ногтей. Но при остеохондрозе расстройства вегетативной иннервации всё-таки встречаются достаточно редко.
Локальная симптоматика: основные признаки
Рассмотрим теперь специфические симптомы и синдромы, характерные для шейного, грудного, и поясничного остеохондроза. Пройдем «сверху вниз», от шейного отдела вниз, через грудной, до пояснично-крестцового.
Остеохондроз шейного отдела и его особые симптомы
Шейный отдел позвоночника является самым насыщенным, в шее проходят крупные артерии и вены, вегетативные структуры нервной системы, там же находятся верхние дыхательные пути — гортань и трахея, глотка и пищевод, множество нервных ганглиев, фасций шеи и мышц. Поэтому симптомы шейного остеохондроза могут проявляться как в области самой шеи, так в области головы, или плечевого пояса и рук.
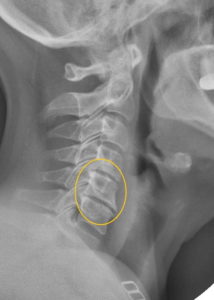
Остеофиты шейного отдела
К общим симптомам можно отнести головокружение и головную боль, шум и звон в ушах, подташнивание, мелькание мушек перед глазами, онесение кожи рук, плеч, головы и шеи, стреляющие боли, чувство «ползания мурашек», гипотрофию мышц плечевого пояса и рук, слабость в мышцах, подъемы и резкие перепады артериального давления. Это различные боли в шее, в надплечьях, в точках около позвоночника. Это вторичная миофасциальная боль, и поэтому она обычно невысокой интенсивности, сопровождается скованностью в подзатылочной области. Головные боли протекает по типу болей напряжения, болевой синдром охватывает голову, как шлем или каска, и при этом пациент вынужден с этой болью ходить на работу, она особенно не мешает жизнедеятельности, в отличие от мигрени. Но иногда к ней присоединяется корешковая симптоматика, и тогда возникают мучительные, стреляющие боли в голове или шее. Они носят в первом случае название цервикаго, по аналогии с люмбаго.
Как видно, некоторые из этих признаков являются специфическими чувствительными нарушениями, некоторые — двигательными, а некоторые — вегетативными. Мало кто из врачей знает, что даже общее опущение внутренностей, или, например печени, которые ошибочно диагностируется как увеличение этого органа, может возникнуть вследствие остеохондроза шейного отдела(!)
Просто раздражается диафрагмальный нерв, и купол диафрагмы, который он иннервирует, находится в постоянном тоническом сокращении, опускается вниз и выталкивает печень ещё дальше за край реберной дуги. Однако это бывает довольно редко, перечислим наиболее частые локальные симптомы шейного остеохондроза.
Остеохондроз шейного отдела, как правило, поражает позвонки ниже С3, и также первый грудной позвонок, Т1. Критическое пространство, там, где чаще всего встречаются жалобы – С5-С6,и С6-С7. В случае поражения отдельных шейных корешков возникают следующие симптомы:
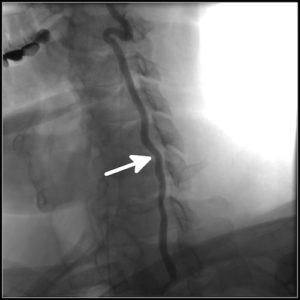
Если во время сна остеофиты будут сдавливать позвоночную артерию справа или слева, то развивается соответствующий синдром. Он так и называется — синдром вертебральной артерии. Это тошнота и рвота, головокружение, в тяжёлых случаях возможны расстройства речи и глотания, что напоминает ТИА или инсульт в вертебробазилярной системе, но гораздо чаще возникает появление мушек перед глазами, или другие симптомы.
Механизм развития этого синдрома — в запрокидывании головы назад и поворачивании ее набок во время сна, когда на длительное время соответствующая позвоночная артерия прижимается к атланту — первому шейному позвонку, что вызывает обратимое расстройство кровообращения головного мозга. Как правило, вся симптоматика проявляется рано утром, при попытке встать с постели. Также встречаются следующие синдромы шейного остеохондроза:
Беспокоят нарушения чувствительности и «ползания мурашек» в руке, ее побледнение и похолодание, иногда – отёк кисти, появление слабости, гипотрофии мышц кисти, а также ослабление пульса на запястье. В тяжелых случаях может возникнуть прогрессирующий паралич, или парез мышц кисти. Больные не могут вести автомобиль, спать на больном боку, не могут поднимать тяжести, а также работать, подняв руки вверх (вешать шторы, штукатурить). Также есть жалобы на скованность и боли в шее, утреннее вынужденное положение головы.
Таким образом, ясно, что многие процессы, которые начались в шее, или в непосредственной близости от ее структур, проявляются «на периферии», например, в области кисти. Это требует от врача вдумчивого и грамотного подхода.
Остеохондроз грудного отдела и его симптомы
Изолированная осложнения остеохондроза в грудном отделе позвоночника наблюдаются наиболее редко, не более чем в 5% случаев. Если же говорить об отдельных торакальных жалобах, то они могут встречаться значительно чаще. Из поражений грудного отдела позвоночника можно назвать грудные прострелы, или дорсалгии, и они довольно редко обусловлены грыжами дисков и остеохондроза, чаще всего здесь идет речь о блокировании межпозвонковых или реберных суставов. Обычно верхние грудные прострелы не такие жестокие и острые, как в шее или пояснице. Может возникать и мышечно-тонический синдром торакалгии, то есть грудных мышц.
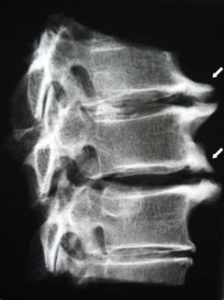
Клювовидные остеофиты грудного отдела.
В таком случае возникает противоболевая поза, напрягается мускулатура с одной стороны туловища, это может быть связано с неправильным положением тела во время сна, с травмами, с беременностью. Такой спазм может возникать при повороте тела ночью в постели. Боли могут возникать в области трапециевидной мышцы между лопатками, в случае поражения широчайшей мышцы спины — мучительные боли возникают в области нижнего угла лопатки, с иррадиацией в плечо и грудную клетку.
Если поражены зубчатые мышцы, то боли возникают при подъеме тяжести над головой, особенно в случае толкания этой тяжести. Важной и клинически значимой являются вертеброгенные боли в области сердца, которые больной сам считает сердечными. Поэтому необходимо выявить рефлекторные компрессионные синдромы со стороны опорно-двигательного аппарата, и для дифференциальной диагностики записывать ЭКГ.
Остеохондроз поясничного отдела
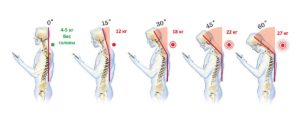
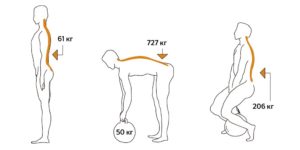
Поясница человека является «краеугольным камнем» его позвоночного столба. Всем известно, что чем ниже к области таза, тем толще и массивнее поясничные позвонки. Понятно, потому, что им приходится выдерживать большую тяжесть, чем, например, шейным позвонкам. Кроме собственной массы, человек регулярно «отягощает» свой вес. Например, зимняя одежда, вместе нижним бельем, с хозяйственной сумкой или рюкзаком за плечами вполне может иметь массу в 10 – 15 килограммов. И большая часть этого веса приходится на поясницу. И перенос грузов, как в руках, так и на плече, на голове, вызывает нагрузку на поясничные позвонки. Причем не так имеет значение длительность нагрузки, как ее сила воздействия и распределение на малой площади, и особенно угловые нагрузки.
Например, если посадить себе на плечи малыша, сидя на диване, и аккуратно встать с ним, держа спину прямо, вред позвоночнику будет нанесен гораздо меньший, чем при наклоне спины вбок на незначительный угол, с тем же малышом на плечах.
Визуализация нагрузки на позвоночник в разных положениях
Поэтому остеохондроз поясничного отдела, и острые состояния, связанные с его последствиями и осложнениями является наиболее часто встречающейся причиной боли в спине, с которой люди обращаются к врачам — терапевтам и неврологам.
Люмбаго
Также раздражаются особые нервные волокна задней продольной связки, суставных сумок соответствующего позвонка, мышечно-сухожильных и надкостных оболочек на соответствующем уровне.
Острая боль возникает при ущемлении студенистого ядра, потерявшего эластичность в трещинах фиброзного кольца, а затем боль вызывается асептической воспалительной реакцией мягких тканей. Затем к этой боли присоединяется мышечный компонент, и возникает уже описанный выше хронический миофасциальный синдром. Один из главных факторов риска — резкие повороты поясницы, рывки, и подъем тяжести в неправильном, нефизиологическом положении. Они вызывают примерно 75% всех дискогенный болей, а затем и ограничения подвижности поясницы вследствие присоединения мышечных тонических реакций.
Иногда эту боль описывают как «разрыв», как «схватку клещами», как «сверло», нередко при этом пациента прошибает пот, а боль может сопровождаться хрустом. Она распространяется по всей пояснице, или внизу, обычно симметрично. Затем, когда люмбаго стихает, локализация уже более чёткая, это нижний отдел поясницы и крестцовая область. Обычно интенсивность боли ослабевает через 30 минут, но иногда держится несколько часов, резко усиливается при движениях. Больной застывает в вынужденной позе. Когда появился прострел, он не может разогнуться, не может сделать следующий шаг, а когда острые боли проходят, они усиливаются при любом движении.
Кроме люмбаго, возникают и поражение следующих отдельных корешков:
Важно помнить, что если боли и дискомфорт внезапно исчезают, и сменяются слабостью мышц, то это значит, что корешок серьезно пострадал и перестал проводить нервные импульсы. В этом случае показано оперативное лечение.
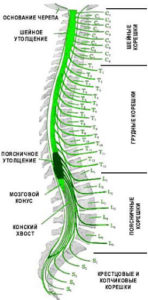
Синдромы конуса и конского хвоста
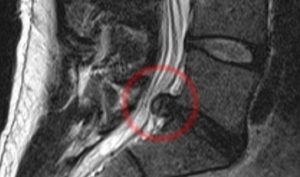
Также довольно часто на поясничном уровне возникает синдром конского хвоста, когда поражаются длинные нервные корешки, образующие конский хвост, и оставшиеся после закончившегося спинного мозга. Это сильные боли в области промежности, ног и мочевого пузыря, они усиливаются при кашле и чихании, затем начинается онемение кожи промежности, а если поражены отдельные нити конского хвоста, то из промежности нарушение чувствительности и боль распространяется на ноги. Это может сопровождаться вялым параличом ног, нарушением потенции и расстройствами мочеиспускания и дефекации.
Такие грубые расстройства часто могут быть вызваны большими, секвестрированными грыжами, но обязательно необходимо проводить дифференциальную диагностику с опухолями, метастазами рака или локальными инсультами в поясничном отделе.
Диагностика остеохондроза
В типичных случаях остеохондроз шейного и шейно – грудного отделов позвоночника протекает так, как было описано выше. Поэтому главным этапом диагностики было и остается выявление жалоб пациента, установление наличия сопутствующего мышечного спазма с помощью простой пальпации мышц вдоль позвоночного столба. Можно ли подтвердить диагноз остеохондроза с помощью рентгенологического исследования?
«Рентген» шейного отдела позвоночника, да еще с функциональными пробами на сгибание – разгибание не показывает хрящи, так как их ткань пропускает рентгеновские лучи. Несмотря на это, по расположению позвонков можно сделать общие выводы о высоте межпозвонковых дисков, общем выпрямлении физиологического изгиба шеи – лордоза, а также о наличии краевых разрастаний на позвонках при длительном раздражении их поверхностей хрупкими и обезвоженными межпозвонковыми дисками. Функциональные пробы позволяют подтвердить диагноз нестабильности в шейном отделе позвоночника.
Так как увидеть сами диски можно только с помощью КТ, или МРТ, то магнитно – резонансная и рентгеновская компьютерная томография показана для уточнения внутренней структуры хрящей и таких образований, как протрузии и грыжи. Таким образом, с помощью этих методов точно выставляется диагноз, а результат томографии является показанием, и даже топическим руководством к оперативному лечению грыжи в отделении нейрохирургии.
Следует добавить, что более никакие методы исследования, кроме визуализирующих, кроме МРТ или КТ, не могут показать грыжу. Поэтому если вам делают сверхмодную «компьютерную диагностику» всего организма, если вам диагноз грыжи поставил мануальный терапевт, пробежавшись пальцами по спине, если грыжа выявлено на основании иглоукалывания, специальной экстрасенсорной методики, или сеанса медового тайского массажа, — то можете сразу считать такой уровень диагностики совершенно безграмотным. Лечить осложнения остеохондроза, вызванные протрузией или грыжей, компрессионные, мышечные, нейрососудистые, — можно только лишь увидев состояния межпозвонкового диска на соответствующем уровне.
Лечение осложнений остеохондроза
Еще раз повторим, что вылечить остеохондроз, как плановое старение и обезвоживание диска, невозможно. Можно просто не доводить дело до осложнения:
Но при малейшем нарушении режима, при подъёме тяжестей, переохлаждении, травме, наборе веса (в случае поясницы) симптомы вновь и вновь возвращаются. Опишем, каким образом можно справиться с неприятными ощущениями, болью, и ограничением подвижности в спине на фоне обострения остеохондроза, и существующей протрузии или грыжи, вторичного мясо социального тонического синдрома.
Что делать во время обострения?
Раз уж случился приступ острой боли (например, в пояснице) то нужно на доврачебном этапе выполнить следующие назначения:
Распространенной ошибкой является согревание в первые сутки. Это может быть грелка, банные процедуры. При этом отек только усиливается, и боль вместе с ним. Греть можно только после того, как «высшая точка боли» миновала. После этого тепло усилит «рассасывание» отека. Обычно это происходит на 2 – 3 сутки.
Основой всякого лечения является этиотропная терапия (устранение причины), и патогенетическое лечение (воздействующее на механизмы заболевания). К нему примыкает симптоматическая терапия. При вертеброгенных болях (вызванных проблемами в позвоночнике), дела обстоят так:
Продолжаются физиотерпаевтические мероприятия, наступает время для проведения ЛФК при остеохондрозе. Ее задачей является нормализация кровообращения и тонуса мышц, когда отёк и воспаление уже отступили, а спазм мышц еще разрешился не до конца.
Кинезиотерапия (лечение движением) предусматривает занятие лечебной гимнастикой, плаванием. Гимнастика при остеохондрозе шейного отдела позвоночника направлена вовсе не на диски, а на окружающие мышцы. Ее задача – снять тонический спазм, улучшить приток крови, а также нормализовать венозный отток. Именно это приводит к снижению мышечного тонуса, уменьшению выраженности болевого синдрома и скованности в спине.
Вместе с массажем, плаванием, сеансами иглорефлексотерапии показано приобретение ортопедического матраса и особой подушки. Подушка при остеохондрозе шейного отдела позвоночника должна быть сделана из специального материала с «памятью формы». Ее задача – расслаблять мышцы шеи и подзатылочного отдела, а также препятствовать нарушению кровотока ночью в вертебробазилярном бассейне.
Осень важным этапом в профилактике и лечении являются средства и аппараты домашней физиотерапии – от инфракрасных и магнитных приборов, и до самых обычных игольчатых аппликаторов и эбонитовых дисков, которые являются при массаже источником слабых электрических токов, благотворно действующих на пациента.
Упражнения при остеохондрозе обязательно должны проводиться после легкой общей разминки, на «разогретых мышцах». Основным лечебным фактором является движение, а не степень мышечного сокращения. Поэтому, во избежание рецидива, не допускается применение отягощений, используется гимнастический коврик и гимнастическая палка. С их помощью можно эффективно восстановить объем движений.
Продолжается втирание мазей, применение иплликатора Кузнецова. Показано плавание, подводный массаж, душ Шарко. Именно в стадию затухающего обострения показаны препараты для домашней магнитотерапии и физиотерапии.
Обычно лечение занимает не более недели, но в некоторых случаях, остеохондроз может проявиться такими опасными симптомами, что может понадобиться операция, причем срочная.
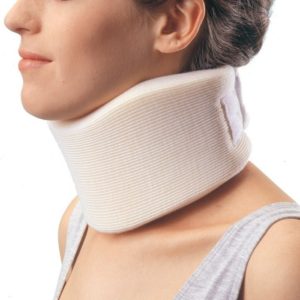
О воротнике Шанца
На ранних этапах, в стадию обострения, необходимо оберегать шею от излишних движений. Для этого замечательно подходит воротник Шанца. Многие при покупке этого воротника совершают две ошибки. Они не выбирают его по своему размеру, отчего он просто не выполняет свою функцию, и вызывает ощущение дискомфорта.
Вторая распространенная ошибка – это его ношение с профилактической целью долгое время. Это приводит к слабости шейных мышц, и вызывает только еще больше проблем. Для воротника есть только два показания, при наличии которых его можно надевать:
Носить воротник нужно не более 2 – 3 дней, поскольку более длительное ношение способно вызвать венозный застой в мышцах шеи, в то время, когда пришла пора активизировать пациента. Аналогом воротника Шанца для поясницы служит полужесткий корсет, купленный в ортопедическом салоне.
Оперативное лечение или консервативные мероприятия?
Желательно, чтобы каждый пациент после прогрессирования симптомов, при наличии осложнений выполнял МРТ и консультировался у нейрохирурга. Современные малоинвазивные операции позволяют спокойно удалять довольно крупные грыжи, без длительной госпитализации, без вынужденного состояния или лежания в течение нескольких суток, не ухудшая качество жизни, поскольку проводятся с применением современной видеоэндоскопической, радиочастотной, лазерной техники или с применением холодной плазмы. Можно выпарить часть ядра и понизить давление, уменьшив риск получить грыжу. А можно ликвидировать дефект и радикально, то есть, избавившись от него совсем.
Оперировать грыжи не нужно бояться, это уже не предыдущие виды открытых операций 80-90 годов прошлого века с рассечением мышц, с кровопотерей и последующим длительным восстановительным периодом. Они больше похожи на небольшой прокол под рентгеновским контролем с последующим применением современной техники.
Если вы предпочитаете консервативный способ лечения, без операции, то знайте, что ни один метод не позволят вам вправить грыжу, или ликвидировать ее, что бы вам не обещали! Ни инъекция гормона, ни электрофорез с папаином, ни электростимуляция, ни массаж, ни применение пиявок, ни иглоукалывание не справятся с грыжей. Кремы и бальзамы, кинезиотерапия, и даже введение обогащенной тромбоцитами плазмы тоже не помогут. И даже тракционная терапия, или вытяжение, несмотря на всю свою пользу, способна только лишь уменьшить симптомы.
Поэтому девизом консервативного лечения межпозвонковых грыж может стать известное выражение «фарш невозможно повернуть назад». Грыжу можно ликвидировать только оперативно. Цены на современные операции не настолько велики, ведь их нужно заплатить один раз. А вот ежегодное лечение в санатории может стоить в итоге в 10-20 раз больше, чем радикальное удаления грыжи с исчезновением болевого синдрома, и восстановлением качества жизни.
Профилактика остеохондроза и его осложнений
Остеохондроз, в том числе осложненный, симптомы и лечение которого мы разобрали выше, является в большей своей части вовсе не заболеванием, а просто проявлением неизбежного старения и преждевременной «усадки» межпозвонковых дисков. Остеохондроз нуждается в немногом, чтобы никогда не досаждать нам:
При соблюдении этих несложных рекомендаций вы можете сохранить свою спину здоровой и подвижной на всю жизнь.