что такое остеохондропатия головки 2 плюсневой кости
Остеохондропатия: лечение, виды, профилактика
Остеохондропатией именуют группу хронических заболеваний опорно-двигательного аппарата, характеризующихся некротическими изменениями в апофизе, губчатом веществе коротких и эпифизах длинных трубчатых костей. Они появляются в результате чрезмерной механической нагрузки точечного характера, вызвавшей нарушение питания костной ткани.
На начальной стадии, тем более в молодом возрасте явные клинические проявления отсутствуют. Это препятствует своевременной диагностике остеохондропатии костей и назначению лечения, что чревато микропереломами и развитием артроза. Но, при грамотном подходе к лечению прогноз в целом благоприятный. Остеохондропатия не представляет опасности для жизни человека. При правильно подобранной терапии деформация и контрактура не возникают.
Что представляет собой остеохондропатия костей
Первое описание остеохондропатии суставов появилось в начале ХХ столетия. По клиническим проявлениям оно напоминает косно-суставной туберкулез, но отличатся доброкачественным течением с отсутствием таких соматических проявлений, как воспаление, лихорадка, истощение. Согласно международной классификации болезней (МКБ-10), остехондропатии присвоен код М93.9, она отнесена к болезням костно-мышечной системы и соединительных тканей.
В большинстве случаях остеохондропатия диагностируется у детей и подростков (3-18 лет) – в период активного роста. Для каждой нозологической формы характерно развитие в определенных возрастных границах и распределение по половому признаку.
Симптомы остехондропатии
Для нее характерно длительное развитие. На начальной стадии клиническая картина отсутствует. Постепенное и медленное развитие патологии приводит изменениям в суставных структурах, что проявляется следующими признаками.
Болевыми ощущениями, особенно при механических нагрузках или травмах пораженного участка;
Отеками, не сопровождающимися воспалительными процессами;
Мышечной контрактурой при остеохондропатии сустава;
Изменением формы: поверхностно расположенные апофизы утолщены;
Функциональными нарушениями: двигательная активность ограничена; при пяточной остеохондропатии появляется хромота;
Игнорирование проблемы, неправильная диагностика и запоздалое лечение приводит к следующим последствиям:
контрактуре – полной или частичной утрате подвижности сустава, его фиксации в вынужденном положении;
мышечной дистрофии из-за нарушения обменных процессов, влекущих дефицит питательных веществ в костных тканях и уменьшение мышечной массы;
артрозу – дегенеративно-дистрофическим изменениям в суставах, приводящим к постепенному разрушению хрящевой ткани.
При несвоевременном обращении к врачу, инвалидами становятся 27% пациентов.
Причины появления
Остехондропатия является следствием одной или нескольких нижеописанных патологий.
Нарушения обменных процессов, включая, углеводный, жировой, пуриновый;
Нерационального или неполноценного питания, провоцирующего дефицит витаминов, микро-, макроэлементов (кальция, фосфора, магния и др.);
Длительных пищевых расстройств: булимии, анорексии;
Алиментарного (пищевого) или гормонального ожирения, чрезмерно развитой мышечной массы;
Бактериальных, вирусных инфекций;
Длительного приема кортикостероидных гормонов.
Причиной наиболее часто диагностируемой остеохондропатии пяточной кости являются хронические микротравмы. Они появляются, например, в результате длительного нахождения в вынужденной противоестественной позе или регулярных высоких нагрузок, приходящихся на один и тот же сустав. Остеохондропатию пяточной кости диагностируют у профессиональных спортсменов: гимнастов, акробатов, фигуристов, фехтовальщиков.
Стадии заболевания
В своем развитии остеохондропатия костей проходит несколько этапов.
Между вышеописанными стадиями не существует четких разграничений. Для патологических процессов характерно постепенное развитие.
Какие кости и сустава подвержены остеохондропатии
патологические процессы могут развиваться в различных костных структурах. Остеохондропатии подвержены:
Длинные трубчатые кости (эпифизы): бедренная кость (головка), II—III плюсневые кости, ключица (грудинный конец), пальцы кистей (фаланги);
Короткие трубчатые кости: ладьевидная кость стопы, полулунная кистевая, надколенник, тело позвонков, таранная, сесамовидные кости, предплюсна.
Апофизы: большеберцовая кость, апофизарные кольца позвонков, плечевая, лобковая кость. Часто диагностируется остеохондропатия пяточного бугра.
В зависимости от локализации поражения выделяют несколько видов заболевания – болезнь Легга-Кальве-Пертеса, Келлера-I и II, Шейермана-Мау, Кальве, частичные остеохондропатии, поражение коленного, локтевого сустава, пяточной кости и т.д.
Диагностика
В дальнейшем пациенту назначают:
Ультрасонографию. С ее помощью оценивается состояние поверхности костей.
Компьютерную томографию. Она эффективна со 2-й стадии остеохондропатии. Применение мультиспиральной томографии с 3D-моделированием позволяет получить объемное изображение пораженного сегмента. Метод является единственно возможной альтернативой МРТ при нахождении металлоконструкций в теле пациента.
Магнитно-резонансную томографию. С ее помощью оценивают твердые и мягкие структуры пораженного участка и эффективность кровоснабжения костей.
При подозрении на остеохондропатию сустава рекомендуется проведение артроскопии – минимально инвазивной видеоэндоскопической манипуляции для оценки поверхности сустава, хрящевого покрытия, определения участков омертвевших тканей. Методика применяется не только для диагностики, но и лечения.
Методы лечения
При остехондропатии лечение носит комплексный характер наряду с устранением первопричины.
Режим
Лечебные мероприятия начинаются с соблюдения ортопедического режима для исключения нагрузки на пораженную область. В зависимости от локализации патологии возможно применение бандажей, наколенников, гипсовых лангетных повязок, жестких реклинирующих корсетов и др. При остеохондропатии пяточного бугра или бедренной кости рекомендуется пользоваться костылями или тростью.
Рацион
При остеохондропатии костей в рационе больного должны преобладать продукты, насыщенные жирными кислотами Омега-3, витаминами А, Е, С, цинком, магнием, селеном, медью.
морепродуктов (особенно лосося, макрели и пр.);
бобовых, соевых продуктов.
Желательно отказаться от мясных консервов, жирных молочных продуктов, животных жиров, копченостей.
Медикаментозная терапия
При лечении остеохондропатии целесообразно назначение следующих лекарственных средств:
остеопротекторов – витаминно-минеральных комплексов для восстановления костной и хрящевой ткани, поддержания их здоровья;
дезагрегантов для предотвращения тромбообразования.
Высокую эффективность доказал Артракам– препарат с хондо- и остеопротекторным действием. Он не только снимает боль и воспаление, но и восстанавливает хрящевые и суставные ткани, предотвращая их разрушение. Удобная форма и дозировка делают лечение комфортным, эффективным, с пролонгированным результатом. Помните, что все препараты должны назначаться врачом – даже у Артракама есть противопоказания. Самолечение недопустимо.
Эффективность ЛФК, массажа
активные – выполняются пациентом самостоятельно;
пассивные – выполняются специалистом.
Комплекс упражнений разрабатывается врачом в зависимости от стадии заболевания и состояния пациента.
Действие массажа направлено на снятие болевого синдрома, контрактур, улучшение питания костных тканей, коррекцию кровообращения.
Физиотерапия
Физиотерапевтическое воздействие позволяет:
уменьшить болевые ощущения;
повысить регенерацию пораженного участка;
снизить выраженность дистрофических изменений;
восстановить функции сустава.
При лечении остеохондропатии целесообразно назначение: электро-, фонофареза, гелиотерапии, талассотрапии, воздушных ванн, ультразвука, пелоидотерапии, радоновых и хлоридно-натриевых ванн и пр.
Оперативное вмешательство
Операция при остеохондропатии назначается при отсутствии эффекта от консервативной терапии. После нее значительно улучшается кровоснабжение пораженной области, нейтрализуются биомеханические нарушения костных тканей.
Лечение остеохондропатии может длиться несколько лет. Его эффективность во многом зависит от строгого следования врачебным рекомендациям.
Профилактика
Восстановление суставов – это тяжелый, регулярный совместный труд врача и пациента. Тяжелого состояния и болезненных последствий можно избежать. В этом помогут простые профилактические меры. При малейших жалобах на суставы рекомендуем ограничить усиленные физические нагрузки, систематически посещать сеансы массажа, заняться плаванием, придерживаться здорового питания. Надеемся, что наша статья поможет вам сохранить легкость и подвижность на долгие годы.
Остеохондропатии
Остеохондропатии – группа цикличных, длительно текущих заболеваний, в основе которых лежит нарушение питания костной ткани с ее последующим асептическим некрозом. Вторичные клинические и рентгенологические проявления остеохондропатий связаны с рассасыванием и замещением разрушенных участков кости. К остеохондропатиям относятся болезнь Легга-Кальве-Пертеса, болезнь Остгуд-Шлаттера, Болезнь Келера, болезнь Шейермана-Мау, болезнь Шинца и др. Диагностика остеохондропатии основывается на УЗИ, рентгенологических и томографических данных. Лечение включает иммобилизацию, физиотерапию, витаминотерапию, ЛФК. По показаниям проводится хирургическое лечение.
МКБ-10
Общие сведения
Остеохондропатии развиваются у пациентов детского и юношеского возраста, чаще поражают кости нижних конечностей, характеризуются доброкачественным хроническим течением и относительно благоприятным исходом. Подтвержденных данных о распространенности остеохондропатий в медицинской литературе не имеется.
Классификация
В травматологии выделяют четыре группы остеохондропатий:
С учетом особенностей течения патологического процесса различают четыре стадии заболевания:
Полный цикл остеохондропатии занимает 2-4 года. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза.
Остеохондропатии
Болезнь Пертеса
Полное название – болезнь Легга-Кальве-Пертеса. Остеохондропатия тазобедренного сустава. Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Болезнь Пертеса начинается с легкой хромоты, к которой позже присоединяются боли в области повреждения, нередко отдающие в область коленного сустава. Постепенно симптомы остеохондропатии усиливаются, движения в суставе становятся ограниченными. При осмотре выявляется нерезко выраженная атрофия мышц бедра и голени, ограничение внутренней ротации и отведения бедра. Возможна болезненность при нагрузке на большой вертел. Нередко определяется укорочение пораженной конечности на 1-2 см, обусловленное подвывихом бедра кверху.
Остеохондропатия длится 4-4,5 года и завершается восстановлением структуры головки бедра. Без лечения головка приобретает грибовидную форму. Поскольку форма головки не соответствует форме вертлужной впадины, со временем развивается деформирующий артроз. С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
Для того, чтобы обеспечить восстановление формы головки, необходимо полностью разгрузить пораженный сустав. Лечение остеохондропатии проводится в стационаре с соблюдением постельного режима в течение 2-3 лет. Возможно наложение скелетного вытяжения. Пациенту назначают физио- витамино- и климатолечение. Огромное значение имеют постоянные занятия лечебной гимнастикой, позволяющие сохранить объем движений в суставе. При нарушении формы головки бедра выполняются костно-пластические операции.
Болезнь Остгуд-Шлаттера
Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях. Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию. Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Болезнь Келера-II
Остеохондропатия головок II или III плюсневых костей. Чаще поражает девочек, развивается в возрасте 10-15 лет. Болезнь Келера начинается постепенно. В области поражения возникают периодические боли, развивается хромота, проходящая при исчезновении болей. При осмотре выявляется незначительный отек, иногда – гиперемия кожи на тыле стопы. В последующем развивается укорочение II или III пальца, сопровождающееся резким ограничением движений. Пальпация и осевая нагрузка резко болезненны.
В сравнении с предыдущей формой данная остеохондропатия не представляет значительной угрозы для последующего нарушения функции конечности и развития инвалидности. Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Болезнь Келлера-I
Остеохондропатия ладьевидной кости стопы. Развивается реже предыдущих форм. Чаще поражает мальчиков в возрасте 3-7 лет. Вначале без видимых причин появляются боли в стопе, развивается хромота. Затем кожа тыла стопы краснеет и отекает.
Лечение остехондропатии амбулаторное. Пациенту ограничивают нагрузку на конечность, при сильных болях накладывают специальный гипсовый сапожок, назначают физиолечение. После выздоровления рекомендуют носить обувь с супинатором.
Болезнь Шинца
Остеохондропатия бугра пяточной кости. Болезнь Шинца развивается редко, как правило, поражает детей в возрасте 7-14 лет. Сопровождается появлением болей и припухлости. Лечение остеохондропатии амбулаторное, включает в себя ограничение нагрузки, электрофорез с кальцием и тепловые процедуры.
Болезнь Шермана-Мау
Остеохондропатия апофизов позвонков. Распространенная патология. Болезнь Шейермана-Мау возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект. Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки). Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Болезнь Кальве
Остеохондропатия тела позвонка. Развивается болезнь Кальве в возрасте 4-7 лет. Ребенок без видимых причин начинает жаловаться на боль и чувство утомления в спине. При осмотре выявляется локальная болезненность и выстояние остистого отростка пораженного позвонка. На рентгенограммах определяется значительное (до ¼ от нормы) снижение высоты позвонка. Обычно поражается один позвонок в грудном отделе. Лечение данной остеохондропатии проводится только в стационаре. Показан покой, лечебная гимнастика, физиопроцедуры. Структура и форма позвонка восстанавливается в течение 2-3 лет.
Частичные остеохондропатии
Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава. Как правило, участок некроза появляется на выпуклой суставной поверхности. В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава. На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация и т. д. При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Болезнь Келлера 2 степени
Болезнь Келлера – редкое заболевание, сопровождающееся развитием некроза, т. е. омертвения тканей определенных костей стопы, в результате нарушения их кровоснабжения. Выделяют 2 типа болезни Келлера: некроз ладьевидной кости стопы (1 тип) и асептический некроз головок плюсневых костей (2 тип). Впервые заболевание было описано немецким рентгенологом Албаном Келлером еще в 1908 году, в честь которого и было названо. Но нередко асептический некроз головок плюсневых костей называют еще и болезнью Фрейберга, в честь американского доктора Альфреда Фрейберга, подробно описавшего его в 1914 г. В любом случае, независимо от названия, асептический некроз головок плюсневых костей представляет серьезную угрозу для качества жизни человека и его работоспособности. Он может вызывать сильные боли в стопе, а впоследствии и хромоту, а потому требует как можно более ранней диагностики и лечения.
Что такое Болезнь Келлера 2 типа или Фрейберга
Болезнь Келлера 2 типа или Фрейберга представляет собой довольно редко встречающееся заболевание неинфекционной природы, принадлежащее к числу остеохондропатий. При нем в результате возникновения по тем или иным причинам нарушений кровоснабжения головка плюсневой кости начинает разрушаться и отмирать. В 95% случаев поражается головка 2 или 3 плюсневой кости, хотя не исключен асептический некроз и остальных.
Хотя заболевание было выявлено и описано более 100 лет назад, сегодня оно все еще остается плохо изученным.
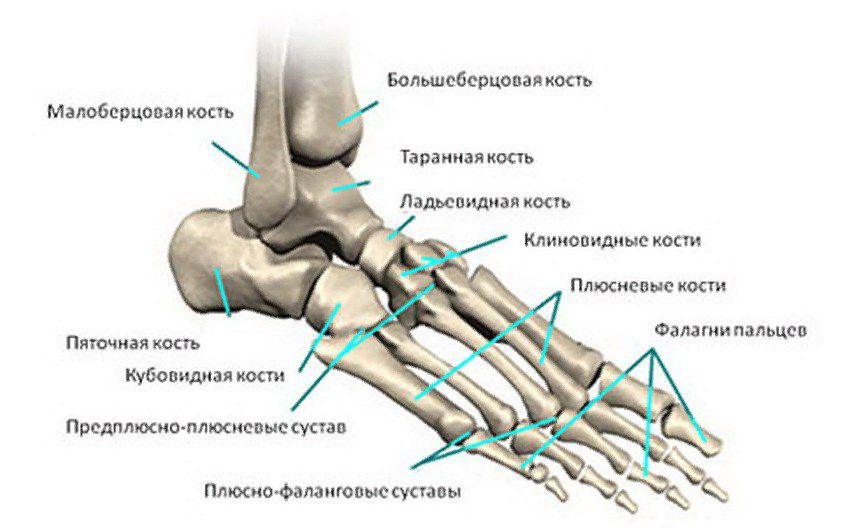
Плюсневые кости представляют собой группу из 5-ти длинных трубчатых костей, расположенных в средней части стопы. Они соединяют между собой фаланги пальцев с задней частью стопы. При этом головки плюсневых костей образуют с дистальными фалангами плюснефаланговые суставы, обеспечивающие подвижность пальцев стоп и сохранение нормальной опорной функции.
Асептический некроз головки 2 плюсневой кости чаще всего возникает у девочек-подростков в период с 10 до 15 лет. Именно в этом возрасте он и обнаруживается чаще всего. В то же время впервые развиться болезнь Келлера 2 типа у взрослых не может, хотя нередко диагностируется в тех случаях, когда в подростковом возрасте не было проведено соответствующее ситуации лечение. Тем не менее есть сообщения о случаях дебюта патологи у людей 20—25 лет, хотя они требуют более детального изучения.
В течение болезни Келлера второго типа выделяют 4 стадий:
При отсутствии лечения асептический некроз головки 2 плюсневой кости приводит к развитию плоскостопия, хромоты, а в конечном итоге и нарушению конгруэнтности суставных поверхностей, т. е. к артрозу, а в частности к деформирующему остеоартрозу. Для этого заболевания характерно разрушение покрывающего головку плюсневой кости хряща. Впоследствии подобное приводит к выраженным изменениям в строении кости и образуемого ею плюснефалангового сустава, что вызывает мощные боли при движениях, ограничения подвижности пальца вплоть до его полного обездвиживания и нарушения опороспособности стопы. Одним из наиболее тяжелых осложнений патологии является расплавление мелких костей стопы.
Асептический некроз головки 2 плюсневой кости накладывает ограничения на выбор профессии подростком и возможность заниматься желаемыми видами спорта.
Причины развития
Поскольку заболевание относится к числу редких, точные причины его развития пока еще неизвестны. Подавляющее большинство специалистов сходится на том, что оно является результатом нарушения кровообращения в области головок плюсневых костей. Подобное может быть следствием нарушения проходимости артерий или, наоборот, венозного оттока.
Это становится результатом действия огромного количества довольно разных по характеру факторов:
Также предполагается, что не последнюю роль в развитии асептического некроза головки 2 плюсневой кости играет генетическая предрасположенность и нарушение биомеханики стопы. Последнему фактору придается все большее значение в развитии самых разных патологий стопы, так как изучение влияния биомеханики движений на состояние опорно-двигательного аппарата показывают, что любые отклонения от нормы со временем приводят к изменениям анатомии и развитию соответствующих нарушений.
Исследования показывают, что чаще всего асептический некроз головки 2 плюсневой кости развивается у людей, у которых 2-я плюсневая кость длиннее 1-й, так как это способствует увеличению приходящейся на нее нагрузки и микротравмам.
Симптомы
Основными симптомами болезни Келлера 2 типа являются:
Боли у основания 2 пальца стопы склонны набирать силу после физических нагрузок, ходьбы или надавливания и проходят в состоянии покоя. Изначально они слабые, но со временем усиливаются, становятся постоянными, не проходящими после отдыха. А на последних стадиях они могут приводить к хромоте или даже существенному затруднению передвижения. При асептическом некрозе головки 2 плюсневой кости боль может провоцировать вставание на цыпочки, ходьба по бугристой поверхности босиком или в обуви на слишком тонкой подошве, т. е. когда на пораженную кость оказывается давление.
В течение заболевания выделяют периоды ремиссии и обострения, причем последние могут продолжаться от нескольких месяцев до нескольких лет. В среднем болезнь Келлера протекает 2—3 года, после чего симптомы начинают постепенно стихать. Но если не было проведено соответствующее ситуации лечение и возникли изменения в структуре и форме головки плюсневой кости, боли со временем вернутся и будут нарастать.
Часто асептический некроз головки 2 плюсневой кости наблюдается одновременно на двух стопах.
Диагностика
При возникновении признаков асептического некроза головки 2 плюсневой кости больным следует обратиться к ортопеду. Врач начинает прием с опроса пациента и выяснения характера жалоб на состояние здоровья, особенностей труда. После этого он проводит тщательный осмотр стопы, прощупывая область пораженной кости. При этом ортопед может обнаружить характерное уплотнение головки плюсневой кости, что позволит ему предположить наличие ее асептического некроза. Для подтверждения диагноза обязательно назначаются:
При получении сомнительных результатов врач может рекомендовать дополнительно провести КТ или МРТ стопы. Эти современные методы диагностики позволяют обнаружить малейшие изменения в состоянии костей и мягких тканей. Это дает возможность обнаружить болезнь на самых ранних стадиях развития.
Лечение
Болезнь Келлера имеет весьма благоприятный прогноз, особенно при раннем диагностировании и начале лечения. В таких ситуациях больные имеют все шансы избавиться от мучительных болей в стопе и необходимости ограничивать физические нагрузки.
При этом характер лечения патологии во многом зависит от ее стадии, наличия осложнений и возраста пациента. Если на ранних стадиях развития достаточно проведения консервативной терапии, то в запущенных случаях может потребоваться хирургическое вмешательство.
Консервативное лечение:
Всем больным рекомендуется отказаться от узкой обуви, сильно сдавливающей стопу, и имеющей высокий каблук. Это обусловлено тем, что она способствует возникновению нарушений кровообращения в стопе и сильно перегружает ее передний отдел, что приводит к повышению риска микротравм костных структур. Предпочтение стоит отдавать ортопедической обуви или как минимум с расширенным передним краем и устойчивым широким каблуком высотой до 3 см. До полного излечения болезни Келлера 2 типа рекомендуется огранить физические нагрузки и обеспечить стопе максимально возможный покой. Поэтому рекомендуется отказаться от прыжков, бега, продолжительной ходьбы.
Операция при болезни Келлера 2 типа
При отсутствии эффекта от консервативного лечения и сохранении выраженных болей в течение 8—9 месяцев от ее начала или при диагностировании осложнений асептического некроза головки 2 плюсневой кости показано хирургическое вмешательство. В зависимости от тяжести ситуации ортопед-хирург будет стараться восстановить нормальную анатомию 2-й плюсневой кости или примет решение о необходимости удаления ее головки с последующим проведением протезирования.
Но если болезнь Келлера 2 типа уже успела привести к развитию плоскостопия или других нарушений, операция может быть более масштабной, так как врачу придется исправлять и ряд других нарушений.
Для лечения асептического некроза головки 2 плюсневой кости предпочтительно проведение реваскуляризирующей остеоперфорации. Операция заключается в выполнении в кости отверстий, что обеспечит улучшение артериального кровотока, так как благодаря им пораженная кость начинает лучше кровоснабжаться. Если же головка 2 плюсневой кости сильно разрушена, может проводиться артропластика, заключающаяся в удалении не подлежащего восстановлению фрагмента кости и замене его протезом.
После проведения операции боли проходят уже через пару недель.
Независимо от вида проведенной операции, после нее пациенты нуждаются в проведении восстановительных мероприятий. Поэтому им назначается:
Таким образом, болезнь Келлера 2 типа хотя и является редкой, но все же может существенно снижать качество жизни и ограничивать физические возможности человека. Поэтому если у подростка или в дальнейшем появляются боли у основания второго пальца стопы, не стоит надеяться на самостоятельно улучшение ситуации. Значительно рациональнее будет обратиться к ортопеду, провести диагностику и при необходимости начать лечение, что позволит полностью восстановить нормальные функции стопы.