что такое бал в медицине
Что такое бал в медицине
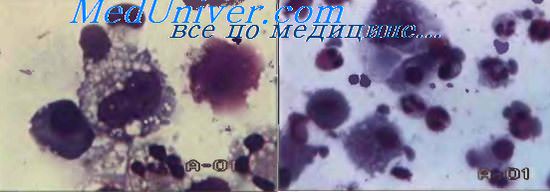
Микробиологическое и иммунологическое исследования БС и БАС следует проводить в том же объеме, что и исследование мокроты, и по аналогичным показаниям. Наибольшее диагностическое значение БС и БАС приобретают при оценке уровня воспаления в трахеобронхиальном дереве, при опухолях легкого и при легочном протеинозе. В настоящее время проводят биохимическое, иммунологическое исследование супернатанта БС и БАС, а также изучение клеточного осадка. При этом подсчитывают жизнеспособность клеток БС и БАС, цитограмму, проводят цитохимические исследования клеток БАЛ, а также цитобактериоскопическую оценку. В последнее время разработана методика подсчета макрофагальной формулы БАЛ при различных заболеваниях бронхолегочной системы. Исследование БАЛ позволяет с помощью измерения поверхностного натяжения и изучения фосфолипидного состава сурфактанта оценить состояние сурфактантной системы легких.
Бронхиальную порцию бронхоальвеолярного лаважа используют для проведения качественных и количественных микробиологических исследований. Помимо этого по изменениям клеточного состава БС можно определить выраженность воспалительной реакции в бронхиальном дереве. Согласно рекомендациям Европейского общества пульмонологов, для нормы характерен следующий состав БС:
Бронхоальвеолярный лаваж является методом выбора при необходимости получения материала из нижних отделов легких у больных с иммунодепрессивными состояниями. При этом доказана эффективность исследования для обнаружения инфекционных агентов. Так, чувствительность БАЛ при диагностике пневмоцистной инфекции, по некоторым данным, превышает 95%.
При лекарственных альвеолитах морфологические изменения в легких могут быть разнообразны, часто наблюдают альвеолярный геморрагический синдром или облитерирующий бронхиолит с организующейся пневмонией. В клеточном составе БАС отмечают повышение эозинофилов, нейтрофилов, лимфоцитов, иногда возможно комбинированное повышение этих клеток. Однако чаще всего при лекарственных альвеолитах описывают повышение лимфоцитов, среди которых, как правило преобладают супрессорные цитотоксичные клетки (CD8+). Крайне высокое содержание нейтрофилов встречается, как правило, при приеме антидепрессанта номифензина, особенно в первые 24 ч. При этом доля нейтрофилов в БАС может достигать 80% с последующим ее снижением в течение 2 дней до 2%, одновременно с этим в смыве повышается доля лимфоцитов. Похожие наблюдения описаны и для экзогенного аллергического альвеолита. При приеме амиодаро-на и развитии лекарственного альвеолита (так называемое «амиодароновое легкое») происходят специфические изменения БАС, характеризующиеся появлением большого числа пенистых макрофагов. Это весьма чувствительный, но малоспецифичный признак: такие же макрофаги могут быть обнаружены и при других заболеваниях, в том числе при экзогенном аллергическом альвеолите и облитерирующем бронхиолите с организующейся пневмонией. Такие же макрофаги могут быть обнаружены у лиц, принимающих амиодарон, но без развития альвеолита. Это связано с тем, что данное вещество повышает содержание фосфолипидов, особенно в фагоцитах.
Бронхоальвеолярный лаваж
Бронхоальвеолярный лаваж – это медицинская процедура, которая используется с диагностической и лечебной целью у пациентов с патологией бронхолегочной системы. Техника проведения данной манипуляции заключается в промывании бронхиального дерева специальным раствором с последующим его извлечением. Если процедура проводится с диагностической целью, то затем осуществляют лабораторное изучение удаленных промывных вод.
Показания
Проведение бронхоальвеолярного лаважа назначают, как дополнительное исследование для уточнения характера и причины патологии дыхательной системы.
Исследование показано для диагностики:
Процедура противопоказана пациентам с наличием сопутствующих заболеваний в стадии декомпенсации.
Диагностическое значение
Смывы, полученные с поверхности бронхов и альвеол, используются для проведения микробиологического, биохимического, иммунологического и цитологического исследований. В отдельных случаях цитологическое исследование промывных вод может даже заменить биопсию. Наиболее информативно комплексное проведение лабораторных анализов.
В некоторых случаях невозможно установление правильного диагноза без проведения исследования бронхоальвеолярного лаважа. Он позволяет достоверно подтвердить диагноз медиастинальной формы саркоидоза. Рентгенологические изменения при этой патологии отсутствуют из-за специфического расположения пораженных лимфоузлов.
Подготовка
Пациентам, страдающим бронхиальной астмой, нужно иметь при себе ингалятор с бронхолитическим средством, так как проведение данной процедуры может спровоцировать приступ бронхоспазма.
В индивидуальном порядке доктор решает вопрос о временной отмене лекарственных препаратов, которые обследуемый применяет на постоянной основе.
Техника проведения
Бронхоальвеолярный лаваж осуществляется в ходе бронхоскопии. Исследование может проводиться с использованием жесткого бронхоскопа (под общей анестезией) и с использованием гибкого фибробронхоскопа (под местной анестезией).
Второй способ более предпочтителен, поскольку не требует общего наркоза и лучше переносится больными.
Техника проведения заключается в следующих этапах действий:
Расшифровка результатов
У пациентов с наличием острого гнойного воспаления бронхов или паренхимы легкого при цитологическом исследовании будет выявляться значительное повышение количества нейтрофилов.
О туберкулезной этиологии процесса будет свидетельствовать умеренное повышение числа лимфоцитов с одновременным снижением количества альвеолярных макрофагов.

Выявление в исследуемом материале атипичных клеточных элементов свидетельствует о наличии злокачественного новообразования или метастатического поражения легких.
При гемосидерозе будут выявляться специфические гемосидерофаги.
При асбестозе будут видны микроскопические скопления частиц асбестовой пыли, называемые асбестовыми тельцами.
При бактериологическом исследовании полученный материал помещают на специальные питательные среды. При наличии возбудителей в мокроте будет получен рост микробных колоний. В дополнение к этому проводят определение чувствительности высеянной бактериальной флоры к антибиотикам, что помогает врачу подобрать наиболее подходящие схемы лечения для каждого отдельного пациента.
Выявленная при биохимическом анализе промывных вод повышенная активность фермента эластазы свидетельствует о развитии эмфиземы или пневмосклероза. Особую ценность эти данные представляют на начальных этапах развития патологического процесса, так как другие методы ещё не могут выявить никаких изменений. Показатели активности протеаз изменяются при многих заболеваниях и имеют ценность только при оценке в комплексе с другими данными.
Бронхоальвеолярный лаваж – ценный метод диагностики патологии бронхолегочной системы. Манипуляция хорошо переносится всеми пациентами и имеет невысокий риск осложнений. Достоинством метода является то, что он позволяет выявить многие патологии на самых ранних стадиях развития.
Бронхоальвеолярный лаваж (БАЛ) у собак и кошек
Основные симптомы при коллапсе, воспалении дыхательных путей
Техника проведения бронхоальвеолярного лаважа
Бронхоальвеолярный лаваж – диагностическая процедура, заключающаяся во введении в бронхи и легкие пациента стерильного раствора, дальнейшем его удалении и исследовании клеточного состава полученного образца.
Для проведения диагностики используется бронхоскоп, таким образом врач получает возможность более детально оценить состояние дыхательных путей и взять анализ именно из поврежденного участка. Кроме того, БАЛ оказывает терапевтический эффект. У многих пациентов дыхательная функция после проведения процедуры значительно улучшается.
Показания
Бронхоскопия в сочетании с забором смывов часто используется в ветеринарной практике. Если бронхоскопия позволяет выявить степень воспаления, коллабирование дыхательных путей, бронхоэктазию, опухолевое поражение, то забор смывов дает возможность оценить характер воспаления (клеточный состав жидкости) и провести микробиологическое исследование (бактериальный посев с целью обнаружения возбудителя и определения его чувствительности к антибиотикам).
БАЛ показан при большинстве хронических и некоторых острых заболеваниях респираторного тракта.
Забор жидкости происходит из бронхов, бронхиол и альвеол пациента, таким образом, врач получает полную информацию о функционировании бронхов и легких.
Большая часть болезней нижних дыхательных путей имеет довольно схожую симптоматику. Только по данным физикального обследования (прослушивание легких, осмотр пациента) врач не может поставить точный диагноз. Рентгенография легких позволяет выявить воспаление бронхов, оценить степень поражения, но выяснить, какой природы патологический процесс, с ее помощью не представляется возможным.
Следовательно, БАЛ дает возможность разграничить инфекционную, аллергическую и опухолевую проблемы. Также метод крайне информативен при длительных инфекционных бронхитах, поскольку позволяет сразу подобрать подходящий препарат (антибиотик), который будет максимально эффективно воздействовать на возбудителя (как правило, на момент исследования животное уже лечилось несколькими препаратами).
Заболевания, при которых показано проведение БАЛ:
Симптомы непроходимости дыхательных путей
Техника проведения бронхоальвеолярного лаважа
Исследование проводится только под общей анестезией, занимает немного времени (порядка 10 минут). Является абсолютно безболезненной процедурой, хотя некоторые животные могут испытывать небольшой дискомфорт после забора смывов. Как правило, клиническая картина заболевания после БАЛ улучшается (интенсивность кашля снижается, дыхание становится значительно лучше).
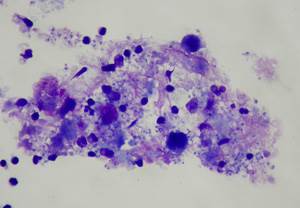
Образцы, полученные при смыве, характеризуются хорошим качеством, цитологическая оценка отличается высокой точностью. В норме у пациентов в образце смыва должны преобладать альвеолярные макрофаги. При бронхиальной астме и паразитарных бронхитах выражена эозинофилия, при инфекционных бронхитах – нейтрофилия. При опухолевом процессе можно обнаружить неопластические клетки.
Стерильный раствор заливается в расчете 0,5 мл на кг веса пациента и немедленно аспирируется назад. Хорошим результатом является получение 50% объема обратно. Оставшаяся часть быстро всасывается слизистой дыхательных путей.
В течение минут после проведения процедуры осуществляется особенно тщательный мониторинг пациента на предмет цианоза слизистых, респираторного дистресса.
Пациент очень быстро приходит в себя и возвращается владельцу в тот же день.
Результаты цитологического и микробиологического исследований готовятся в течение рабочих дней.
Бронхоальвеолярный лаваж является очень информативным исследованием, позволяющим точно поставить диагноз и быстро подобрать оптимальное лечение вашему питомцу.
Буллы в легких (эмфизема)
Буллы (ложные легочные кисты) — это патологические воздушные полости в легких (от англ. blebs — «пузыри»), которые могут возникать из-за механического повреждения паренхимы, перенесенного инфекционно-воспалительного или другого заболевания. Избыток воздуха в этих мешкообразных полостях, изменение структуры легочного матрикса, сокращение площади функциональных участков дыхательного органа приводят к стойкому нарушению дыхания, а последствия таких патологических изменений могут быть необратимыми. Формирование и увеличение булл в легких приводит к снижению газообменной функции легких, а в случае разрыва крупной буллы может привести к жизнеугрожающему состоянию – пневмотораксу.
Интересный факт: для пациентов с крупными буллами в легких опасны авиаперелеты. Дело в том, что в полете на высоте 2,5 км от земли патологические полости могут увеличиться в диаметре на 30-40%, а значит может случиться эпизод пневмоторакса, разрыва буллы.
Буллы чаще всего диагностируют у курящих людей (обычно это мужчины старше 50 лет со стажем около 15 пачколет) на фоне центрилобулярной эмфиземы легких или ХОБЛ. Оба эти заболевания так или иначе связаны с повреждением (растяжением) альвеол, нарушением структуры легочной паренхимы, с ее старением. Иногда эти патологические изменения связаны не с курением, а являются следствием нарушения обмена веществ, инфекционно-воспалительного процесса, аутоиммунного заболевания, либо обусловлены генетически.
Заболевание с трудом поддается лечению. Если установлена причина образования булл, их размер небольшой, вовремя проведены диагностические мероприятие и начато лечение, патологические изменения поддаются консервативному лечению. При пневмотораксе буллы удаляются хирургически с применением эндоскопической техники.
Буллы требуют динамического наблюдения: КТ, спирометрии, консультации пульмонолога.
Что значит булла в легком?
Согласно определению, данному на международном медицинском CIBA-симпозиуме, буллой следует считать воздушную полость в легком, диаметр которой превышает 1 см, при этом альвеолярная стенка истончается до 1 мм и менее.
В медицине принято разграничивать буллезную эмфизему и буллезную болезнь. Их различают в зависимости от причин возникновения, по этиологии, а также в зависимости от последствий для здоровья. Буллезную эмфизему обычно диагностируют у пациентов с признаками ХОБЛ (хронической обструктивной болезни легких) на фоне двусторонней эмфиземы панацинарного или центрилобулярного типа. При буллезной болезни эмфизема не наблюдается, а полость может быть одна либо немного больше. Буллезная болезнь может быть при врожденном синдроме Марфана. Буллезная эмфизема при отсутствии лечения и адекватных действий по сдерживанию ее роста (отказ от курения, работы на опасном производстве, лечение хронического бронхита и др.) со временем способна привести к дыхательной или сердечной недостаточности, коллапсу легкого, тяжелому кашлю с кровью, к непереносимости физических нагрузок.
Буллы формируются по принципу мыльных пузырей: сначала возникают маленькие, затем они объединяются, образуя крупные буллы, и так далее. При буллезной эмфиземе легочная ткань становится похожа на старую губку — по мере ее изнашивания поры становятся крупнее, а материал теряет эластичность и рвется.
Крупные буллы (диаметр может достигать до 10 см) образуются при разрушении альвеолярных перегородок. Альвеолы — пузырьки, из которых состоит нормальная воздушная легочная ткань. Хранение воздуха, транспортировка кислорода, воздухообмен осуществляется в альвеолах, а сам процесс требует структуры дозированного поступления воздуха. Буллы, даже очень небольшие, привносят элемент хаоса и энтропии в работу важнейшего дыхательного органа.
Симптомы буллезной эмфиземы
В ряде исследований, опубликованных в открытой международной базе PubMed, подчеркивается, что к образованию булл в легких неизбежно приводят такие факторы как:
И только следом за этими факторами по распространенности идут перенесенные в прошлом инфекционно-воспалительные заболевания дыхательных путей, аутоиммунные заболевания, нарушение обмена веществ, врожденные особенности организма.
В преобладающем большинстве случаев буллезную эмфизему диагностируют у людей преклонного или зрелого возраста, однако буллы могут быть обнаружены и у молодых людей.
Небольшие буллы никак себя не проявляют. В целом большинство заболеваний основного дыхательного органа пациенту сложно у себя даже заподозрить — легкие не болят, а когда возникают одышка, кашель, нехватка воздуха, болезнь приводит пациента в реанимацию за считанные часы.
Патологические симптомы могут проявиться по мере увеличения булл и развития эмфиземы. Профилактика заболевания возможна с помощью регулярного скрининга — низкодозовой КТ легких. Обследование в режиме 3D и в высоком разрешении покажет даже малейшие отклонения от нормы.
Для определения (точной стадии) буллезной эмфиземы применяется метод спирометрии — функциональной диагностики легких. Как правило после спирометрии, если показатели не в норме, пульмонолог отправляет пациента на КТ легких.
Заподозрить буллы в легких можно при наличии следующих симптомов:
Поскольку увеличение булл довольно длительно по времени, больной может не замечать ухудшения самочувствия, в частности, становится все труднее задерживать дыхание из-за уменьшения жизненной емкости легких, а гипоксия воздействует в целом на все внутренние органы — человек буквально «увядает».
Буллы в легких на КТ
Буллы в легких на КТ визуализируются как отчетливые, сравнительно более затемненные пузырькообразные участки легочной ткани, напоминающие дыры или крупные поры губки. Чем более плотная ткань, тем более она светлая на КТ-сканах — поэтому, например, кости белые, а воздушная легочная ткань сравнительно однородного графитно-серого цвета.
На КТ легких врач-рентгенолог может точно определить диаметр булл, их количество, выяснить, есть ли признаки эмфиземы, бронхоэктазы либо иные диффузные легочные заболевания.
Как лечить буллы в легких
Пациенту необходимо отказаться от курения и оставить работу на вредной производственной деятельности, иначе все лечебные мероприятия будут бессмысленны. В неосложненных случаях и на ранних стадиях эмфиземы (или буллезной болезни) лечение консервативное, комбинированное. Терапия назначается врачом-пульмонологом и может включать:
Положительным аспектом является то обстоятельство, что полный и пожизненный отказ от курения у большинства пациентов приостанавливает развитие буллезной эмфиземы, а применение кислородотерапии у серьезно больных пациентов может продлить жизнь на 5-10 лет.
Хирургическое лечение булл (эндоскопическое «сшивание») может быть показано при рецидивирующих пневмотораксах на фоне растущих полостей. Пациенту проводятся операции буллэктомия и плевродез. Однако абсолютный успех такого лечения не может быть гарантирован.
Хирургическое лечение
Хирургическое лечение называется буллэктомией. Если у человека выявлена гигантская булла — то это является показанием к хирургическому лечению. Небольшие размеры булл плохо поддаются хирургическому лечению, эффект от операции незначительный. Одышка редко уменьшается.
Буллы, не сопровождающиеся клинической симптоматикой (одышкой) или осложнениями (пневмоторакс, нагноение), удалять не рекомендуется.
Противопоказаниями к буллэктомии являются продолжающееся курение, тяжелые сердечно-сосудистые заболевания, диффузная эмфизема с малым сдавлением окружающей легочной ткани.
Показанием к хирургическому лечению могут быть рецидивирующие пневмотораксы на фоне буллезных изменений. В таком случае одномоментно проводят буллэктомию и плевродез.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Что такое бал в медицине
1. Показания и противопоказания к гибкой диагностической бронхоскопии
• выявленные при рентгенографии, КТ или МРТ патологические изменения в легком и/или средостении;
• признаки стеноза бронхов и ателектаза легкого;
• кашель неясной этиологии;
• кровохарканье;
• подозрение на наличие инородного тела трахеи и бронхов;
• пред/послеоперационный осмотр в торакальной хирургии
• экссудативный плеврит неясной этиологии;
• затянувшаяся пневмония;
• подозрение на туберкулез бронхов, хроническое неспецифическое воспаление легких;
• наличие полости распада или киста легкого;
• интерстициальные и диссеминированные патологические изменения в легких;
• периферические новообразования в легком неясной этиологии;
• ателектаз легкого;
• подозрение на центральный рак легкого;
• лимфаденопатия средостения неясной этиологии;
• рак пищевода;
• подозрение на повреждение дыхательных путей.
Диагностическая бронхоскопия также показана при некорригируемых респираторных жалобах на протяжении более 1 мес и/или наличии изменений по данным методов лучевой диагностики.
Абсолютные
• некорригируемая гипоксемия, декомпенсированная дыхательная недостаточность;
• нестабильная стенокардия;
• неконтролируемая аритмия сердечных сокращений.
Относительные
необъяснимая или тяжелая гиперкапния;
• обострение бронхиальной астмы, астматический статус;
• неконтролируемая коагулопатия;
• нестабильность шейного отдела позвоночника
• декомпенсированная недостаточность кровообращения и тяжелая дыхательная недостаточность;
• тромбоцитопения менее 50 000/мкл
Особые условия и ситуации при выполнении бронхоскопий
• диагностическая бронхоскопия не должна выполняться при обострении ХОБЛ;
• при наличии кардиальной патологии перед бронхоскопи- ей необходима консультация кардиолога;
• после инфаркта миокарда диагностическая бронхоскопия должна быть отложена минимум на 4 недели.
2. Условия для выполнения бронхоскопии
Оборудование комнаты для проведения бронхоскопии
• аппаратура для выполнения бронхоскопии в полной комплектации, наличие подводки кислорода с потоком не менее 3 л/мин, набора для реанимации.
Мониторинг
• до начала и после завершения исследования: постоянное измерение артериального давления, ЧСС, сатурации;
• во время бронхологического исследования: пульсоксиметрия; ЭКГ-мониторинг (в случае наличия кардиальной патологии).
Вопросы, на которые необходимо ответить перед выполнением бронхоскопии
• Показана ли данному пациенту бронхоскопия?
• Проверены ли анамнестические данные о наличии аллергических заболеваний;
• Есть ли в кабинете реанимационный набор.
Чем лучше и тщательнее выполнена анестезия перед гибкой бронхоскопией, тем более комфортно для врача выполнение диагностического исследования — сокращается время процедуры, легче корректировать возможные осложнения.
Все виды анестезии можно разделить на три вида: местная анестезия, седация и общий наркоз. За рубежом доминирует выполнение исследования в условиях седации (свыше 90 %). В России ситуация диаметрально противоположная — подавляющее большинство диагностических бронхоскопий выполняются под местной анестезией. Ниже в таблице представлены варианты применения каждого из методов обезболивания.
Препараты
Лидокаин и др.
Пути введения:
Спрей/Гель
Небулайзер
Препараты
Мидазолам
Пропофол
Фентанил
Тотальная
внутривенная
анестезия
+
миорелаксанты
Выбор анестетика
Наиболее часто для местной анестезии применяется лидокаин. Все местные анестетики, применяемые при бронхоскопии, можно разделить на две группы — амиды и эфиры (см ниже).
Перекрестная непереносимость анестетиков внутри одной группы вполне вероятна, а вот случаи тотальной непереносимости анестетиков из обеих групп крайне редки. Именно поэтому анестетиком резерва для гибкой бронхоскопии является новокаин, относящийся к отличной от лидокаина группе препаратов.
Лидокаин является анестетиком первого выбора, так как обладает наилучшими характеристиками, позволяя достичь обезболивания при минимальной вероятности побочных эффектов (в особенности метгемоглобинемии). Альтернативным препаратом для проведения местной анестезии является новокаин.
Перед выполнением анестезии следует тщательно собрать анамнез в отношении непереносимости лекарственных средств, прежде всего анестетиков.
Местная анестезия. Способы обезболивания и максимальная дозировка
Перед выполнением бронхологического исследования последовательно проводится анестезия гортаноглотки и носовых ходов (если предполагается трансназальная интубация), а в ходе самого исследования — дополнительная анестезия гортани, трахеи и бронхов через канал бронхоскопа.
Анестезия ротоглотки выполняется с помощью 10 % водного раствора лидокаина с помощью стандартного распылителя (на 1 нажатие распыляется доза препарата в 10 мг), как правило делается 5–6 распылений препарата. Рекомендуется первую дозу лидокаина нанести на слизистую щеки, в качестве теста на переносимость. Перед выполнением анестезии следует предупредить пациента об ожидаемых ощущениях анестезии — чувства «комка в горле», онемения и т. п.
Анестезия носовых ходов как правило выполняется 10 % раствором лидокаина — по 2–3 введения в каждый носовой ход. Следует предупредить пациента о том, что введение анестетика в носовой ход может сопровождаться раздражением слизистой носа — чувством жжения, рефлекторным чиханием, кашлем и слезотечением. Альтернативой лидокаин-спрею является использованием лидокаин-геля 2 % (Катеджель), который можно ввести в носовой ход с помощью гофрированного шприца, либо с помощью пропитанной гелем турунды.
Добавление анестетика во время исследования возможно как через канал эндоскопа, так и через специальный катетер-дозатор. Оба метода равноценны.
В ряде случаев, возможно выполнение дополнительного обезболивания с введением 2–3 мл 2 % лидокаина с помощью транскрикоидной инъекции через перстнещитовидную мембрану. Методика позволяет снизить выраженность кашлевого рефлекса и сократить общую дозу лидокаина, необходимую для выполнения исследования.
Альтернативой местной анестезии лидокаин-спреем служит введение анестетика через небулайзер. Для этого используется 4 % раствор лидокаина, объемом 3 мл, длительность введения составляет около 10–12 минут. Преимуществом такого метода анестезии является лучшая переносимость пациентом и возможность применения у лиц с измененным строением гортаноглотки. Недостаток такого метода — меньшая степень точности дозирования препарата, высокая абсорбция на слизистой ротоглотки.
Максимальная допустимая доза лидокаина при одном исследовании — 480 мг (24 мл 2 % раствора), рекомендуемая — 160 мг (8 мл 2 % раствора).
Применение атропина для местной анестезии
Согласно международным рекомендациям Британского и Американского Торака льных Обществ, Европейского Респираторного Общества, атропин в настоящее время не рекомендован для рутинной премедикации при выполнении бронхоскопии в связи с отсутствием клинических преимуществ при повышенном риске гемодинамических нарушений.
В нашей стране, тем не менее, большинство бронхологических исследований выполняется с применением атропина в качестве средства премедикации для коррекции возможных ваго-вагальных рефлексов, ларингоспазма и гиперсекреции слюнных и бронхиальных желез во время бронхоскопии. Окончательное решение относительно применения премедикации атропином остается на усмотрение врача, выполняющего бронхоскопию.
Седация
Частота применения седации при выполнении бронхоскопий за рубежом определяется тем, что сам врач, проводящий исследование, имеет полное право самостоятельно осуществлять седацию у исследуемых пациентов. В России такое право имеет лишь врачанестезиолог, соответственно выбор протокола седации лежит вне ответственности врача-эндоскописта.
В таблице ниже кратко перечислены основные препараты, применяемые для седации при бронхоскопии, и особенности их применения.