можно ли вылечить паралич ног
Двигательная реабилитация при парезах, параличах.
Все многообразие повседневной деятельности человека строится на основе произвольных движений. Произвольное движение – разновидность высшей нервной деятельности, которая невозможна без точного восприятия положения тела и сегментов тела в пространстве, адекватного деятельности двигательного анализатора, и без соответствующей мотивации, то есть желания изменить положение тела или частей тела. На основании пространственного восприятия строится образ движения и синтезируется произвольное движение.
Травма позвоночника, спинного и головного мозга, а также различные заболевания центральной нервной системы, приводят к нарушению воприятия положения тела в пространстве и синтеза произвольного двигательного ответа, что приводит к утрате либо нарушению двигательной функции и социально-бытовой дезадаптации пациента.
СИМПТОМАТОЛОГИЯ ДВИГАТЕЛЬНЫХ РАССТРОЙСТВ
Паралич (плегия) – полная утрата мышечной силы и активных движений; или пареза – ослабления мышечной силы и уменьшения объема активных движений. Необходимо отметить, что западные коллеги предпочитают не пользоваться термином “парез”, единым термином “плегия” обозначают как частичные, так и полные параличи.
Паралич (парез) одной конечности носит название моноплегии (монопареза).
Параличи руки и ноги одноименной половины тела называют гемиплегией, односторонние парезы руки и ноги – гемипарезом.
Параличи обеих верхних или обеих нижних конечностей называют верхней или нижней параплегией; парезы верхних либо нижних конечностей – верхним или нижним парапарезом.
Паралич (парез) верхних и нижних конечностей – тетраплегия (тетрапарез), или диплегия (сочетание правостороннней и левосторонней гемиплегии).
Наличие и степень пареза устанавливаются на основании исследования объема движений и мышечной силы конечностей.
Центральный (спастический) паралич развивается вследствие поражения центрального мотонейрона и характеризуется:
1. повышением мышечного тонуса;
2. повышением сухожильных и периостальных рефлексов; исчезновением или снижением кожных рефлексов;
3. непроизвольными движениями, патологическими и защитными рефлексами.
Периферический (вялый) паралич развивается вследствие периферического двигательного нейрона и проявляется:
1. снижением или отсутствием мышечного тонуса;
2. снижением или отсутствием сухожильных, кожных и периостальных рефлексов;
3. мышечными атрофиями или гипотрофиями;
4. появлением фибриллярных или фасцикулярных подергиваний в различных группах мышц.
Заболевания и травмы головного или спинного мозга, сопровождающиеся центральным параличем, относятся к тяжелой неврологической или нейрохирургической патологии, обусловливающей инвалидизацию пациента.
Прежде чем начинать реабилитационные мероприятия, направленные на восстановление локомоторной функции, утраченной вследствие паралича или пареза, следует:
— оценить функциональные двигательные возможности больного,
— определить подвижность суставов и причины ограничения движений (в роли последних могут выступать контрактуры, высокая спастичность, отеки, триггерные зоны и пр.),
— уточнить наличие сенсорных нарушений, которые могут препятствовать успешному проведению реабилитационных мероприятий.
В связи с чем, лечение больных следует проводить по специально разработанным программам, включая соответствующий объем двигательных и силовых упражнений, а также упражнений по передвижению больного в пространстве, с учетом характера и степени тяжести двигательных нарушений.
Общепризнанно, что эффективность реабилитационных мероприятий зависит от ранних сроков начала реабилитационного процесса. В то же время, реабилитационная программа должна соответствовать конкретному периоду заболевания или травматической болезни, а также характеру течения патологического процесса.
Выбранный комплекс лечебно-реабилитационных мероприятий должен строго соответствовать конкретным задачам реабилитации.
В идеальном варианте, реабилитационная программа осуществляется круглосуточно. Процедуры, не направленные на решение конкретных задач, не только бесполезны, но и вредны, так как могут вызывать осложнения. Кроме того, негативно влияют на процесс реабилитации в целом. Различные клинические особенности двигательных расстройств требуют дифференцированных подходов к формам и методам восстановительного лечения.
Существует условное разделение сроков заболевания либо травматической болезни центральной нервной системы на острый, ранний и поздний период.
Хронологические рамки могут меняться, в зависимости от конкретной патологии.
Примерные временные рамки острого и раннего периодов – от одной-двух недель до месяца.
Основная концентрация сил и средств должна приходиться именно на острый и ранний периоды заболевания.
Для более адекватного выбора лечебно-восстановительных мероприятий выделяют следующие периоды.
-острый – до двух недель,
-ранний восстановительный – до двух месяцев,
-поздний восстановительный – от двух месяцев до года,
-резидуальный –один год и более.
ТБСМ (травматическая болезнь спинного мозга):
-острый период 5 – 7 дней,
-ранний от трех недель до месяца (формирование спастики);
-промежуточный до полугода (по некоторым авторам, до года);
В остром периоде заболеваний и травм, приводящих к параличам (парезам), наблюдаются не только к двигательные нарушения, но и нарушения жизненных функций и расстройства сознания.
Проводится, как правило, коррекция жизненных функций организма, осуществляется интенсивная терапия, которая включает комплекс лечебных мероприятий, направленных на нормализацию деятельности жизненно важных систем (сердечно-сосудистой, дыхательной), ликвидацию отека мозга, коррекцию метаболических расстройств.
Двигательная реабилитация в этот период в полном объеме затруднена либо невозможна: в острой фазе для жизни пациента может быть опасен даже поворот в постели.
Осложнения острого периода:
— возникновение трофических расстройств (пролежней),
— нарушаются функции дыхания и тазовых органов;
— не работает адекватно венозная система нижних конечностей,
Важно отметить, что в течение первых двух недель, как при инсульте, так и ТБСМ, денервации мышц не отмечается (Потехин Л.Д., 1994), следовательно, мероприятия, направленные на восстановление двигательной функции конечностей, необходимо начинать в первые две-три недели.
Объем мероприятий по двигательной реабилитации в остром периоде должен быть согласован с лечащим врачом и направлен на профилактику вышеуказанных расстройств.
Показана обработка кожных покровов тела пациента
Смена положения тела каждые два часа.
При поворотах тела пациента необходимо учитывать тяжесть клинических нарушений, возможность развитие коллапса.
Проводится массаж грудной клетки и дыхательная гимнастика.
Предусмотрена кровать со щитом и опорой для стоп с целью профилактики сгибательных контрактур в тазобедренных и голеностопных суставах.
Пассивные движения в паретичных конечностях осуществляются только в физиологических пределах, длительные непрерывные занятия нерациональны.
Полезны дважды в день пружинистые сгибания в голеностопном суставе (профилактика тромбоза глубоких вен).
РАННИЙ ПЕРИОД.
Стабилизируются основные жизненные функции, формируется спастический синдром. Закрепляется твердый отек, созревают мышечные уплотнения (триггерные узлы). Развивается укорочение мышц – в связи с чем важно акцентировать внимание на кисти и предплечье, мышцах лопатки, межреберных и икроножных мышцах.
В раннем периоде заболевания важную роль играют дифференцированные лечебно-активизирующие режимы. Пациент переводится в вертикальное положение (по возможности – занятия на ортостоле), расширяется объем активных занятий, проводится восстановление двигательных навыков. Показано лечение положением. При вертикальном положении больного парализованная рука на косыночной повязке (чтобы не растягивать дельтовидную мышцу и капсулу плечевого сустава), тутор либо ортопедическая обувь на голеностопный сустав –предупредить отвисание стопы. Необходим не только гидродинамический, но и структурирующий массаж (триггерные узлы, укороченные межреберные мышцы).
Предусмотрены строгие показания к массажу, особенно при патологии головного мозга.
Снижается роль пассивных упражнений, активные движения осуществляют в облегченном положении.
Для формирования движений в верхней конечности рекомендуются плавные движения с широкой амплитудой, на основании синергий – содружественных движений – сгибания и разгибания. Сгибание пальцев облегчается при сгибании руки в локтевом суставе и разгибании в лучезапястном. Разгибание пальцев облегчается при разгибании в локтевом суставе и сгибании запястья (упражнение “дай” – “возьми”).
Отличительной особенностью гемиплегии является то, что здоровая сторона более активна, она “обкрадывает” больную сторону, следовательно, питательные вещества и нервная энергия аккумулируются в мышцах здоровой конечности. Пациент привыкает выполнять бытовую работу здоровой рукой, больная рука становится еще более слабой. В данном случае наиболее результативен радикальный подход: здоровая рука прибинтовывается к телу, упражнения и вся бытовая работа выполняется больной рукой.
Навыки самообслуживания формируются следующим образом: вначале предметы быта адаптируются к двигательным возможностям руки (например, авторучка или черенок ложки наращивается бинтом для удобного захвата), по мере возможности предметы обихода меняются на обычные.
При инсульте, или другой патологии головного мозга, акцент осуществляется непосредственно на разгибание пальцев и супинацию кисти. Полезное упражнение – “постановка лапы”. Как только начинает формироваться схват, следует переходить на занятия с отдельными пальцами, не дожидаясь идеального схвата: так как пальцы имеют прямое корковое представительство; задерживаться на содружественных движениях, при патологии головного мозга, нецелесообразно.
При формировании ходьбы важно обеспечить готовность костно-суставного и сухожильно-мышечного аппарата, восстановить полный объем движений, устранить укорочения мышц и триггерные узлы, провоцирующие спастику.
Спастичность может усиливаться при опоре на подошвенную поверхность стоп, кожные покровы которых истончаются за время постельного режима. В связи с чем, необходимо укреплять кожу на стопах путем растирания, с дозированной нагрузкой, шерстяной тканью.
Обучение шаговому движению необходимо проводить с использованием синергии тройного укорочения (Байеса): при сгибании (скручивании) позвоночника происходит сгибание ноги в тазобедренном, коленном суставах и разгибание в голеностопном.
С целью коррекции отвисания стоп используется лыжи с грузами на пятках. Так как локомоция (ходьба) – циклический симметричный процесс, лыжи закрепляются на обеих ногах. С лыжами и противовесом на пятке маршировать на месте.
При гемиплегии, когда пораженная сторона отстает в шаге от здоровой, ритм ходьбы формируется за счет того, что здоровая нога подстраивается под больную.
Важно избежать формирования патологической ходьбы, типичной походки Вернике-Манна, для которой характерен подъем таза и круговое движение ногой. Перестраивать в дальнейшем неправильный двигательный стереотип значительно труднее.
Восстановление двигательных функций может быть достаточно продуктивным, так как двигательную активность пациента в промежуточном периоде не лимитирует, как правило, тяжелое общее состояние пациента. Но в идеальном варианте основные двигательные функции восстанавливаются в раннем периоде, в промежуточном происходит закрепление полученных навыков.
Данный период характеризуется стабильной неврологической картиной представленной патологии и, как правило, отсутствием активного регресса неврологического дефекта. Основным препятствием для восстановления или улучшения функций являются контрактуры суставов и спастический синдром.
При наличии твердого отека и триггерных узлов, провоцирующих спастику, показан структурирующий массаж, в ином случае – успокаивающий. Хороший эффект оказывает постизометрическая релаксация (ПИР) укороченных мышц, сочетание ЛФК с тепловыми процедурами и медикаментозным лечением (препараты, снижающие спастику и улучшающие кровообращение).
Незаслуженно забыты этапные гипсовые повязки: достигнутое положение конечности в суставе фиксируется гипсовой лонгетой; актуально, что на следующий день занятие начинается не с нуля, а с достигнутого ранее положения. В случае необходимости, назначаются препараты, снижающие тонус мышц паретичных конечностей (баклофен, сирдалуд, мелликтин, мидокалм).
При наличии неустранимых деформаций конечностей необходимо вовремя решить вопрос об ортопедической коррекции тех или иных деформаций: туторы, ортопедическая обувь, либо оперативное лечение. Критерием для оперативного лечения контрактур является отсутствие малейшего эффекта от комплексного консервативного лечения в течение одной-двух недель.
ТИПИЧНЫЕ ОШИБКИ, ПРИВОДЯЩИЕ К НЕГАТИВНЫМ РЕЗУЛЬТАТАМ ДВИГАТЕЛЬНОЙ РЕАБИЛИТАЦИИ
Любой метод лечения или процедура, в том числе и лечебная физультура, с равным успехом может помочь больному или нанести вред. Поэтому в основе назначения тех или иных факторов должна стоять конкретная лечебная задача.
Необходимо предостеречь от наиболее типичных ошибок, которые могут приводить к негативным результатам реабилитации, а также к снижению реабилитационного потенциала пациента:
Статья подготовлена на основании Методических рекомендаций для врачей, методистов и инструкторов ЛФК
Паралич мышц ног причины, способы диагностики и лечения
Паралич мышц ног — это симптом неврологического заболевания, который выражается в нарушении двигательных функций и полной обездвиженности. Может быть временным или постоянным, в зависимости от причины появления и интенсивности развития. Если двигательная активность ограничена частично — это парез ноги, его вылечить проще и быстрее. Патология — не самостоятельная болезнь, а признак серьёзных проблем в организме, которые нуждаются в незамедлительном лечении. Обращаться следует к неврологу, иногда может понадобиться помощь нейрохирурга.
Причины паралича мышц ног
Паралич в медицине называется плегия и представляет собой дегенеративные изменения мышц нижних конечностей — атрофию, потерю чувствительности, снижение тонуса. Неврологические дефекты возникают из-за поражений и нарушений целостности спинного или головного мозга, но также могут развиваться по другим причинам:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 09 Ноября 2021 года
Содержание статьи
Типы паралича мышц ног
Паралитические нарушения мышц ног подразделяются на несколько типов:
Такие виды патологий характеризуются невозможностью делать осознанные движения, ходить, иногда и сидеть. Возможно поражение отдельных частей мышечной группы или всей сразу. Паралич обеих ног обычно бывает врождённым или возникает после осложнённых форм инфекционных заболеваний.
В зависимости от очага поражения, бывают плегии:
Методы диагностики
Диагностирование парезов и парализации конечностей проходит в два этапа — осмотр, сдача анализов и прохождение аппаратных обследований. Первый этап включает:
Второй этап — инструментальные исследования — включает:
В сети клиник ЦМРТ можно диагностировать симптом с помощью достоверных методик:
Лечение паралича
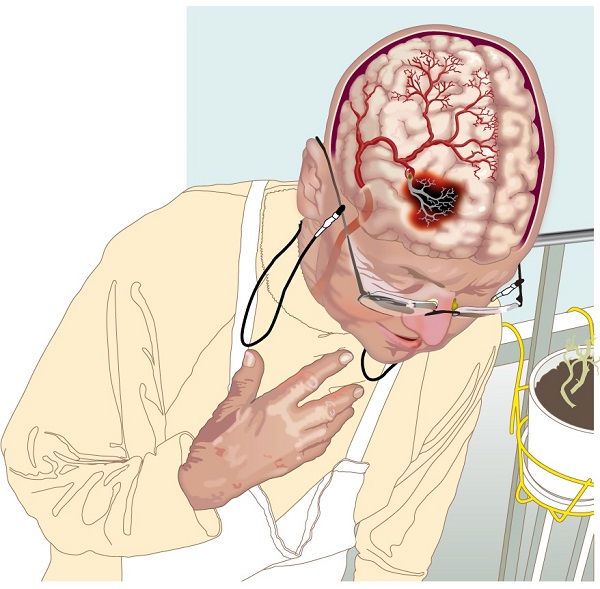
Существует большое количество заболеваний и патологий, которые могут приводить к возникновению у человека паралича. Под этим термином подразумевается полное отсутствие произвольных движений тела, связанной с теми же причинами, что и парез. Существует несколько классификаций данного состояния и способов его лечения в зависимости от этиологии возникновения. Прежде чем разобраться во всех этих вопросов, стоит делать обратить внимание на то, что такое паралич.
Рис.1. Что такое паралич
Основные причины патологии
Паралич – это тяжелое патологическое состояние, которое характеризуется тем, что мышцы тела человека теряют способность выполнять свои функции. Проблема является последствием первичного заболевания. К основным причинам развития паралича специалисты относят такие:
Состояние больного человека напрямую зависит от того, какое заболевание привело к патологии. Для того чтобы функция мышц была возобновлена, необходимо провести диагностику больного и составить план его реабилитации.
Симптоматика заболевания
Паралич приводит к тому, что у человека возникает полная утрата мышечной силы – как в теле, так и в конечностях. Этот симптом является основным признаком заболевания. Вследствие его появления изменяется походка, отмечается свисание стопы при подъеме, свисание головы и т.д.
В наиболее тяжелых случаях патологическое нарушение не позволяет больному ходить и совершать какое-либо движение. У человека может перестать работать мышца, отвечающая за координацию движения глазных яблок. Вследствие этого возникает косоглазие.
В зависимости от того, какова причина патологии, может наблюдаться развитие гнусавости голоса и появление нечленораздельной речи. Каждое слово больному с параличом дается с большими трудностями.
Классификация и лечение
Все параличи условно можно поделить на две большие группы:
Также существует и сонный паралич. Он возникает до засыпания или же сразу после пробуждения. Данное состояние может длиться от пары секунд до нескольких минут. Оно не является патологическим и не поддается лечению.
Лечение заболевания напрямую зависит от причины его появления. Больным рекомендуется профилактическая мобилизация парализованных конечностей. Это позволяет предотвратить возникновение контрактур. Последние ограничивают произвольный характер движения мышц вследствие фиксации суставов в одном положении.
Еще одним методом терапии считается функциональная электростимуляция. Она препятствует развитию мышечной атрофии. Если произошел полный паралич из-за поражения ЦНС, врачи рекомендуют больным использование роботизированных комплексов. Их работа основана на теориях моторного обучения. Одним из типов такого лечения является HAL-терапия.
Если у пациента парализована часть тела после инсульта, его реабилитацию проводят посредством физиотерапевтических процедур. Она способствует полному или же частичному восстановлению работы пострадавшей половины организма. Тело в некоторых случаях можно полностью привести в нормальное функциональное состояние.
СКАЖЕМ ПАРАЛИЧУ – НЕТ!
В мире нет ничего невозможного.Часто, проходя по улицам, мы встречаем детей, которые с трудом передвигаются на ножках. Периодически встречаются взрослые люди с поджатой рукой, сжатыми пальцами, с хромающей ногой. Всё это происходит от того, что в мозге не развиты (у детей) нервные клетки регулирующие движение рук и ног, или в результате инсульта разрушены данные нервные клетки (у взрослых). Часто восстановление не происходит многие годы.
Но ведь новые, молодые нервные клетки образуются в мозге каждый день и почему-то не берут на себя нужные функции по управлению движением. Врачи нашей клиники сумели найти методы, позволяющие направить молодые нервные клетки именно в те области мозга, в которых происходит их обучение и заставить их выполнять свою работу. В результате, паралич исчезает и, человек начинает нормально ходить, управлять своими руками и ногами. И неважно, сколько лет длится паралич. Молодые нервные клетки образуются всегда и в любом возрасте. Надо заставить их выполнять свои функции. У нас это получается. Приходите и мы вам поможем.
Для восстановления нормальной головного мозга, в нашей клинике мы используем:
Для восстановления утраченных функций (паралич верхних и нижних конечностей) применяются специальные методы обучения молодых нервных клеток. В нашей работе нам помогает знания того, что молодые нервные клетки образуются постоянно у детей и у взрослых, у здоровых, и больных. Нервная система обучаема и у молодых и у старых людей. Главное, поверить в колоссальные возможности и, тогда успех и выздоровление обеспечены.
Видео результата лечения в МЦ Гармония
Посмотрите видео до и после лечения в нашем центре.
Результат на 15 день лечения
Если у Вас появились вопросы позвоните нам или запишитесь на консультацию на сайте. Мы поможем Вам.
Можно ли вылечить паралич?
С древности людей пугала перспектива полной обездвиженности
При параличе человек полностью теряет контроль над своим телом, не может двигаться и ходить, становится абсолютно зависим от других людей.
Паралич — тяжелое испытание и для больного, и для его близких. А если это всё-таки случилось, можно ли надеяться на исцеление?
Паралич – это потеря двигательной функции какой-либо мышцы или группы мышц вследствие поражения нервной системы. Это не отдельное заболевание и в принципе, любое повреждение нервов может привести к тому, что человек не сможет двигаться.
Страшная напасть развивается в результате поражения нейронов или нервных волокон. Состояние больного при этом зависит от характера и степени выраженности поражения. Формы поражений нервов многообразны – нарушение кровообращения и опухоли головного мозга, кровоизлияние в головной или спинной мозг. Паралич также бывает следствием несчастных случаев, когда происходит поражение нервных волокон рук, ног или спинного мозга.
Параличи делятся на вялые и спастические. При вялом параличе падает тонус мышц, и они атрофируются. При спастическом параличе тонус мышц, наоборот, повышен. Людям, страдающим таким параличом, очень трудно управлять мышцами своего тела. Классификация параличей зависит и от места поражения: при поражении отдела головного или спинного мозга развивается спастический паралич, при поражении периферического нерва – вялый. Но ни один из этих клинических типов не является самостоятельным заболеванием – это синдром, причиной которого могут быть самые разные факторы. И всё же существуют отдельные виды паралича, представляющие самостоятельные заболевания. К ним относятся болезнь Паркинсона, полиомиелит, паралич Белла, паралич вследствие поражения плечевого сплетения, детский церебральный паралич и многие врожденные заболевания.
Недуг недугу – рознь
Паралич характеризуют по степени выраженности, стойкости и распространенности. Это может быть:
– инсульт – при ишемическом инсульте из-за нарушения кровообращения головного мозга происходит паралич лица, руки и ноги на одной стороне тела. Если произошло незначительное нарушение кровообращения, паралич может пройти самопроизвольно;
– поражение спинного мозга – если поражен спинной мозг, обычно возникает спастический паралич обеих ног;
– периферическое поражение нервов – при таком поражении (к примеру, из-за переломов или нанесения резаной раны) развивается вялый паралич. Страдают мышцы, связанные с пораженным нервом. Функция периферических нервов, в отличие от функции нейронов головного или спинного мозга, может нормализоваться после восстановления. Нерв отрастает приблизительно на 1-2 мм в сутки. Однако полная нормализация происходит лишь по истечении двух лет.
Счет идет на секунды!
При внезапном развитии паралича нужно немедленно ообратиться за медицинской помощью. При подозрении на травму головы, шеи или спины не двигайте пострадавшего, дождитесь приезда профессионалов.
Чтобы предотвратить дальнейшие повреждения, зафиксируйте позвоночник. Для этого можно использовать одеяла и одежду, подложив их по бокам, у головы и шеи пострадавшего.
Понятно, что в первую очередь врачами делаются попытки по устранению причин, вызвавших паралич. Вот почему важно правильно поставить диагноз – чтобы знать, как лечить, нужно быть уверенным в том, что именно это парализовало человека.
В зависимости от установленной причины, врачи стимулируют кровообращение или удаляют опухоль. При поражении периферических нервов проводят операцию по их восстановлению. Но даже если причинное лечение невозможно, то и тогда отчаиваться не стоит. Больному назначают лечебную физкультуру. Физиотерапевтические процедуры направлены на сохранение подвижности суставов и уменьшение напряженности в мышцах, и эффект от них бывает весьма значительным.
Восстановление парализованных конечностей
В медицине существует такой термин, как обратная связь между периферией и головным мозгом. То есть сигналы подаются не только от мозга к конечностям, но и от действующей конечности к мозгу, заставляя восстанавливать утраченные функции.
В некоторых случаях паралича конечностей люди вставали на ноги благодаря массажу, при выполнении которого можно применять кремы с экстрактами лечебных растений. Неплохие результаты дает использование иглоукалывания. Но в этом случае нужно серьезно подойти к выбору специалиста, ведь далеко не каждый может справиться с такой тяжелой задачей, как восстановление человека после паралича.
«Зеркальное» лечение
Похожий метод связан с просмотром видеороликов, где записаны движения рук больного перед зеркалом, которое располагается, так же как и в опыте, описанным выше. При просмотре видеоролика, благодаря здоровой зеркальной руке, создаётся впечатление синхронного движения обоих рук. Пациент смотрит на себя как бы со стороны, и представляет, что обе его руки здоровы. Так врачи пытаются мобилизовать силу самовнушения пациента, самогипноз.
Народные средства
Народная медицина рекомендует такие средства для лечения параличей:
* Пион уклоняющийся (корни растения). 1 ч. л. сухих корней измельчить и залить стаканом кипятка. Настоять в тепле 1 час, процедить. Принимать по 1 ст. л. 4-5 раз в день.
* Лавровое масло. 30 г лаврового листа залить стаканом растительного масла и настаивать в теплом месте в течение 2 месяцев. Процедить и довести до кипения. Ежедневно втирать в парализованные места.
* Зеленый чай. Правильно заваренный, он оказывает особенно хороший эффект на больных, перенесших инсульт.
*Шиповник коричный (корни и плоды). Отвар корней применяют для ванн при параличах и порезах. Курс лечения – 20-30 ванн.
* В парализованные конечности полезно втирать несколько раз в день любую летучую мазь (можно смешать одну часть спирта с двумя частями растительного масла). Часто для этой цели используют эфир, но помните, что эфир легко воспламеняется.
Помощь близких людей
Очень важны психологические последствия паралича. Если пациент сам жаждет исцелиться, это поможет ему в борьбе с недугом, но в подавляющем большинстве случаев парализованные люди чувствуют абсолютную беспомощность.
Альтернативная медицина сопоставляет паралич с психологическим чувством жизненного тупика, и это отнюдь не случайно. Словно в сказке, человек «каменеет» от внезапной беды, хронического нервного перенапряжения, собственных нездоровых привычек, череды стрессов, следующих один за другим. Парализованные пациенты чувствуют себя неполноценными и крайне несчастными. Бороться с таким настроением рекомендуется с помощью позитивного мышления и психотерапии. Помощь способны оказать не только врачи, но также друзья и близкие люди.
Родственники парализованного человека должны понимать: больной нуждается в них больше, чем когда-либо прежде в своей жизни. Они могут стать полноправными участниками процесса не только физической, но и психологической реабилитации. И здесь хорошие результаты дает взаимодействие родных с врачом – при условии минимального обучения оказанию медицинской помощи близкие способны очень помочь больному. И он сможет куда быстрее продвигаться по пути восстановления утраченных навыков.
Если врачи, близкие и сам больной объединят усилия, в некоторых случаях полное исцеление или частичное восстановление вполне реально.