Как убрать жжение в пояснице
Жжение в спине причины, способы диагностики и лечения
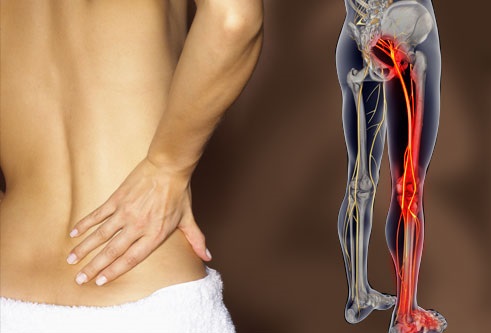
Жжение в спине — неприятный симптом, сопровождающий болезни деструктивного, воспалительного и дегенеративного характера. Признак может развиться самостоятельно или сопровождать другие симптомы: слабость в мышечных тканях, кашель и одышка. Чувство жжения нельзя игнорировать, требуется обратиться к врачу.
Причины жжения в спине
Необъяснимое чувство жжения в области позвоночника развивается внезапно, может сопровождаться болезненными ощущениями и зудом. Выделяют несколько причин прогрессирования симптома:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Декабря 2021 года
Содержание статьи
Цитата от специалиста ЦМРТ
Цитата от специалиста ЦМРТ
Для определения причин жжения в спине необходимо учитывать сопутствующие симптомы и вероятность обострения хронических заболеваний. Само по себе жжение может быть причиной многих патологий. Разобраться в ситуации и поставить точный диагноз должен квалифицированный врач. Не занимайтесь самолечением, это может привести к осложнениям.
Типы жжения в спине
В зависимости от характера жжения выделяют следующие виды симптома:
Постоянное жжение в спине
Симптом не пропадает, постоянно доставляет дискомфорт больному, развивается на фоне патологии позвоночника.
Периодическое жжение в спине
Симптоматика появляется в определенное время суток или при физической нагрузке, в состоянии покоя чувство жжения отсутствует.
Методы диагностики
Для постановки правильного диагноза требуется консультация гастроэнтеролога, кардиолога и травматолога при возникновении чувства жжения после физического повреждения. Симптом имеет разную природу возникновения. Врач проводит первичный осмотр, уточняет характер жжения, локализацию. Для установления точной причины используют следующие диагностические методы: назначают анализы кровеносных телец и урины, рентген спинной области, компьютерную томографию, МРТ, ультразвуковое исследование органов желудочно-кишечного тракта, кардиограмму. Кровь также исследуют на тромбоциты, проводят флюорографию.
В сети клиник ЦМРТ рекомендуют прохождение следующих процедур:
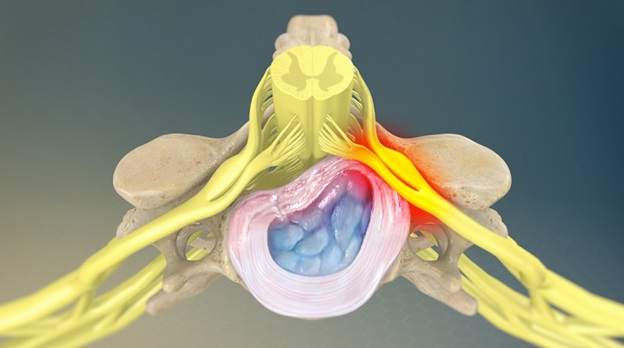
Корешковый синдром поясничного отдела
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
Паттерны боли
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Жжение в пояснице: причины и симптомы

На что могут указывать жжение и боль в пояснице?
Безусловно, чувство жжения в пояснице в большинстве случае говорит о том, что нарушены функции позвоночного столба. В этом случае понадобится тщательное медицинское обследование, а также продолжительное лечение позвоночника и суставов, не исключено хирургическое вмешательство.
Однако причины, по которым горит поясница, могут быть также связаны с:
У женщин боль в пояснице иногда появляется из-за гинекологических заболеваний. Такой симптом встречается в первом триместре беременности. В любом случае не стоит заниматься самолечением, так как можно лишь усугубить ситуацию.
Как понять, почему возникли проблемы со спиной
Даже при отсутствии медицинского опыта по косвенным признакам можно определить причины, по которым печет поясницу. Если нарушены функции опорно-двигательного аппарата, поясница не просто болит и горит — снижается общий мышечный тонус, что приводит к скованности в движениях. Пациент интуитивно старается сохранять неподвижность, так как боли могут отдавать в суставы. Иногда ощущение жжения в пояснице сопровождается тремором конечностей, чувством холода в пальцах на фоне общего повышения температуры тела. У мужчин нередко наблюдаются проблемы с потенцией.
В медицине существует такое понятие, как вертеброгенная патология — необратимый разрушительный процесс позвоночного столба. К наиболее распространенным заболеваниям этой группы относится остеохондроз, при котором нередко возникает жжение в пояснице. Однако есть и другие характерные симптомы. Например, если онемела нога и не проходит несколько дней, то проблема, скорее всего, связана с деформацией позвоночных дисков.
Если причины, по которым горит поясница, связаны с заболеваниями желудочно-кишечного тракта, общая картина дополняется проблемами с дефекацией, тошнотой или рвотой, отрыжкой с неприятным запахом, болями в области живота. При проблемах с периферической нервной системой поясница нередко горит огнем, боль отдает в сердце и не прекращается даже после приема лекарственных средств. Также может наблюдаться онемение конечностей, кожа в районе спины краснеет, нередко появляются высыпания. Общее самочувствие — вялость, апатия, мышечная слабость.
Когда сильное жжение в пояснице связано с нарушениями в работе сердечно-сосудистой системы, клиническая картина дополняется повышенным потоотделением, перепадами артериального давления, болями и чувством тяжести в области грудной клетки, головокружениями, общей слабостью. При гинекологических заболеваниях нередко горит в пояснице слева, могут возникнуть проблемы со сном, сбои в менструальном цикле, появляется ощущение тяжести в паху. Если боли и жжение в области поясницы обусловлены урологическими проблемами, возможны выделения из уретры с характерным резким запахом, иногда наблюдается кровь в моче.
Заболевания плевры и легких нередко сопровождаются жжением справа в пояснице, но при этом характерны сухой кашель, общее повышение температуры тела, одышка. Если причины боли и жжения в пояснице связаны с заболеваниями почек, при мочеиспускании возможны резкие болевые ощущения, а сама моча становится мутной и темной.
Первая помощь при жжении в спине
Чувство жжения в пояснице может возникнуть в любой момент, поэтому нужно знать, как облегчить состояние человека, столкнувшегося с подобной проблемой. До приезда медиков или обращения к профильным специалистам можно попытаться понять, почему печет поясницу, но кардинальных действий предпринимать все же не стоит. Для начала необходимо:
Первая помощь в такой ситуации направлена на то, чтобы облегчить состояние человека до такой степени, чтобы он смог самостоятельно добраться до медицинского учреждения. Если улучшение не наступает, жжение и боль усиливаются, стоит вызвать бригаду «скорой помощи». Нужно помнить, что откладывать на потом общение с врачом не следует, потому что самостоятельно нельзя разобраться наверняка, почему жжет поясницу. За неприятным зудом могут скрываться серьезные проблемы, которые иногда требуют оперативного вмешательства.
Диагностика заболеваний при жжении в области поясницы
Симптоматика в каждом конкретном случае изучается очень тщательно, и только врач может определить, какие методы диагностики будут впоследствии использованы для выявления проблем со здоровьем.
Сперва определяется предполагаемая сфера нарушений, после чего назначается комплексное обследование с уклоном в определенный профиль. Обязательными в большинстве случаев являются анализы крови и мочи, иногда — кала (если есть подозрение на заболевания ЖКТ). Также при подозрении на проблемы с опорно-двигательным аппаратом и внутренними органами назначаются УЗИ и рентген.
При проблемах с сердцем может быть выполнена электрокардиограмма в момент поступления пациента в медицинское учреждение либо во время вызова «скорой помощи», затем пациент находится под постоянным наблюдением специалистов. При травмах и кожных высыпаниях проводится визуальный осмотр поврежденного участка тела, а также могут быть назначены дополнительные виды обследования.
Методы лечения
Нужно учитывать, что в большинстве случаев жжение в области поясницы — следствие определенного заболевания, а не первопричина. Чтобы убрать неприятные симптомы, следует устранить источник проблем. Проще говоря, при урологических заболеваниях кожное жжение исчезает после прохождения курса лечения, направленного на купирование воспалительного процесса мочевого пузыря. Специально жжение в области поясницы не лечится, но состояние пациента можно облегчить за счет использования анальгетиков.
Единой схемы лечения при жжении в пояснице нет, так как источником проблемы могут быть самые различные заболевания. Поэтому для устранения зуда, а точнее, его первопричины, могут применяться медикаментозные препараты, прогревания, иглоукалывание, мангитотерапия, рефлексотерапия. Если речь идет о серьезных травмах и повреждениях позвоночника, нередко принимается решение о хирургическом вмешательстве.
Так как жжение в пояснице — всего лишь один из симптомов какого-либо заболевания, он является своеобразным маркером успешности лечения. То есть, если этот симптом проходит благодаря комплексу лечебных мероприятий, можно судить о том, что состояние пациента улучшилось. Но в некоторых случаях, когда спину сильно печет, лечащий врач может назначить дополнительные виды терапии, которые помогут избавиться от этого неприятного ощущения.

Таким образом, нужно усвоить главное: жжение в пояснице в большинстве случаев указывает на серьезные проблемы со здоровьем. Заниматься самолечением в такой ситуации неэффективно, а нередко даже и опасно. Оптимальный вариант — как можно скорее обратиться за медицинской помощью, пройти комплексное обследование и начать лечение выявленного недуга.
По мере восстановления здоровья жжение спины исчезнет само по себе, но лечащий врач при необходимости может назначить препараты, которые убирают неприятный симптом.
Боль в спине в области поясницы
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Острая или хроническая боль в спине в области поясницы сопровождает ряд заболеваний позвоночника и внутренних органов. Для первичной диагностики можно обратиться к врачу общей практики, неврологу. При обследовании назначают анализы крови, мочи, ультрасонографию, компьютерное, магнитно-резонансное сканирование. Если болит позвоночник в области поясницы, лечение требуется не всегда: безобидное функциональное расстройство купируется самостоятельно при изменении поведенческих привычек. При явной патологии схема терапии зависит от инициирующего фактора.
Рассказывает специалист «Лаборатории движения»
Дата публикации: 22 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержимое статьи
Причины боли в пояснице
Боль в позвоночнике в пояснице наиболее часто связана с дегенеративно-дистрофическими процессами на фоне:
Специалисты выделяют вторичные причины поясничной боли — обменные нарушения, опухлевые процессы с метастазированием в кости скелета, заболевания почек, кишечника и пр.
Разновидности боли в пояснице
Боль может носить острый характер, пациент при описании ощущений говорит, что “в области поясницы внезапно спину прихватило”, “невозможно терпеть и найти удобное положение”, “отнимается спина”, “как-будто что-то пульсирует, жжет в области крестца”, “меня скрутило” и пр.
Если болит спина в пояснице более трех месяцев, говорят о хронической форме.
По характеру выделяют:
Механическую боль: возникает или усиливается во второй половине дня, после нагрузки, купируется после отдыха, связана с дегенеративно-дистрофическими или функциональными нарушениями структур спины.
Воспалительную: присутствует после подъема с постели, уменьшается на фоне двигательной активности и приеме НПВС.
В зависимости от вовлеченных структур, различают:
Местную боль в спине на фоне повреждения суставов, связок, костных структур. Типична четкая локализация, постоянный характер, умеренная выраженность. Ощущения варьируются при изменении положения тела.
Рефлекторную (отраженную) боль. Иррадиирует в поясничный отдел позвоночника при патологиях внутренних органов малого таза и брюшной полости, может отдавать в ягодицы и бедра. По характеру — глубокая, тянущая, ноющая, присутствуют и другие симптомы.
Корешковую боль. Возникает из-за раздражения окончаний спинномозговых нервов, по интенсивности сильнее рефлекторной, распространяется от позвоночника к периферии. Корешковая боль может иррадиировать в нижние конечности. Кашель, чихание усиливают дискомфорт.
Миофасциальную боль, обусловленную защитным спазмом, присутствует при многих заболеваниях позвоночного столба.
Первая помощь, если болит спина в пояснице
Для купирования симптоматики при известном диагнозе допустимо принять рекомендованный врачом препарат с анальгетическим действием. Если болит позвоночник в области поясницы, необходимо убедиться в отсутствии патологии, подразумевающую оказание экстренной медицинской помощи. Немедленной госпитализации могут потребовать острый пиелонефрит, блокирующий камень мочеточника, почечная колика, остеомиелит, компрессионный перелом позвоночника, сдавление спинного мозга и др.
К какому врачу обратиться
При нестерпимой боли в спине можно вызвать скорую помощь. Если прихватило поясницу, но пациент в состоянии передвигаться самостоятельно, необходимо явиться на прием к неврологу, терапевту, врачу общей практики, хирургу. В частных клиниках можно записаться к вертебрологу. При повышении температуры, изменении вида мочи требуется консультация уролога.
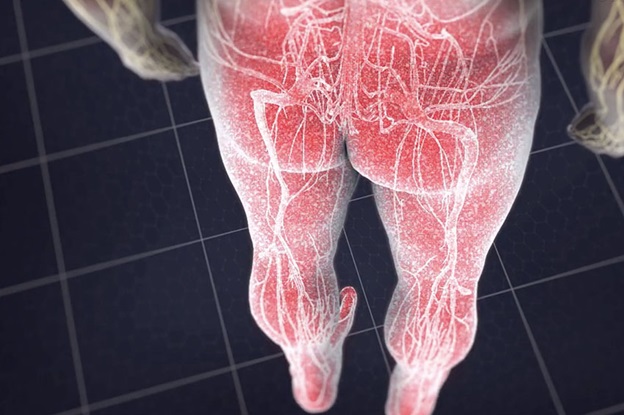
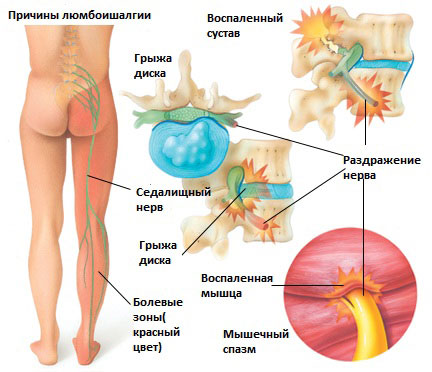
Люмбоишалгия
Для люмбоишалгии характерны один или несколько симптомов:
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
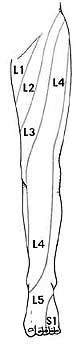
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
Симптомы
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
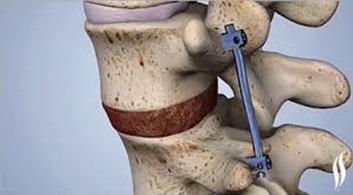
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
По результатам консультации будут назначены диагностика и/или лечение.