что такое вероятность вирусной этиологии высокая
Вирусная нагрузка. Что это за показатель и как правильно его интерпретировать.

Современные возможности ПЦР диагностики COVID-19 в лаборатории ДИЛА позволяют ответить на несколько действительно важных вопросов:
От показателя ВН (высокая, средняя, низкая) напрямую зависит заразность инфицированного человека для окружающих.
Интенсивнее всего вирус размножается за 1-3 дня до появления симптомов и в первые 5-7 дней после первых проявлений. В этот период количество вирусов в 1 мл выделений из носоглотки может составлять сотни тысяч и миллионы частиц, что соответствует среднему и высокому показателю вирусной нагрузки и делает пациента максимально заразным для окружающих. Затем количество вирусов, выделяемых человеком начинает снижаться. Обычно начиная с 7-10 дня от начала клинических проявлений человек перестает быть заразным, что соответствует снижению показателей вирусной нагрузки. В этот период вирусная РНК в анализе еще может выявляться (ПЦР позитивный с низким уровнем ВН), однако большинство исследований показывает, что после 10 дня клинических проявлений вирус теряет свою способность к репликации (размножению), а значит, и способность заражать других людей.
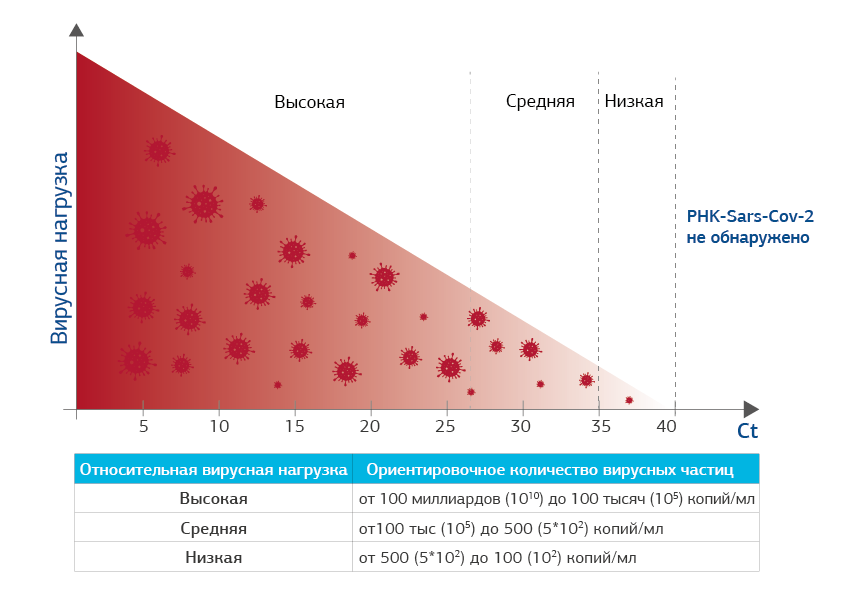
Как определяется ВН и что значит показатель Сt*
Как понимать полученный результат исследования
Если значение Ct низкое (5-15), это говорит о том, что вирусная нагрузка высокая и вирус SARS COV-2 передает свою генетическую информацию и размножается очень активно, образуя новые вирусные РНК в большом количестве и тем заразнее человек.
Если вирусных частичек мало, для их выявления нужно большее количество циклов. Чем выше значение порогового цикла (Ct=30-35-40), тем меньше вирусных частиц находится в образце.
Результат ПЦР отрицательный в том случае, если РНК вируса выявить не удается даже при самом высоком пороговом цикле чувствительности прибора – более 40 циклов амплификации (Сt больше 40: РНК SARS COV-2 не выявлена).
Сt 5-27.
Высокая ВН
Сt 28-34.
Средняя ВН
Человек болен COVID-19, есть риск заражения окружающих.
Рекомендуется:
Человек заражен COVID-19, есть риск заражения окружающих.
Рекомендуется:
Ct 35-40.
Низкая ВН
Человек болен COVID-19, риск заражения окружающих сохраняется, но он вероятно низок. Возможно самое начало заболевания.
Рекомендуется:
Человек заражен COVID-19. Чаще всего это может быть в период выздоровления (выведения вируса).
Рекомендуется (если был контакт с больным COVID-19):
Риск заражения окружающих отсутствует.
Возможно:
Для уточнения диагноза рекомендуется:
Риск заражения окружающих отсутствует.
Тест на імуноглобуліни класу G допоможе уточнити, чи перехворіли ви на коронавірусну інфекцію раніше.
При обнаружении любого из определяемых генов коронавируса результат теста является положительным, что означает присутствие вируса в организме.
Важно помнить, что клинические проявления заболевания могут отсутствовать при любом уровне вирусной нагрузки. При положительном результате ПЦР с высоким уровнем вирусной нагрузки и отсутствии симптомов заболевания (бессимптомном течении) вы высоко заразны для окружающих, поскольку из носоглотки выделяется много вирусов при дыхании, разговоре. Для контроля снижения заразности можно провести повторное ПЦР-тестирование с определением уровня вирусной нагрузки через 7-10 дней
Степени поражения легких: КТ1, КТ2, КТ3, КТ4
Компьютерная томография (КТ) легких считается «золотым стандартом» диагностики воспаления легких, в частности пневмонии, ассоциированной с COVID-19. На томограммах — множественных сканах дыхательного органа в трех плоскостях — визуализируются нефункциональные участки уплотнения или инфильтрации легочной ткани.
Когда говорят о поражении легких при пневмонии, то имеют в виду, что альвеолы — маленькие пузырькообразные полости легких, которые отвечают за хранение воздуха и газообмен, заполняются жидкостью, слизью, фиброзной тканью и «выходят из строя».
На ранних стадиях пневмония может протекать практически бессимптомно или вызывать незначительный дискомфорт: кашель, затрудненное дыхание, повышение температуры. Однако она быстро переходит в более тяжелую форму и человек начинает ощущать нехватку воздуха, спазм в груди, вызванный отеком легких, или острый респираторный дистресс-синдром — обширный воспалительный процесс, который дает осложнение на сердце и в некоторых случаях приводит к летальному исходу.
В этой связи очень важно вовремя распознать пневмонию и начать лечение. КТ легких — единственный метод диагностики, который позволяет выявить очаги инфильтрации и оценить степень их выраженности, даже если поражено менее 5% легких.
После компьютерной томографии легких, особенно при наличии подозрений на вирусную пневмонию, пациентов в первую очередь интересуют результаты и расшифровка обследований. В этой статье мы расскажем о том, что означает КТ1, КТ2, КТ3, КТ4 в заключении, и на что следует обратить внимание, если пневмония все-таки была обнаружена.
Что означает КТ1, КТ2, КТ3, КТ4 при вирусной пневмонии COVID-19?
Чтобы врачи могли объективно оценивать объем поражения легких, взвешивать риски и реагировать на вызовы, был принят единый стандарт классификации вирусных пневмоний по степени тяжести, где:
КТ-0 — отсутствие признаков вирусной пневмонии;
КТ-1 — легкая форма пневмонии с участками «матового стекла», выраженность патологических изменений менее 25%;
КТ-2 — умеренная пневмония, поражено 25-50% легких;
КТ-3 — среднетяжелая пневмония, поражено 50-75% легких;
КТ-4 — тяжелая форма пневмонии, поражено >75% легких.
Процент деструкции легочной ткани определяется по томограммам. Врач-рентгенолог оценивает по пятибалльной шкале каждую из пяти долей легких.* Если признаки пневмонии не выявлены, то значение соответствует 0; 1 балл свидетельствует о поражении легких 5%, и так далее.
* Согласно «Временным методическим рекомендациям» Министерства Здравоохранения РФ от октября 2020 г., принятая и описанная выше балльная система оценки легочных сегментов и долей упразднена. Объективность оценки поддерживается программным обеспечением и медицинской экспертизой.
Иными словами, сокращение КТ1, КТ2, КТ3 или КТ4, которое врач-рентгенолог пишет в заключении, указывает на объемы нефункциональной легочной ткани в совокупности с другими признаками, характерными для той или иной стадии. Это эмпирическая визуальная шкала, принятая рентгенологами.
Данную шкалу визуальной оценки легких по результатам компьютерной томографии (или МСКТ) разработали только во время пандемии новой коронавирусной инфекции. Ее ввели специалисты из Центра диагностики и телемедицины США, изучив КТ-исследования 13 003 человек, которые составили основную выборку.
Примечательно, что скорость перехода пневмонии к следующей, более осложненной степени зависит не только от возраста пациента (чем старше, тем быстрее), но и от текущей стадии заболевания. А именно, если вирусная пневмония SARS-CoV-2 у пациента была выявлена еще на первой стадии (КТ1), то предотвратить переход к следующей (КТ2) будет легче как минимум потому, что сравнительно малому числу вирионов требуется больше времени, чтобы распространиться по легким и спровоцировать более обширный воспалительный процесс. В то время как переход от КТ3 к КТ4 происходит очень быстро, и тогда жизнь пациента находится под угрозой. Анализируя уже упомянутую группу пациентов, ученые из США пришли к выводу, что при переходе в следующую группу, риск летального исхода при коронавирусе увеличивался примерно на 38%.
Процент вовлечения паренхимы (собственно поражения) легких в заключениях обычно указан приблизительно, поэтому диапазон значений может быть довольно широким, однако это не главный показатель. При определении степени тяжести воспаления легких учитываются и другие признаки воспаления легких:
1) Наличие «матовых стекол» на сканах КТ, их локализация, консолидация. «Матовые стекла» — это светлые участки легких на томограммах, которые свидетельствуют об очагах инфильтрации. Плотная ткань не пропускает рентгеновские лучи. «Матовые стекла» — основной признак поражения легких на КТ. Их распространенность и консолидация соответствует тяжелым стадиям пневмонии КТ3 и КТ4.
2) Утолщение междолькового пространства легких или «симптом булыжной мостовой» — ткань легких на сканах КТ имеет внешнее визуальное сходство с брусчаткой. Соответствует тяжелой стадии пневмонии КТ4.
3) Симптом «обратного гало» или «ободка́» — на томограммах выглядит как светлые кольца. Это участки уплотнения вокруг очага инфекции. Считается признаком организующейся пневмонии.
4) Ретикулярные изменения — тонкие линии патологически измененного легочного интерстиция, формирующие сеть.
Если в заключении указана «полисегментарная пневмония», это значит, что признаки воспалительного процесса обнаружены в обоих легких, в нескольких сегментах.
Поражение легких КТ1
На сканах КТ легких обнаружены «матовые стекла» — менее трех. Диаметр очага инфильтрации не превышает 3 см, иные патологические изменения легких не обнаружены. У пациента может быть высокая температура, затрудненное дыхание, кашель, иногда явные симптомы отсутствуют. Лечиться от внебольничной пневмонии КТ1 можно в амбулаторных условиях и дома после консультации врача.
Поражение легких КТ2
КТ2 означает, что обнаружено более трех участков воспаления легких по типу «матового стекла» диаметром не более 5 см. Также как и в случае с КТ1, это внебольничная пневмония, при которой не нужна госпитализация. Пациент лечится дома, соблюдая рекомендации врача. КТ легких поможет ответить на вопрос — имеется ли активный воспалительный процесс и тенденция к консолидации «матовых стекол». Если лечение не помогает, и становится хуже, рекомендовано сделать повторное КТ легких, чтобы оценить динамику и скорректировать лечение. Поскольку у пациента с умеренной пневмонией КТ2 может быть поражено до 50% легких, после основного лечения необходима реабилитация.
Поражение легких КТ3
Обнаружены множественные участки «матового стекла» с тенденцией к консолидации. Это основной признак, но возможны и другие: ретикулярные изменения, «дерево в почках» или центрилобулярные очаги. При пневмонии КТ3 поражено более 50% легких, нужна срочная госпитализация и интенсивная терапия. Множественные инфекционные очаги и подавленные защитные силы организма способствуют тому, что переход от КТ3 к КТ4 происходит быстрее и легче, чем от КТ1 к КТ2.
Поражение легких КТ4
Критическая стадия поражения легких, когда более 75% легких не участвует в газообмене. На томограммах визуализируется как диффузное поражение лёгочной ткани с ретикулярными изменениями и симптомом «булыжной мостовой», гидроторакс. Пациент может нуждаться в реанимации с искусственной вентиляцией легких (ИВЛ).
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Вирусная пневмония
Пневмония — это воспаление легких, вызванное тем или иным инфекционным возбудителем — вирусом: коронавирусом, аденовирусом и др.
Патогенные микроорганизмы попадают в организм человека воздушно-капельным или контактно-бытовым путем. Если вирусная инфекция беспрепятственно проникает по дыхательным путям к паренхиме легких, а иммунитет человека не может ей противостоять, начинается воспалительный процесс — иногда с осложнениями (плевральный выпот, абсцедирование, фиброз легких).
Возбудителем пневмонии могут быть:
Этиология пневмонии
Такие респираторные инфекции по-разному ведут себя в организме человека: одни поражают альвеолы и интерстиций, другие — бронхиолы, в одних случаях вирусы провоцируют воспаление легких «молниеносно», в течение нескольких суток, в других — постепенно, «спускаются» по носоглотке, трахее и бронхам, вызывая пневмонию только через месяц. Наконец, инфекции предпочитают разные сегменты легких для локализации, а иногда распространяются хаотично и диффузно.
Таким образом, для каждой вирусной пневмонии, в зависимости от типа возбудителя, характерен типический паттерн. Иногда уже по одному «рисунку» пневмонии на КТ-сканах возможно отличить, например, аденовирусную пневмонию от респираторно-синцитиального вируса. Для уточнения типа инфекционного возбудителя пациенту назначается лабораторное исследование (анализ отделяемого из носоглотки, ПЦР, тест на иммуноглобулины и др.).
Вирусной пневмонии, как правило, сопутствует резкое ухудшение самочувствие, высокая температура, симптоматика острого респираторного заболевания (кашель, затрудненное дыхание), интоксикация организма. Однако известны случаи, когда внебольничная пневмония на ранней стадии развивалась без ярко выраженных симптомов, которые сложно отличить от ОРВИ.
Механизм развития вирусной пневмонии следующий — вирус проникает в альвеолоциты (клетки легких), закрепляется в них и начинает размножаться. В результате клетки погибают. В ответ на заражение крови вирусом, лейкоциты и лимфоциты — защитные клетки организма — выделяют цитокины. Однако это приводит к скоплению жидкого экссудата в альвеолах, вследствие чего легочная ткань отекает, а человеку становится трудно дышать, поскольку количество функциональных альвеол — маленьких ячеек, в которых хранится кислород — сокращается.
Атипичная пневмония — это воспаление легких вызванное ранее неизвестным и неопределимым возбудителем, при этом клинические проявления заболевания необычны и не поддаются известной медицинской классификации.
Вирусным пневмониям особенно подвержены маленькие дети и пациенты с иммунодефицитом, поскольку у организма таких пациентов не достаточно защитных ресурсов (антител). Более 90% всех пневмоний у детей — это вирусное поражение легких.
Симптомы вирусной пневмонии
В зависимости от типа возбудителя (вида пневмонии), заболевание развивается по-разному. Например, у аденовируса острое начало — высокая температура, конъюнктивит, сильная боль в горле и продолжительный ринит, при котором дышать носом невозможно.
Пневмония, ассоциированная с коронавирусом, развивается постепенно — сначала пациента беспокоит лишь невысокая температура (37-38 градусов) и слабость. Однако температура держится долго, а на 5-6 сутки может появиться явная одышка, боль в груди, сухой кашель, указывающие на поражение легких.
Тяжело протекает воспаление легких, которое возникает на фоне обычного гриппа. Болезнь начинается с высокой температуры (до 40 градусов), озноба, затуманенности сознания, болей во всем теле. Пациента беспокоят респираторные симптомы (кашель и насморк), выраженные однако не очень интенсивно. Иногда вирус поражает слизистую оболочку глаз (коньюктивит). Больному эпизодически становится лучше, однако за короткий срок самочувствие может резко ухудшиться. О критическом состоянии пациента свидетельствует посинение кожи, усиление кашля и одышки, боли и снижение артериального давления.
К наиболее распространенным, общим признакам вирусной пневмонии относятся:
При подозрении на вирусное поражение легких измеряют сатурацию крови кислородом с помощью пульсоксиметра. Если показатель ниже 95%, пациенту необходима медицинская помощь. В норме процент насыщенности крови кислородом = 100 или близок к этой цифре.
Полисегментарная вирусная пневмония
Если на КТ выявлено, что воспалительные очаги и инфильтраты присутствуют не в одном сегменте легкого, а в нескольких, такую пневмонию называют полисегментарной.
Легкие принято визуально делить на 21 сегмент — 11 с правой и 10 с левой стороны. Двусторонняя пневмония вирусного происхождения встречается наиболее часто. Например, «матовые стекла» при коронавирусной пневмонии обычно локализуются симметрично с обеих сторон вокруг бронхов или в боковых отделах легких. При пневмоцистной и гриппозной пневмонии они расположены с двух сторон диффузно.
Вирусная пневмония COVID-19
Все известные коронавирусы характеризуются стремительным (до 14 дней) развитием острой дыхательной недостаточности. Вирус быстро и агрессивно поражает легкие, вызывая не только обширный воспалительный процесс, но и сопутствующие осложнения: отек дыхательного органа, фиброз (рубцевание легких), острую сердечную недостаточность, миокардит.
Первый коронавирус типа B (SARS-CoV) был зарегистрирован в 2002 году, считается, что его первичные носители — подковоносые летучие мыши. В 2012 году мир охватила эпидемия коронавируса типа C MERS-CoV (ближневосточный респираторный синдром). Наконец в 2019 году случилась вспышка нового коронавируса типа B COVID-19 (или SARS-Cov2). Их объединяет то, что новые вирусы устойчивы, легко прикрепляются к паренхиме легких белковыми шипами и в короткий срок провоцируют обширное острое воспаление. Показатель летальных исходов — около 10%.
Однако не всегда причиной смерти от этих вирусов является пневмония. Например, если анамнез пациента осложнен атеросклерозом или миокардитом, вирус в первую очередь поражает сердечно-сосудистую систему. В целом семейство коронавирусов объединяет около 46 видов вирионов.
Подробнее о пневмонии, ассоциированной с COVID-19, в наше статьеЧто показывает КТ легких при коронавирусе?
Поражение легких при вирусной пневмонии
Инфильтрация легких при вирусной пневмонии на 3D-реконструкции дыхательных путей (КТ-3)
Для сравнения — так выглядят легкие в норме
Симптом «матового стекла» (инфильтраты) при вирусной пневмонии на посрезовых КТ-сканах
Стадии коронавируса: КТ-1, КТ-2, КТ-3, КТ-4
Вирусно-бактериальная пневмония
В некоторых случаях вирусная пневмония осложняется присоединением вторичной бактериальной инфекции. Так бывает, например, при респираторно-синцитиальном вирусе и коронавирусе (манифестируется на 6-7 сутки, сопутствует более выраженному отеку легочной ткани). Лечение вирусно-бактериальной пневмонии проводится с применением курса антибиоткиков, которые подбираются только после точного определения вида бактериальной инфекции.
КТ при вирусной пневмонии
Компьютерная томография легких при вирусной пневмонии считается «золотым стандартом» диагностики. КТ покажет все воспалительные очаги в легких, скопление жидкости, воспаленные лимфоузлы на объемной 3D-томограмме. С помощью этого обследования можно наиболее достоверно оценить объем поражения легких, а в некоторых случаях предварительно определить, каким возбудителем вызвано заболевание, не произошло ли присоединение бактериальной инфекции к вирусной.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Диагностика и фармакотерапия вирус-ассоциированных поражений легких
В последние годы вирусные инфекции характеризуются выраженной пневмотропностью, приводящей к развитию пневмоний, которые занимают ведущее место среди при- чин смертности от инфекционных заболеваний. Вирусные инфекции могут быть причиной многочисленных системных нарушений организма, однако осложнения со стороны нижних дыхательных путей остаются наиболее распространенными и серьезными их последствиями. В обзоре литературы обсуждаются этиологические факторы, клинические проявления и методы лечения вирус-ассоциированных пневмоний.
Одной из причин возникновения пневмонии являются респираторные вирусные инфекции. Наиболее патогенным всегда был вирус гриппа, но в 2019 году появился коронавирус, превзошедший по распространенности все ранее известные. Пневмонии, являющиеся осложнением вирусных инфекций, отличаются как по клиническим, так и по рентгенологическим проявлениям. За последние десять лет было несколько пандемических вспышек, выз ванных различными вирусами, которые характеризовались тяжелым течением и повышенной смертностью.
В 2009 году жители планеты столкнулись с пандемией гриппа, вызванной высокопатогенным штаммом вируса A(H1N1)/ Калифорния/04/09 (A(H1N1)pdm). К 11 октября 2009 г. в мире было зарегистрировано 399 тыс. случаев лабораторно подтвержденного пандемического гриппа и 4735 смертельных исходов, а к марту 2010 г. — уже 17700 летальных случаев. В большинстве случаев такой исход был обусловлен тяжелой вирусно-бактериальной пневмонией [1]. В 2010–2011 гг. в крупных городах европейской части России показатель детекции сезонных штаммов вируса гриппа А (H3N2) и B был значительно ниже такового А (H1N1)pdm09 (7,6% и 6,3% против 86,1%). В эпидсезоне 2011–2012 гг. доминирующим был вирус гриппа А (H3N2) (72,0%), в то время как доля вируса гриппа В составила 21,0%, вируса гриппа А (H1N1) pdm09 – 2,2%. Эпидемический подъем заболеваемости гриппом 2012–2013 гг. в Европе был связан с преобладанием в циркуляции пандемического варианта вируса гриппа (H1N1) pdm09 (8–84%) [2].
Наиболее распространена в природе ко ро навирусная инфекция, которая регистрируется в течение всего года. Подъем заболеваемости отмечается зимой и ранней весной, когда ее эпидемическая значимость колеблется от 15,0 до 33,7% [3]. В конце 2019 г. в Ухане (провинция Хубэй, Китай) были зарегистрированы случаи пневмонии, выз ванной SARS-CoV-2. В последующем новая коронавирусная инфекция (COVID-19) быстро распространилась по всему миру, затронув более двухсот стран. Данный вирус характеризуется высокой контагиозностью, быстрым развитием двусторонних пневмоний, сопровождающихся дыхательной недостаточностью и острым респираторным дистресс-синдромом (ОРДС), и высокой смертностью среди людей пожилого возраста и пациентов с сопутствующими заболеваниями [4,5]. На 3 марта 2020 года в мире было зарегистрировано 90870 подтвержденных случаев SARS-CoV-2 инфекции, из которых 3112 (3,4%) привели к летальному исходу [4]. В конце августа число инфицированных превысило 24 млн человек.
Вирус-ассоциированные пневмонии характеризуются тяжелыми проявлениями и высокой смертностью. Боль шинство госпитализированных с пневмонией пациентов с лабораторно подтвержденной вирусной инфекцией поступают в отделения интенсивной терапии (ОИТ) [4–7]. По данным многочисленных исследований, у больных пневмонией, ассоциированной с вирусом гриппа (H1N1), острый респираторный дистресс-синдром (ОРДС) развивался в 29,0-90,6% случаев, а летальность варьировалась от 17% до 43% в зависимости от группы населения [6,8].
В основе патогенеза COVID-19 лежит реакция иммунной системы человека. При заражении клетки SARS-CoV-2 РНК вируса реплицируется с помощью вирусной РНК-зависимой РНК-полимеразы. Получен ное потомство вирионов выходит из зараженной клетки почкованием, образуя новые оболочки за счет мембраны клетки хозяина. То есть SARS-CoV-2 заражает и захватывает клетки хозяина, но, в отличие от безоболочечных вирусов, не лизирует клетки и прямого повреждающего действия на инфицированные клетки не оказывает. Само же поражение легких связано с иммунной системой человека, которая атакует и убивает инфицированные вирусом клетки [9].
Основным органом, который поражается при COVID-19, как уже было отмечено выше, являются легкие. Существуют разные мнения по поводу патогенеза поражения легких. Часть исследователей считает, что ведущим в патогенезе является воздействие вируса на газообмен в легких путем связывания с порфирином. Транспорт кислорода к тканям и углекислого газа к легким осуществляется за счет гемоглобина. Гем состоит из иона железа и белка порфирина. В исследованиях показано, что белок, кодируемый геном ОРС8, и поверхностный гликопротеин SARS-CoV-2 могут связываться с порфирином, в то время как белки, кодируемые генами ОРС1, ОРС3 и ОРС10, могут оказывать влияние на 1-бета-цепочку гемоглобина. Под воздействием вируса нарушается способность гемоглобина транспортировать кислород и углекислый газ, в связи с чем на фоне измененного газообмена развивается острое поражение легких [10,11].
Клиническая картина COVID-19 у большинства пациентов неспецифична и не позволяет поставить диагноз заболевания вне периода эпидемии. Согласно действующим рекомендациям, КТ-диагностика является чувствительным методом диагностики пневмонии при SARS-CoV-2 инфекции, в том числе не подтвержденной результатами ПЦР. Другие лабораторные и инструментальные методы позволяют оценить органное поражение и тяжесть состояния пациента [12].
Несмотря на накопленный при предшествующих пандемиях опыт диагностики и лечения вирусных инфекций, летальных исходов при сегодняшних подъемах заболеваемости избежать не удается. Во все периоды было отмечено, что летальные исходы чаще регистрировались у лиц, поздно обратившихся за медицинской помощью и относящихся к группам высокого риска (пациенты с ожирением, хронической алкогольной интоксикацией, сахарным диабетом, беременные женщины и др.) [13,14].
В течение последнего десятилетия доминирующими бактериальными возбудителями грипп-ассоциированной бактериальной пневмонии остаются S. pneumoniae и S. aureus. Данная тенденция особенно выражена в отношении пациентов, нуждающихся в госпитализации. В исследовании, проведенном в США в 2009 году, у пациентов с гриппом A H1N1 (pdm09), поступивших в ОИТ, S. aureus был выделен почти в одной трети случаев [15]. В аналогичных исследованиях в Австралии S. aureus был обнаружен у 26% пациентов (13 из 50) [16,17].
Наличие S. aureus является одним из предикторов высокой смертности. Rice и соавт. показали, что среди пациентов, госпитализированных в ОИТ с грипп-ассоциированной бактериальной пневмонией, наличие S. aureus ассоциировалось с увеличением относительного риска смерти в 2,82 раза [18]. Наиболее высоким уровнем устойчивости к антибактериальным препаратам обладает метициллин-резистентный S. aureus (MRSA) [18]. Во многих исследования S. aureus был наиболее часто встречающимся возбудителем, за которым следовали S. pneumoniae и Haemophilus influenzae. Наиболее вероятными возбудителями бактериальной пневмонии, которая регистрируется на второй неделе от начала заболевания гриппом, являются MRSA, H. influenza, грамотрицательные микроорганизмы [19,20].
Клиническая картина сезонного гриппа в типичных случаях характеризуется внезапным началом, выраженными симптомами интоксикации с первых часов заболевания (озноб, головная боль, головокружение, боль при движении глазных яблок, нарастающая слабость, артралгия и миалгия, анорексия), высокой лихорадкой с повышением температуры тела до 38,5-40°С. Отмечаются вялость, слабость, ломота в теле и мышцах [6,13,21–28]. При осмотре обращают на себя внимание гиперемия кожи и одутловатость лица, склерит, конъюнктивит, возможен цианоз губ. Геморрагический синдром проявляется в виде носовых кровотечений (иногда обильных, повторных, продолжительных), появления петехий на коже и слизистых оболочках [1,19,25,26]. Катаральный синдром присоединяется на фоне вышеперечисленных признаков токсикоза через несколько часов/сутки и проявляется прежде всего трахеитом (заложенность, саднение за грудиной, сухой кашель) и ринитом (как правило, без ринореи) [13,22,23]. Продолжительность лихорадочного периода при неосложненном гриппе обычно не превышает 5 дней.
Пациенты с пневмонией предъявляют жалобы на кашель [13,19,21,27–29]. Непродуктивный кашель, как правило, регистрируется у пациентов с нетяжелой пневмонией (84%), продуктивный кашель (54%) – у больных с тяжелой пневмонией [28]. При наличии продуктивного кашля у пациентов обеих групп наблюдается выделение мокроты слизистого и слизисто-гнойного характера. Доля пациентов со слизистой мокротой среди пациентов с нетяжелым течением вирусно-бактериальной пневмонии была достоверно выше (48%), чем среди больных с тяжелым течением заболевания (22%). Выделение слизисто-гнойной и гнойной мокроты у пациентов с тяжелой пневмонией наблюдалось чаще (39,6% и 15,6%, соответственно), чем у больных с нетяжелой пневмонией (19,0% и 4,2%). Кровохарканье отмечается только у больных с тяжелой пневмонией (8,2%) [28]. Кроме того, у пациентов с тяжелым течением пневмонии чаще отмечают укорочение перкуторного звука (65,6% против 38,3%; р “…занамивир и осельтамивир эффективны в качестве профилактического средства у пациентов с лабораторно подтвержденным сезонным гриппом и гриппом А(H1N1) независимо от времени использования (до контакта или после контакта)» [41]. T. Jefferson и соавт. также не выявили улучшения клинических результатов лечения гриппа при применении ингибиторов нейраминидазы, хотя их профилактическое применение снижало риск развития клинических симптомов вирусной инфекции. При принятии решения об использовании ингибиторов нейраминидазы для профилактики или лечения гриппа и его осложнений авторы рекомендуют учитывать баланс между пользой и возможным вредом такого лечения [42].
G. Chowell и соавт. показали, что летальность пациентов с лабораторно подтвержденным гриппом A/H1N1 в Мексике в период активного применения противовирусных препаратов в апреле-июле 2009 г. была в 2-3 раза ниже, чем в период низкого применения противовирусных препаратов в августе-декабре 2009 г. У пациентов с гриппоподобным заболеванием и лабораторно подтвержденным A/H1N1, получавших противовирусные препараты, летальность была в 1,5-1,9 раза ниже, чем у пациентов, которым не проводилась противовирусная терапия [43].
При наличии пневмонии, согласно международным рекомендациям, антибактериальная терапия должна быть назначена эмпирически в течение ближайших 4 ч. Показатель относится к числу индикаторов, по которым оценивается качество оказания лечебной помощи [20,37,38,45]. Режим антибактериальной терапии пневмонии должен охватывать широкий спектр бактериальных возбудителей. Рекомендуется назначение парентеральных цефалоспоринов III или IV поколения в сочетании с фторхинолонами и/или парентеральным антибиотиком из группы макролидов [13,19,20]. Так как основной мишенью поражения при гриппе являются дыхательные пути, целесообразно применять ингаляционные формы антибиотиков [13]. Вторичная вирусно-бактериальная пневмония, которая развивается к концу первой недели от момента заболевания гриппом, чаще всего вызвана S. pneumoniae, S. aureus или H. influenza. В этой ситуации предпочтительно использовать следующие сочетания антибиотиков: цефалоспорин III поколения ± макролид или защищенный аминопенициллин ± макролид [19,20,31]. В случае развития бактериальной пневмонии на второй неделе обосновано назначение следующих препаратов (в различных комбинациях): цефалоспорин IV поколения ± макролид, карбапенем, ванкомицин, линезолид [19,20]. При пневмониях средней степени тяжести цефалоспорин (например, цефтриаксон) вводят внутривенно, а макролид (азитромицин, кларитромицин) – внутрь [19]. При пневмониях тяжелого течения цефалоспорины III-IV поколения назначают внутривенно в сочетании с макролидами (эритромицин, азитромицин, кларитромицин). Респираторные фторхинолоны, такие как левофлоксацин или моксифлоксацин, применяются как в виде монотерапии, так и в комбинации с цефалоспоринами III поколения [19,20,31]. В тяжелых случаях, а также при неэффективности предыдущей антибактериальной терапии назначают карбапенемы (меропенем, имипенем/циластатин) в сочетании с гликопептидом ванкомицином [9].
Необходимо избегать применения препаратов слишком широкого спектра и слишком длительной терапии, чтобы избежать селекции антибиотикорезистентных штаммов. Имеются данные о том, что более чем в 40% случаев спектр активности назначаемых препаратов является избыточно широким, в 33% случаев терапия проводится без показаний [45]. При рациональном использовании антибиотиков потребность в анти микробных препаратов снижается на 22-36%, что сопровождается существенным уменьшением затрат многопрофильных ЛПУ [45].
Для эффективной терапии пневмонии необходимо учитывать чувствительность бактерий в данном регионе/лечебном учреждении и чувствительность микрофлоры у конкретного пациента. Локальные данные по антибиотикорезистентности возбудителей являются решающим фактором при выборе лекарственных препаратов. В России отмечается умеренная, но увеличивающаяся с годами резистентность пневмококка к β-лактамным антибиотикам (пенициллину, амоксициллину, амоксициллину/клавуланату), цефалоспоринам (цефтриаксону, цефатоксиму), быстро нарастающая резистентность к макролидам [45,46]. В стандартах специализированной медицинской помощи при внебольничной пневмонии и публикациях ряда авторов предлагается использование азитромицина, хотя в последние годы его эффективность при респираторных инфекциях подвергается сомнению. В некоторых регионах России выявлен высокий уровень резистентности пневмококка к азитромицину. Этот препарат исключен из последних зарубежных и российских рекомендаций по лечению заболеваний дыхательных путей как малоэффективный антибиотик [46]. В России также установлен высокий уровень устойчивости к тетрациклинам (около 30%) и клотримазолу (около 25%), диктующий необходимость отказаться от использования данных препаратов в терапии внебольничной пневмонии.
В большинстве практических рекомендаций различных стран эксперты советуют начинать лечение с антибиотика узкого спектра, предпочтительно β-лактама. В настоящее время появились сообщения о ферментах карбапенемазах, которые вырабатываются Enterobacte ria ceae, Klebsiella pneumonia и Pseudomonas aeruginosa. Существует опасность быстрого распространения таких штаммов. Гены этих бактерий несут детерминанты устойчивости и к другим классам антибактериальных препаратов – аминогликозидам и фторхинолонам [45,46]. Макролиды рекомендуется относить к препаратам 2-й и даже 3-й линии в терапии респираторных инфекций, ограничиваясь только 16-членным джозамицином и 14-членным кларитромицином.
В настоящее время не существует доказанных методов лечения COVID-19, направленных на подавление активности вируса. Во многих странах пациенты получают off-label такие препараты, как хлорохин, гидроксихлорохин, азитромицин, лопинавир, ритонавир, фавипиравир, ремдесивир, рибавирин, интерферон, реконвалесцентная плазма, стероиды, ингибиторы интерлейкина-6 [12].
При развитии пневмонии на фоне вирусной инфекции часто возникает необходимость назначения адекватной респираторной поддержки в ОИТ от ингаляции увлажненным кислородом, неинвазивной вентиляция легких, ингаляционной небулайзерной терапии до ИВЛ [20,24,32]. Очень важным является быстрый выбор респираторной поддержки. Неоправданная задержка выполнения интубации трахеи и инициации инвазивной респираторной поддержки, также как и преждевременное ее применение могут ухудшить прогноз. Стратегическая цель респираторной поддержки при развитии ОРДС заключается в обеспечении адекватного газообмена и минимизации потенциального повреждения легких [31,47]. Пря тяжелой рефрактерной гипоксемии (PO2/FiO2
Заключение
Инфекционные заболевания, вызванные РНК-содержащими вирусами, имеют целый ряд клинических особенностей. В данном обзоре описаны характеристики вирус-ассоциированной пневмонии и факторы, способствующие ухудшению течения заболевания и смертности. Терапия вирус-ассоциированной пневмонии, в том числе вызванной вирусом гриппа, заключается в использовании комплексного подхода, который включает в себя применение противовирусных препаратов (осельтамивир, занамивир) и комбинации антимикробных средств (цефалоспорины III-IV поколений, макролиды, карбапенемы и др.). В настоящее время отсутствуют единые подходы к лечению вирус-ассоциированной пневмонии. Существующие схемы лечения практически не отличаются от схем лечения бактериальной пневмонии. При этом от практического здравоохранения требуется наиболее рациональное использование средств, что диктует необходимость выбора не только эффективного, но и экономически выгодного лечения. Однако, на сегодняшний день отсутствует единая клинически и фармакоэкономически оптимальная, принятая большинством авторов тактика лечения вирус-ассоциированной пневмонии.