что такое связки у человека в ноге
Связки голеностопа
Анатомия
Введение.
Понимание анатомического устройства связочного аппарата голеностопного сустава критично для правильной диагностики и лечения. Повреждение связочного аппарата голеностопного сустава одна из самых частых травматических причин обращения к врачу. Хроническая боль в области голеностопа наиболее часто является следствием несостоятельности какой либо из связок.
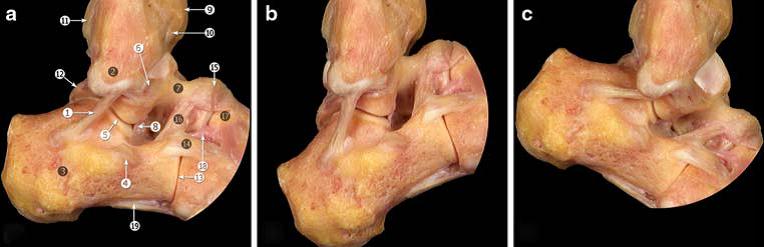
Связки голеностопа могут быть разделены на 3 основные группы: латеральная (наружная) группа, дельтовидная связка (внутренняя группа), группа связок межберцового соединения.
Наружная группа связок голеностопного сустава.
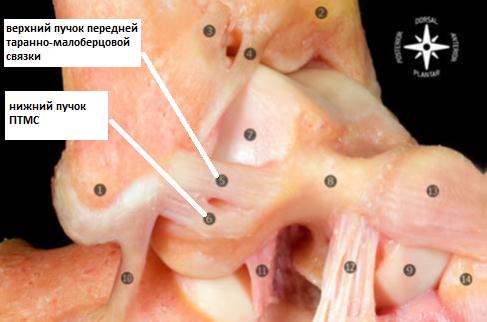
Передняя таранно-малоберцовая связка.
Является наиболее часто повреждаемой связкой голеностопного сустава. Играет важную роль в ограничении переднего смещения таранной кости и подошвенного сгибания стопы. Связка располагается в непосредственной близости от суставной капсулы и часто представлена двумя пучками. Пучки разделяются сосудистыми ветвями от малоберцовой артерии.
Передняя таранно-малоберцовая связка берёт начало от переднего края малоберцовой кости в 10 мм от её вершины. В нейтральном положении стопы она направлена строго горизонтально и прикрепляется к телу таранной кости в его проксимальной части сразу на границе с суставной поверхностью. Ширина прикрепления к таранной кости 6-10 мм.
При подошвенном сгибании стопы нагруженным оказывается верхний пучок сухожилия, при тыльном сгибании наоборот – только нижний пучок.
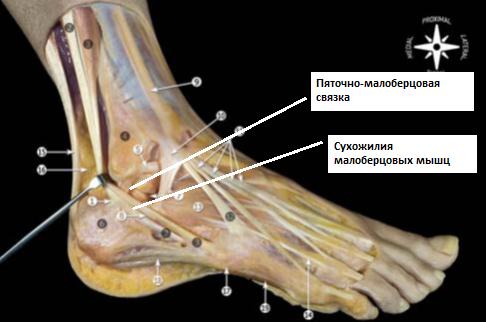
Пяточно-малоберцовая связка.
Берёт своё начало непосредственно ниже передней таранно-малоберцовой связки. Часто обнаруживаются связывающие эти связки волокна. В нейтральном положении стопы идёт книзу и слегка кзади, направляясь к своему месту прикрепления на наружной поверхности пяточной кости. Связка имеет круглое сечение, в диаметре 6-8 мм, протяжённость 20 мм. При этом практически на всём своём протяжении пяточно-малоберцовая связка оказывается покрыта сухожилиями малоберцовых мышц.
Пяточно-малоберцовая связка отделена от суставной капсулы, но имеет задняя стенка синовиального влагалища малоберцовых мышц покрывает её практически на всём её протяжении.
В 1\3 случаев пяточно-малоберцовая связка оказывается соединена с таранно-пяточной связкой. Изолированные разрывы пяточно-малоберцовой связки встречаются крайне редко. Наиболее часто происходит одновременное повреждение передней таранно-малоберцовой и пяточно-малоберцовой связок.
Пяточно-малоберцовая связка остаётся в напряжении и при тыльном и при подошвенном сгибании стопы, она расслабляется в положении вальгуса стопы и наиболее сильно напряжена в положении варуса стопы.
Пяточно-малоберцовая связка принимает практически вертикальное положение при тыльном сгибании стопы и горизонтальное при подошвенном сгибании стопы.
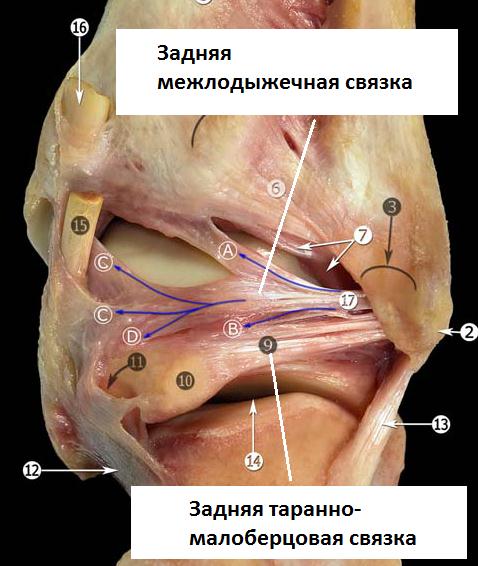
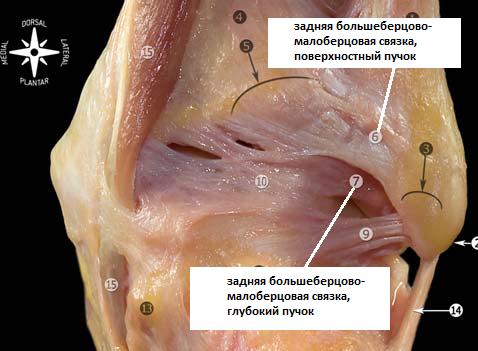
Задняя таранно-малоберцовая связка.
Расположена горизонтально, берёт начало от внутренней поверхности малоберцовой кости и прикрепляется к задне0наружной поверхности таранной кости. В нейтральном положении стопы связка расслаблена, и оказывается напряжённой при тыльном сгибании стопы.
Благодаря своему многопучковому стороению задняя таранно-малоберцовая связка прикрепляется к широкому основанию по всей задне-наружной поверхности таранной кости, к наружному отростку таранной кости, и к треугольной кости.
В непосредственной близости располагается задняя межлодыжечная (интермаллеолярная) связка. Представляя из себя тонкую соединительно-тканную пластинку, задняя межлодыжечная связка имеет разнообразное анатомическое строение, представлена несколькими разно-направленными пучками. Также как и задняя таранно-малоберцовая связка она может быть повреждена при форсированном тыльном сгибании стопы.
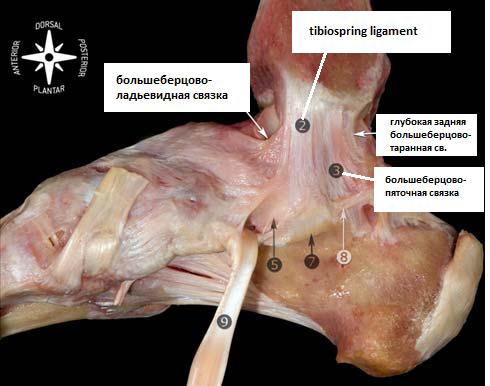
Дельтовидная связка.
Большинство авторов подразделяют медиальные коллатеральные связки на два слоя – поврехностный и глубокий. Milner и Soams выделяют следующие основные пучки дельтовидной связки: Поверхностный слой – tibiospring, tibionavicular, глубокий слой – глубокая задняя большеберцово-таранная связка. А также 3 дополнительных пучка: поверхностные – поверхностная большеберцово-таранная св., большеберцово-пяточная св., передняя глубокая большеберцово-таранная св. В ряде ситуаций удаётся выделить все шесть основных пучков, но их расположение сильно варьирует в пределах анатомической нормы, а часть пучков может вообще отсутствовать в отдельных случаях. Поэтому данная классификация условна и представляет скорее научный чем клинический интерес.
Группа связок межберцового соединения.
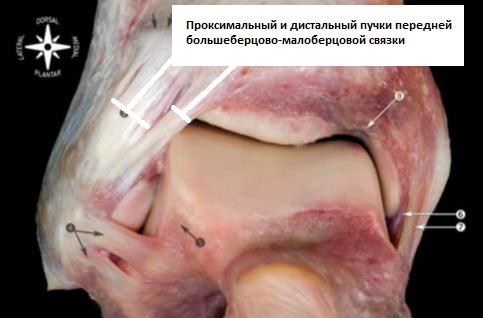
Передне-нижней большеберцово-малоберцовой связки. Она соединяет передне-наружный бугорок большеберцовой кости (бугорок Chaput’s) и передний бугорок малоберцовой кости (бугорок Wagstaffe’s). Задне-нижняя большеберцово-малоберцовая связка соединяет задний бугорок большеберцовой кости (бугорок Volkmann’s) и заднюю поверхность наружной лодыжки. Она является наиболее мощным компонентом межберцового синдесмоза.
Помимо этих, расположенных кпереди и кзади от берцовых костей структур, непосредственно между ними находятся: поперечная большеберцово-малоберцовая связка, межкостная мембрана, межкостная связка и нижняя поперечная связка.
Межкостная большеберцово-малоберцовая связка представляет собой множественные короткие жёсткие волокна, являющиеся по сути продолжением межкостной мембраны. Её роль в стабилизации синдесмоза расценивается авторами анатомических исследований по разному. Некоторые придают её первостепенное значение, другие считают, что она не несёт важной роли.
Понимание строения связочного аппарата голеностопного сустава является основополагающим в диагностике и лечении травм данной области. Оценка механизма травмы позволяет предположить возможное развитие последующей нестабильности или формирование импиджмент-синдрома. Оперативное лечение данной патологии невозможно без чёткого знания топографической анатомии основных связочных структур.
При подготовке статьи использованы материалы Pau Golano, anatomy of the ankle ligaments, 2010.
Никифоров Дмитрий
Александрович
Врач травматолог-ортопед
Коленный сустав: как устроен и почему болит
Боли в колене – самая частая причина обращения к ортопеду-ревматологу. Этот сустав поражается чаще остальных, поскольку ежедневно выдерживает колоссальную нагрузку. Он принадлежит к одним из самых сложных в организме человека. Как устроен коленный сустав и в чем причина болевого синдрома в нем?
Строение коленного сустава в двух словах
Коленный сустав состоит из двух костей – бедренной и большеберцовой. Между костями находятся две соединительные связки, расположенные относительно друг друга крест-накрест. Их называют передняя и задняя. С наружной и внутренней сторон есть две боковые связки (по-научному внутренняя медиальная и наружная латеральная). Связки – это прочные эластичные волокна, задача которых – направлять движение сустава и тормозить его в определенных позициях. Они не имеют ничего общего с сухожилиями.
Связки представляют собой эластичные волокна между костями, а сухожилия соединяют кости с мышцами. Это две совершенно разные субстанции. Мышцы постепенно переходят в сухожилия, которые крепятся к костям. Сгибая или разгибая ногу, человек управляет мышцами, которые через сухожилия тянут за собой кости.
Связки и сухожилия – разные субстанции: не путать!
Хрящи, суставная сумка, синовиальная жидкость…
В месте, где кости соединяются между собой, их головки покрыты хрящом, который защищает их от трения и ударов. Внутри сустава есть два мениска, напоминающих по форме полумесяцы. Они нужны в качестве дополнительной защиты хрящей и костей от механических воздействий.
Хрящи и мениски находятся в так называемой суставной сумке, внутри которой расположена синовиальная жидкость. По аналогии с маслом она смазывает все поверхности сустава и предотвращает их трение. Это справедливо, если синовиальной жидкости достаточно и ее вязкость соответствует нормальной.
Спереди сустава находится надколенник, или коленная чашечка. Ее удерживают связки и сухожилия, а внутри – покрывает хрящ. Надколенник – это своеобразный щит, который защищает внутренние составляющие коленного сустава от повреждения.
Так выглядит коленный сустав изнутри
Как устроен коленный сустав? Наглядная демонстрация с детальными пояснениями:
Что может болеть в суставе
Нервных окончаний в хрящах и менисках нет, поэтому болеть они не могут. По сути, в суставе нет ничего, что могло бы болеть в привычном понимании. Нервы подходят не к костям, а к надкостницам – тонким оболочкам, покрывающим кость снаружи. Поэтому человек испытывает боль при повреждении кости. Что же происходит, если перелома нет?
При отсутствии перелома источником болевого синдрома могут быть связки, окружающие коленный сустав и удерживающие внутри мениски. Кроме того, нервные окончания подходят к суставной сумке, которая также может вызывать боль.
Хрящи не болят: нервных окончаний в них нет
При механической травме происходит следующее:
Спустя какое-то время мелкие связки заживают, отек спадает, жидкость снова начинает циркулировать – боль исчезает. Так происходит, если повреждены только мелкие связки, а крупные и мениск остались целы. При повреждении мениска ситуация развивается иначе, поскольку человек не испытывает боли, а структура продолжает нарушаться.
Со временем мениск повреждается еще больше, хрящи вокруг него также деформируются, оказавшись в неблагоприятных условиях. Их поверхность постепенно истирается, что приводит к трению костей, раздражению нервных окончаний в надкостнице и как следствие – к боли. Именно так развивается артроз коленного сустава – заболевание, которое редко диагностируют на ранней стадии.
Когда человеку назначают лечение артроза или остеоартроза, состояние суставов у него уже оставляет желать лучшего. Почти наверняка в суставной сумке недостаточно синовиальной жидкости, а в условиях дефицита смазки хрящи быстро иссушиваются, трескаются и истираются. Исправить ситуацию можно внутрисуставными инъекциями заменителя синовиальной жидкости «Нолтрекс».
«Нолтрекс» – как недостающий кирпичик в строительстве дома
Препарат вводится внутрь суставной сумки и равномерно распределяется по хрящевым поверхностям. Из-за высокой молекулярной массы он не проникает внутрь, а задерживается там, выполняя функцию смазки. Noltrex не имеет в составе белков животного происхождения, поэтому не вызывает аллергии и не распознается иммунными клетками организма. Нескольких инъекций достаточно, чтобы восстановить физиологические особенности сустава на год, полтора или даже два, а значит, избавить человека от боли.
Разрыв (растяжение связок)
Терминология
Надорвал, потянул, растянул, порвал, разорвал, – все эти глаголы очень часто звучат в отношении так называемых связок. Думается, каждый из нас интуитивно понимает, о чем идет речь: долго сохраняется ноющая боль, и надо бы поберечь это место, не делать резких движений в пораженном суставе, а еще можно туго забинтовать эластичным бинтом, и на всякий случай приложить что-нибудь «от растяжения связок»… но все равно какое-то время будет болеть.
Связка, или лигамент (латинское слово «ligamentum» происходит от «ligare» – связывать) представляет собой анатомический элемент, обеспечивающий целостность сустава. Это означает, что суставная сумка и головка подвижной (поворотной) кости удерживаются на определенном расстоянии (вернее, в оптимальном диапазоне расстояний) и не могут отдалиться друг от друга за некоторый предел: их механически «не пускают» связки, по мере запаса прочности предохраняя сустав от вывиха. Функционально лигаменты делятся на тормозящие, укрепляющие и направляющие.
Эти связующие жгуты образованы продольно-волокнистой соединительной тканью (которая в данном случае как нигде соответствует своему названию) и содержат два базовых для нее белка – более грубый, прочный, «рубцовый» коллаген и гибкий упругий эластин. Коллагена больше, однако присутствие эластина все же обеспечивает связкам определенную растяжимость, что в свою очередь дополнительно повышает стрессоустойчивость сустава, его способность амортизировать и компенсировать приложенные силы. К сопрягаемым костям связки крепятся через периост (надкостницу), врастая волокнистыми окончаниями в эту кровоснабжающую и иннервирующую оболочку кости. Кровеносные артериолы и проводниковые нервы располагаются в связках вдоль соединительнотканных волокон, чем и обусловлена высокая болевая реактивность связок в ответ на механические повреждения.
Поскольку связки обладают некоторой эластичностью (пусть и незначительной), растяжение и обратное сокращение – это нормальный для них процесс. То, что в обыденной речи мы называем «растяжением связок», – шипя и морщась от боли, – на самом деле представляет собой микроразрыв связочных волокон. Возможен и макроразрыв, и полный отрыв связки вместе с фрагментом надкостницы – в случаях, когда действующие на сустав силы настолько велики, что превосходят отнюдь не маленький запас прочности связок.
Микро- и макроразрывы связочного аппарата являются если не самой частой, то уж точно одной из наиболее распространенных травм, получаемых человеком. Очевидно, что чаще всего страдают наиболее активные и нагружаемые суставы: коленный, голеностопный, лучезапястный, плечевой, локтевой, тазобедренный и т.д.
Причины
Связки повреждаются вследствие продольных, поперечных, скручивающих, ударных механических воздействий на сустав. Легко заметить, что под это определение подпадает бесчисленное количество ситуаций: подвернутая нога, самонадеянный прыжок, падение, спортивные перегрузки и коллизии, неловкий поворот с тяжестью в руках, ДТП, переоценка собственной гибкости и так далее.
О гибкости следует сказать отдельно. В древности, особенно на Дальнем Востоке, придавалось чрезвычайно большое значение суставно-связочной гимнастике – постоянной, пожизненной, от пеленок до глубокой старости. На новом витке цивилизации мы вновь открываем для себя всю глубину старинной поговорки: возраст человека определяется не годами, а состоянием его суставов (здесь в первую очередь подразумеваются именно связки).
Однако дегенеративно-дистрофическим процессам подвержены все органы и ткани; с годами связки все-таки начинают огрубевать, утрачивая прочность и эластичность – у кого в тридцать лет, а у кого и в восемьдесят шесть, при условиях правильного питания, активности, подвижности и, вообще, уважения к собственному организму. Кроме того, удельную долю рубцовой, коллагеновой соединительной ткани повышает каждая новая травма и каждый новый разрыв.
Симптоматика
Доминирующим симптомом микро- или макроразрыва связок выступает интенсивная боль, отечность и гиперемия кожи за счет внутреннего кровоизлияния, а также ограничение функционирования сустава. Выделяют три степени тяжести разрыва, и если при первой степени отека и покраснения практически нет, боль терпима и сустав в значительной степени продолжает действовать, то при полном отрыве (третья степень) боль очень сильна, имеет место обширный багрово-красный кровоподтек, а в суставе может наблюдаться нестабильность, т.е. подвижность за естественными пределами. Нередко вторая или третья степени разрыва являются частью сложной суставной травмы, включающей также перелом и/или вывих.
Диагностика
Существуют определенные диагностические критерии, позволяющие травматологу оценить и идентифицировать ситуацию уже при визуальном осмотре и пальпаторном исследовании. При необходимости дополнительно назначают МРТ, УЗИ, рентгенографию в двух проекциях; реже возникает необходимость в артрографии, артроскопии, ультрасонографии.
Лечение
Первая помощь (или самопомощь) при разрыве связок должна оказываться по простому и интуитивно понятному алгоритму: максимально возможная неподвижность, холод, оптимально-тугая повязка. При интенсивном болевом синдроме – стандартные анальгетики.
За исключением наиболее тяжелых случаев, когда имеет место полный или частичный отрыв, – требующий хирургического вмешательства, – лечение осуществляется консервативно и амбулаторно. Собственно, почти всегда терапия ограничивается щадящим режимом, сокращением нагрузок, наложением эластичных повязок и назначением противовоспалительных средств. Период лечения и реабилитации при микроразрывах может занять 6-10 недель; после операции – до полугода и более.
Строение крестообразной связки
Крестообразные связки представляют собой перекрещивающиеся внутрисуставные элементы, покрытые синовиальной оболочкой. При движении человека, прыжках, ударах и поворотах они предотвращают смещение мыщелок костей бедра. Если бы этих связок не было, то бедренную кость при движении просто уводило вперед.
Основные разновидности.
Всего в ноге человека существуют крестообразные связки следующих видов:
У каждой из них своё индивидуальное строение и функции.
Строение ПКС.
Передняя крестообразная связка начинается с внешнего края бедренной кости, и далее протягивается через весь коленный сустав, заканчивается уже креплением к большеберцовой. Она располагается в центральной части колена. При нормальном развитии и отсутствии отклонений обладает анатомическим вращением в 110 градусов, а угол скручивания коллагеновых волокон составляет порядка 25 градусов. Когда человек начинает двигаться и, в частности, разгибает сустав, связка принимает более вертикальное положение. Когда сустав сгибается до угла в 90 градусов, положение она становится ближе к горизонтальному. Основополагающей функцией ПКС является ограничение движения бедренной кости касательно голени. Являясь важной частью коленного сустава, она постоянно подвергается серьёзным нагрузкам и относится к элементам организма, которые часто травмируются.
Особенность травмы связана именно со спецификой функций связки – из-за предотвращения смещения голени при сильном ударе/толчке может произойти повреждение или разрыв крестообразной связки. Встречаются случаи, когда травма происходит при повороте бедра в момент нахождения стопы в фиксированном положении. Порой такая травма сопровождается и иными повреждениями – к примеру, разрывом мениска или травмой ЗКС. Если это происходит, то дисфункция захватывает всю конечность, и травмированию подвергается также и голень.
Анатомия задней крестообразной связки.
ЗКС растянута между медиальным внутренним мыщелком бедренной кости и задней областью большеберцовой. Она защищена синовиальной мембраной и, хоть и дальше от центра, но расположена внутри коленного сустава. Основной функцией ЗКС является стабилизация суставной части, предупреждение смещения бедра назад относительно голени. Повреждение и разрыв ЗКС является редкой, но исключительно тяжёлой травмой. Повредить этот элемент сустава трудно – как правило, это происходит при мощнейшем ударе – в дорожно-транспортном происшествии, при занятиях горнолыжным спортом (вследствие столкновения с препятствием на большой скорости), а также в скоростных видах спорта.
Виды повреждений крестообразных связок.
Выделяют три степени разрывов КС:
Голеностоп: травмы, лечение, ортопедия
Голеностопный сустав играет важную роль в статико-динамическом равновесии человека, концентрируя на себе всю тяжесть опоры тела.
Голеностоп — это подвижное соединение трех костей: большеберцовой, малоберцовой и таранной. Этот сложный по строению сустав принимает на себя значительную нагрузку, поэтому боли и травмы, связанные с голеностопом — частое явление.
Чаще всего проблемы с голеностопом возникают у людей трудоспособного возраста и спортсменов. По данным Международного олимпийского комитета травмы голеностопного сустава составляют пятую часть от всех спортивных повреждений нижней конечности и занимают третье место по частоте встречаемости у спортсменов, наряду с повреждениями плеча и голени.
Повредить голеностоп можно как при занятии спортом, так и просто поскользнувшись на льду, споткнувшись или неудачно оперевшись на ногу. Травмы, вывихи, повторные подвывихи могут привести к формированию хронической нестабильности голеностопного сустава, что существенно снижает качество жизни человека. Травматологи, физиотерапевты и реабилитологи со всего мира уделяют большое внимание проблеме лечения повреждений голеностопного сустава.
Виды травм голеностопного сустава
Голеностопный сустав окружен сложной системой связок и сухожилий. Их функция — стабилизация голеностопного сустава, а также направление движения в нем.
Повредиться связки голеностопа можно при слишком интенсивных нагрузках. Такие травмы часто сопровождают спортсменов (футболистов, баскетболистов), парашютистов (в момент приземления), а также танцоров. В быту повредить голеностоп можно при неудачной постановке стопы, падении или ударе. Растяжения связок лодыжки может возникнуть, например, из-за частого хождения на высоких каблуках. При этом возникает чрезмерная супинация стопы — перенапряжение мышц стопы и голени из-за смещения центра тяжести.
Связки голеностопного сустава имеют низкую эластичностью и во время травмы происходит не растяжение, а различной степени надрывы их волокон, вплоть до полного разрыва.
Диагноз повреждений голеностопного сустава ставят на основании характера и механизма травмы, клинической картины, обязательного рентгеновского снимка.
Три степени повреждения связок:

Растяжение (микроскопические разрывы) связки, вызывающие локальную болезненность и минимальный отек, подвижность сустава при данном типе повреждения нарушена несильно, стабильность сохранена. При этом нагрузка весом тела переносима, а на рентгенограммах нет отклонений от нормы.
Повреждение II степени

Повреждение III степени 
Полный разрыв связок. Пациент неспособен переносить нагрузку; отмечается выраженный отек, вызывающий в первые часы после повреждения контрактуру сустава, грубую нестабильность. Выраженная боль или нарушение функции нервов. На стандартных рентгенограммах выявляется нарушение соотношения таранной кости в суставной вилке.
Реабилитация
Для терапии патологий голеностопа применяется два вида лечения: консервативное и оперативное лечение. Чаще всего используется так называемое консервативное лечение.
Лечение состоит из трех фаз:
Острая фаза (защиты)
В этой фазе наблюдается воспаление, отек и боли. Лечебными мероприятиями являются: контроль отека, воспаления, боли, аппаратная физиотерапия, иммобилизация (гипс, ортез), пассивные движения и массаж (с учетом ограничений для данного вида травмы), статическое напряжение мышц.
Фаза восстановления движения
Воспаления и боль уменьшаются. Для реабилитации проводят: контроль отека, аппаратную физиотерапию, функциональное ортезирование, разработку объема движения, поперечный массаж, переобучение мышц, тренировку баланса и координации, активацию локальных мышц стопы, укрепление и повышение выносливости ключевых мышц.
Функциональную фаза
Воспаления нет, боль присутствует только в конце объема движения. Для завершения лечения проводят: контроль отека после нагрузки, растяжку мышц, функциональное ортезирование при нагрузке, упражнения ЛФК, упражнения.
Виды ортезов для голеностопа
Фиксация голеностопного сустава — обязательная часть восстановительной терапии.
Для поддержки поврежденного сустава в правильном положении используются специальные изделия — ортезы.
Различают ортезы легкой, средней и высокой степени фиксации. Ортезы легкой степени фиксации используются при травме легкой степени, при возврате в спорт после операций, а также с профилактическими целями. Ортезы высокой степени фиксации используют при сочетанной и тяжелой травме, либо после комплексных операций, в том числе шве ахиллова сухожилия. Ортезы средней степени фиксации универсальны, подходят для большинства ситуаций, когда требуется защита капсульно-связочных структур сустава.
Ортезы разделяют по степени фиксации:
Легкая фиксация
Ортезы из специальной эластичной ткани без ребер жесткости или вставок. Подобные бандажи используются при ушибах, растяжениях, вывихах, они же применяются в спорте для снижения нагрузки на сустав. Эластичный бандаж незаметен под одеждой, не требует замены обуви и допускает круглосуточное ношение, в том числе и детям.
Средняя фиксация
Изделия из эластичного материала с ребрами жесткости. Применяются людьми с хронической нестабильностью голеностопа, при травмах средней степени тяжести и в реабилитационный период после операций.
Помимо стабилизации средней степени, такие ортезы будут имеют массажный и компрессионный (согревающий) эффекты, которые способствуют восстановлению сустава.
Полужесткая фиксация
Эластичное и прочное изделие с ребрами жесткости и дополнительными фиксирующими вставками. Фиксация регулируется в зависимости от индивидуальных параметром и может изменяться в течении реабилитационного периода. Для этого используются шнуровка или застежки типа «велкро». Полужесткие голеностопные ортезы применяются при травмах, выраженной нестабильности голеностопа, вялых параличах стопы и других патологиях.
Жесткая фиксация
Обеспечивает полную иммобилизацию стопы. Для данной степени фиксации используется жесткая основа из медицинского пластика, жесткие вставки, подкладка (в виде сапожка). Основа таких ортезов тщательно продумывается. В конструкции присутствуют выемки, которые помогают подогнать ортез под пользователя и создают дополнительный воздухообмен.
Подкладки изготавливаются из мягких материалов с хорошей воздухопроницаемостью, чтобы пользователю было комфортно даже при длительной носке ортеза. Чехлы делают съемными — легко надевать и удобно чистить.
Благодаря наличию шарнира можно установить угол сгибания-разгибания в голеностопном суставе в выделенном диапазоне. Резиновое покрытие подошвы обеспечит устойчивость и защиту от скольжения.