что такое симптом пастернацкого отрицательный с обеих сторон
Симптом Пастернацкого
Симптом Пастернацкого (по имени российского терапевта Ф. И. Пастернацкого, 1845–1902) – признак заболевания почек (в частности, почечной колики): болезненность в области почек при поколачивании в поясничной области с последующим кратковременным появлением или усилением эритроцитурии. Нередко симптом определяют как появление или усиление боли при поколачивании в области поясницы, однако в таком случае этот симптом будет положительным не только при болезнях почек, но и при многих других заболеваниях, например органов брюшной полости. Появление же эритроцитов в моче после поколачивания характерно именно для мочекаменной болезни.
Источники
Смотреть что такое «Симптом Пастернацкого» в других словарях:
Пастернацкого симптом — I Пастернацкого симптом (Ф.И. Пастернацкий, отечественный терапевт, климатолог и бальнеолог, 1845 1902) появление болевых ощущений при легком поколачивании в поясничной области. Определение П. с. является обязательным при общеклиническом… … Медицинская энциклопедия
Пастернацкого симптом — (Ф. И. Пастернацкий, 1845 1902, отеч. терапевт) болезненность в области почек при поколачивании в поясничной области; признак пиелонефрита, почечнокаменной болезни, гидронефроза, паранефрита … Большой медицинский словарь
ЛИХОРАДКА ГЕМОРРАГИЧЕСКАЯ КОНГО-КРЫМСКАЯ — мед. Геморрагическая конго крьмская лихорадка острое инфекционное заболевание, протекающее с высокой лихорадкой, характеризующейся двухволновой температурной кривой, резкой интоксикацией, головной и мышечными болями, кровотечениями,… … Справочник по болезням
По́чки — (renes) парный экскреторный и инкреторный орган, выполняющий посредством функции мочеобразования регуляцию химического гомеостаза организма. АНАТОМО ФИЗИОЛОГИЧЕСКИЙ ОЧЕРК Почки расположены в забрюшинном пространстве (Забрюшинное пространство) на… … Медицинская энциклопедия
ПИЕЛОНЕФРИТ — мед. Пиелонефрит неспецифическое инфекционное заболевание почек, поражающее почечную паренхиму (преимущественно интерстициальную ткань), лоханку и чашечки. Часто бывает двусторонним. Частота Заболеваемость острым пиелонефритом составляет 15,7… … Справочник по болезням
Эхинококкоз — Echinococcosis Жизненный … Википедия
Пастернацкий, Феодор Игнатьевич — Федор Игнатьевич Пастернацкий Род деятельности: врач Дата рождения: 25 (13)&# … Википедия
Гидронефроз — I Гидронефроз (hydronephrosis; греч. hydōr вода + nephros почка + ōsis; синоним: уронефроз, гидронефротическая трансформация) нарастающее расширение почечных чашечек и лоханки с атрофией почечной паренхимы, обусловленное хроническим нарушением… … Медицинская энциклопедия
Двенадцатипе́рстная кишка́ — (duodenum) начальный отдел тонкой кишки, расположенный между желудком и тощей кишкой. Спереди Д. к. прикрывают желудок, правая доля печени и брыжейка поперечной ободочной кишки, сама она охватывает головку поджелудочной железы. У новорожденных Д … Медицинская энциклопедия
Лептоспироз — I Лептоспироз (leptospirosis) инфекционная болезнь, характеризующаяся поражением капилляров, преимущественным вовлечением в патологический процесс почек, печени, мышц сердечно сосудистой и нервной систем. Ранее Л. разделяли на желтушный (болезнь… … Медицинская энциклопедия
Симптом Пастернацкого
Как перевести на английский
Однако все не так просто, как кажется на первый взгляд. Проблемы возникают не только с переводом на английский, но и с исходным русским текстом.
«Симптом Пастернацкого» или «симптом поколачивания»?
Важно помнить, что часто встречающаяся фраза «Симптом Пастернацкого отрицательный с обеих сторон» на самом деле подразумевает вовсе не симптом Пастернацкого, а симптом поколачивания. Несмотря на то, что эти два симптома похожи, между ними есть существенная разница:
При рутинном общем осмотре пациента, не предъявляющего жалоб на нарушения мочеиспускания или боли в поясничной области, проверять настоящий симптом Пастернацкого (с анализом мочи до и после поколачивания) нецелесообразно. Если нет оснований предполагать заболевание почек, при осмотре врач ограничивается симптомом поколачивания. Таким образом, в подавляющем большинстве случаев упоминание в описании общего осмотра пациента «отрицательного симптома Пастернацкого» говорит лишь об отсутствии болезненности при поколачивании поясничной области. Тем не менее, фраза прочно укоренилась в медицинском сленге, и упрямо путешествует из одной истории болезни в другую именно в виде неточного названия «симптом Пастернацкого».
Переводим на английский «симптом поколачивания»
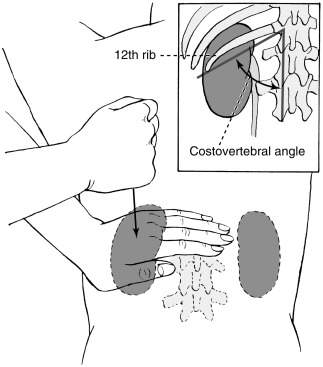
Многочисленные описания техники выполнения данного приема подтверждают, что это именно симптом поколачивания:
Murphy’s percussion test (costovertebral angle tenderness)
Murphy’s percussion test is also known as costovertebral angle tenderness (CVAT) or Murphy’s punch sign and is used to rule out kidney involvement or pseudorenal pain. When performing this percussion test the patient can either be in prone or sitting. The examiner places one hand over the costovertebral angle (CVA) of the patient’s back. Next, the examiner provides a percussive thump with the other hand, allowing the kidney to vibrate. A positive test is noted by either costovertebral tenderness or reproduction of back/flank pain signaling a red flag for renal involvement. If the patient experiences no pain after the thump is performed, then renal involvement is ruled out.
Важно! Не путать с Murphy’s sign. Это совсем другой симптом, он никак не связан с почками и относится к желчному пузырю.
Из приведенных выше вариантов англоязычных названий симптома поколачивания лучше всего остановиться на costovertebral angle tenderness (CVAT). С одной стороны, этот вариант наиболее часто используется. С другой стороны, он предельно ясно описывает симптом и сводит к минимуму вероятность того, что вас неправильно поймут.
Примеры перевода на английский
| Русский | Английский |
|---|---|
| Симптом поколачивания отрицательный. | No costovertebral angle tenderness was revealed. |
| При осмотре живот болезненный при пальпации в правом нижнем квадранте, симптом Щеткина-Блюмберга отрицательный, напряжения мышц брюшной стенки нет, симптом поколачивания отрицательный. | On examination, the patient has tenderness to palpation at the right lower quadrant without rebound or guarding and no CVA tenderness. |
| Симптом поколачивания слабоположительный с обеих сторон. | There is mild bilateral costovertebral angle tenderness. |
| При осмотре выявлена незначительная болезненность при поколачивании поясничной области справа. | Physical examination reveals mild costovertebral angle tenderness to percussion. |
| Положительный симптом поколачивания справа. | Patient is positive for costovertebral angle tenderness on the right side. |
Источники:
Серженко Надежда
Бюро медицинских переводов «Медтран»
Copyright © 2008-2019 Medtran.ru. All rights reserved.
Связаться с нами
Для расчета стоимости и сроков выполнения перевода отправьте запрос по электронной почте или через форму обратной связи.
Научная электронная библиотека
Ганцева Х. Х., Поздеева Э. Д., Ишмухаметова А. Н., Тюрин А. В., Явгильдина А. М., Хусаинова Л. Н.,
2.2.4. Исследование органов брюшной полости
Поскольку доминирующее значение в исследовании органов брюшной полости занимает система пищеварения, описание этого раздела обычно начинают с данных осмотра ротовой полости, а затем переходят к результатам исследования живота.
Язык: величина (обычный, увеличенный), влажность (умеренная, сниженная, повышенная, саливация), выраженность сосочкового слоя (сосочки отчетливые, сглажены, умеренно выраженные), налет (распространенность, выраженность, цвет), наличие трещин, язвочек на языке, «географический язык», отпечатки зубов по краям языка, хантеровский глоссит.
Десны: без особенностей, кровоточат, изъязвлены, гиперемированы.
Зубы: здоровые, поражены кариесом, зубные протезы, цвет поверхности зубов.
Мягкое и твердое небо: окраска (обычная, желтушная; бледное, гиперемированное), геморрагии, налеты.
Миндалины: величина, цвет, разрыхленность, наличие налета, гнойных пробок, состояние лакун, крипт.
Запах изо рта: обычный, уринозный, фруктовый (запах ацетона), гнилостный, зловонный.
С практической целью исследование живота целесообразно проводить в следующей последовательности: осмотр, перкуссия, аускультация, поверхностная (ориентировочная) пальпация, методическая глубокая скользящая пальпация по методу В.П. Образцова – Н.Д. Стражеско. Отдельно проводится исследование живота в горизонтальном и вертикальном положениях пациента.
● форма живота (обычной конфигурации, отвислый, выпячен, втянут, «лягушачий»);
● симметричность (обе половины симметричны, не симметричны, наличие локальных асимметрий, выпячиваний, втяжений);
● пупок (выпячен, втянут, наличие грыжевых выпячиваний);
● участие в акте дыхания (активно, пассивно участвует, не участвует);
● кожные покровы (цвет, пигментации, характер растительности, рубцы, полосы беременности, сыпи, расширения сосудов: флебэктазии, телеангиоэктазии, «голова медузы», «сосудистые звездочки», грыжи, видимая перистальтика);
● изменение формы живота в вертикальном положении.
Описываются результаты перкуссии живота лежа на спине, на боку и в вертикальном положении пациента характер перкуторного звука в различных участках живота (высокий, низкий, притупленный, тимпанический), свойства перкуторного звука в области фланков и его изменения в зависимости от перемены положения тела, особенности перкуторного звука над правой реберной дугой; определение свободной жидкости в брюшной полости методом поколачивания (симптом флюктуации), определение уровня жидкости в брюшной полости в вертикальном положении пациента.
Описываются результаты выслушивания живота: наличие (отсутствие) кишечных шумов, их выраженность, характер, шум трения брюшины.
Поверхностная (ориентировочная) пальпация (paIpatio) живота
Степень напряжения мышц брюшной стенки (отчетливо выражена, снижена, локальная резистентность мышц). Определение признаков раздражения брюшины (симптом Щеткина-Блюмберга) и перкуторной болезненности в эпигастрии (симптом Менделя); определение грыжевых колец (локализация, величина, болезненность), поверхностно расположенных опухолей, болезненных участков. Обнаруженные изменения описываются соотносительно к топографическим областям живота.
Методическая глубокая скользящая пальпация живота по методу В.П. Образцова – Н.Д. Стражеско
Последовательно описываются свойства отрезков толстой кишки (сигмовидной, слепой, восходящий, нисходящий отделы и горизонтальная часть поперечно-ободочной кишки). Следует отметить, что перед определением свойств горизонтального отрезка поперечно-ободочной кишки определяется положение нижней границы желудка (указать результаты определения границы при помощи четырех методов: пальпаторно, по шуму плеска, перкуторно, аускультативно). Затем отмечаются пальпаторные особенности большой кривизны желудка и привратника.
Далее оцениваются пальпаторные особенности нижнего края печени по окологрудинной и срединноключичной линиям справа (выступание из-под реберной дуги (в см), свойства прощупываемого края: мягкий, твердый, острый, закругленный, гладкий, бугристый, чувствительный, болезненный); симптомы Ортнера, Кера и др. Наличие болезненности при надавливании в области желчного пузыря, френикус-симптом, точки иррадиации желчного пузыря, а также данные пальпации (прощупываемость, форма, величина, подвижность, болезненность, консистенция) селезенки.
Написание этого раздела заканчивается изложением результатов исследования почек (в горизонтальном и вертикальном положениях больного) и мочевого пузыря. При прощупываемости почек необходимо отметить форму, болезненность, подвижность, консистенцию пальпируемого края, симптом поколачивания (отрицательный, положительный, одно-, двусторонний); болезненность (имеется, отсутствует) при надавливании в надлобковой области.
При осмотре полости рта: язык обычной величины и формы, розового цвета, суховат, сосочки сглажены, на боковой поверхности языка отмечаются отпечатки зубов. Передняя поверхность языка, преимущественно у корня, покрыта налетом серо-желтого цвета. Зубы целы, некоторые из них поражены кариесом. Десны разрыхлены, легко кровоточат при надавливании на них пальцем через внешнюю сторону щеки; на внутренней поверхности десны в области правого клыка определяется эрозия размером 0,2×0,3 см. Мягкое и твердое небо розового цвета, без видимых налетов, пятен или изъявлений. Миндалины гипертрофированы, разрыхлены, гнойные пробки не определяются.
Живот обычной формы и конфигурации, существенно не изменяющийся при переходе из горизонтального в вертикальное положение. Обе половины живота симметричны, активно участвуют в акте дыхания, локальных выпячиваний, втяжений в области передней брюшной стенки не обнаружено. Пупок умеренно втянут. Расширения подкожных вен и капилляров не отмечено. Визуально перистальтические волны не определяются. Кожа живота бледнорозового цвета, в эпигастральной области определяется гиперпигментированные пятна по типу мраморной пигментации (следы от частого применения грелок); растительность по женскому типу. В правой подвздошной области определяется рубец размерами 0,5×8 см (след от перенесенной операции – аппендэктомии). Грыжевые выпячивания не определяются.
При поверхностной (ориентировочной) пальпации живот мягкий, безболезненный; опухолевидных образований не обнаружено, резистентность мышц передней брюшной стенки выражена умеренно. Симптомы Щеткина-Блюмберга и Менделя отрицательны.
При методической глубокой скользящей метод пальпации по методу В.П. Образцова – Н.Д. Стражеско обнаружено: сигмовидная кишка прощупывается в левой повздошной области в виде гладкого, эластичного, на протяжении 12 см, умеренно болезненного, не урчащего цилиндра шириной 2–3 см, слегка смещаемого (на 2–3 см) в обе стороны; слепая кишка пальпируется в виде гладкого, умеренно упругого и подвижного (на 2–3 см), чувствительного и слегка урчащего цилиндра шириной 3–4 см; конечный отрезок подвздошной кишки пальпируется в виде безболезненного цилиндра толщиной около 1 см, гладкого и умеренно урчащего; червеобразный отросток пальпировать не удалось; восходящий и нисходящий отделы толстой кишки пальпируются в виде гладких, безболезненных, не урчащих, умеренно подвижных цилиндров шириной 2–3 см; нижняя граница желудка определена методами пальпации, перкуссии и аускультоперкуссии и / или аускультоаффрикции, расположена на 2 см выше пупка. Поперечно-ободочная кишка пальпируется в виде умеренно болезненного, слегка урчащего цилиндра шириной 3–4 см. Привратник пальпируется в виде гладкого тяжа меняющейся упругости. Шум плеска (симптом Василенко) обнаружить не удалось.
При пальпации нижний край печени острый, гладкий, с ровными контурами, умеренно болезненный, на 1 см выступает из-под нижнего края правой реберной дуги по срединноключичной линии. Положительный симптом Ортнера. Определяется болезненность при пальпации в области анатомического расположения желчного пузыря. Обнаружен правосторонний френикус-симптом.
Перкуторно поперечник селезенки определяется между 9 и 11 ребрами по левой передней подмышечной линии. Пальпаторно нижний край селезенки определить не удалось.
Почки при исследовании в горизонтальном и вертикальном положениях пальпировать не удалось. Симптом Пастернацкого – отрицательный с обеих сторон. При надавливании в надлобковой области болезненность не определяется. Мочеточниковые точки не реагируют.
При перкуссии живота в гипогастральной области и в области флангов отмечается высокий тимпанит, в эпигастральной области – тимпанический характер перкуторного тона с более ясным оттенком. Над правой реберной дугой сохранен тупой звук. При изменении положения тела характер перкуторного тона существенно меняется. Свободная жидкость в брюшной полости методом флуктуации не определяется.
При аускультации живота над областью кишечника отчетливо выслушиваются кишечные шумы. Шум трения брюшины не обнаружен. Шумы над аортой на уровне пупка не выслушиваются.
Пастернацкого симптом
Смотреть что такое «Пастернацкого симптом» в других словарях:
Пастернацкого симптом — (Ф. И. Пастернацкий, 1845 1902, отеч. терапевт) болезненность в области почек при поколачивании в поясничной области; признак пиелонефрита, почечнокаменной болезни, гидронефроза, паранефрита … Большой медицинский словарь
Симптом Пастернацкого — (по имени российского терапевта Ф. И. Пастернацкого, 1845–1902) – признак заболевания почек (в частности, почечной колики): болезненность в области почек при поколачивании в поясничной области с последующим кратковременным появлением или… … Википедия
Обследование больного — I Обследование больного Обследование больного комплекс исследований, направленных на выявление индивидуальных особенностей больного, установление диагноза болезни, обоснование рационального лечения, определение прогноза. Объем исследований при О … Медицинская энциклопедия
Колика — I Колика (colica; греч. kōlikē [nosos] кишечная болезнь) внезапный приступ резких схваткообразных болей в животе. Различают желчную, панкреатическую, почечную и кишечную К: Некоторые авторы выделяют также аппендикулярную колику, которая чаще… … Медицинская энциклопедия
Пиелонефрит — I Пиелонефрит (pyelonephritis; греч. pyelos лоханка + нефрит (Нефриты)) неспецифическое инфекционно воспалительное заболевание почек с преимущественным поражением интерстициальной ткани, лоханки и чашечек. Различают острый и хронический,… … Медицинская энциклопедия
ПАРАНЕФРИТ — ПАРАНЕФРИТ, paranephritis (от греч. para около и nephron почка), воспаление околопочечной клетчатки (жировой капсулы paranephron); впервые описан в 1839 г. (Ray ег). В 1896 г. Кюстер (Kuster) на основании собранного им большого казуистического… … Большая медицинская энциклопедия
Аппендицит — I Аппендицит (appendicitis; лат. appendix, appendicis придаток + itis) воспаление червеобразного отростка слепой кишки; одно из самых частых хирургических заболеваний органов брюшной полости. Этиология и патогенез. В патологическом процессе, как… … Медицинская энциклопедия
ЛИХОРАДКА ГЕМОРРАГИЧЕСКАЯ КОНГО-КРЫМСКАЯ — мед. Геморрагическая конго крьмская лихорадка острое инфекционное заболевание, протекающее с высокой лихорадкой, характеризующейся двухволновой температурной кривой, резкой интоксикацией, головной и мышечными болями, кровотечениями,… … Справочник по болезням
По́чки — (renes) парный экскреторный и инкреторный орган, выполняющий посредством функции мочеобразования регуляцию химического гомеостаза организма. АНАТОМО ФИЗИОЛОГИЧЕСКИЙ ОЧЕРК Почки расположены в забрюшинном пространстве (Забрюшинное пространство) на… … Медицинская энциклопедия
ПИЕЛОНЕФРИТ — мед. Пиелонефрит неспецифическое инфекционное заболевание почек, поражающее почечную паренхиму (преимущественно интерстициальную ткань), лоханку и чашечки. Часто бывает двусторонним. Частота Заболеваемость острым пиелонефритом составляет 15,7… … Справочник по болезням
Ревматическая полимиалгия: сложности диагностики
Ревматическая полимиалгия (РП) — системное воспалительное заболевание неясной этиологии, встречающееся у людей пожилого возраста, характеризующееся болями и скованностью мышц плечевого и/или тазового пояса, часто сочетающееся с височным артериитом
Ревматическая полимиалгия (РП) — системное воспалительное заболевание неясной этиологии, встречающееся у людей пожилого возраста, характеризующееся болями и скованностью мышц плечевого и/или тазового пояса, часто сочетающееся с височным артериитом. Проведенные исследования показали, что в 16–21% случаев у пациентов с РП развивается гигантоклеточный артериит и у 40–60% пациентов с височным артериитом развивается РП [1]. Начинается РП исключительно в пожилом возрасте (крайне редко болезнь поражает более молодых лиц — 45–49 лет). За последние годы, по мере роста осведомленности врачей, число диагностированных случаев постоянно увеличивается [2].
Несмотря на то, что изучением РП занимаются более 50 лет, этиология заболевания остается неизвестной. Доказана наследственная предрасположенность к этому заболеванию [3]. Предполагается роль вирусной или бактериальной инфекции. В круг возбудителей, которые могут вызывать данное заболевание, в настоящее время включают parvovirus, аденовирус, вирус гриппа, а также Chlamydia pneumoniae, стимулирующие иммунную систему у генетически предрасположенных индивидуумов [3]. Возможна роль стрессовых ситуаций и переохлаждения в развитии РП.
Несмотря на название, РП — это системное заболевание суставов, без каких-либо признаков поражения мышечной ткани. Многочисленные исследования биоптатов болезненных мышц не выявили морфологических изменений.
Заболевание, как правило, начинается остро, среди полного здоровья. Больной ложится спать, а утром не может встать с постели из-за выраженной боли и скованности. Нередко начало заболевания связывают с перенесенной ОРВИ. Иногда развернутой клинической картине предшествует бессимптомное повышение СОЭ или длительный лихорадочный синдром, что заставляет включать РП в круг диагностического поиска при «лихорадке неясного генеза» у пожилых [1].
Наиболее характерным проявлением РП является синдром поражения опорно-двигательного аппарата: боль и скованность в проксимальных отделах конечностей. В 100% случаев поражения симметричны. Постоянные боли режущего, тянущего, рвущего характера резко усиливаются при движении. Характерна утренняя скованность. Кроме того, ощущение скованности появляется после любого периода неподвижности. Интенсивность болей четко связана с активностью болезни. В покое боли обычно стихают, хотя в 25–30% случаев сохраняются. Часто беспокоят ночные боли, которые усиливаются под влиянием тяжести тела, сдавления; сон из-за этого становится прерывистым, отдых нарушается [2]. Симптоматика болезни постепенно нарастает и через 2–6 недель достигает пика, при этом объективные изменения невелики. При пальпации мышц болезненность небольшая или отсутствует вообще. Нет ни атрофий, ни инфильтраций в мышцах плечевого и тазового пояса, мышечная сила сохранена.
Артриты при РП обычно появляются через несколько месяцев после возникновения мышечных болей. Как правило, это ремиттирующий серонегативный симметричный синовит с небольшим отеком — признак обострения РП.
Можно отметить следующие особенности суставного синдрома: небольшое число пораженных суставов у одного больного; слабая выраженность признаков локального воспаления; быстрое стихание артрита на фоне лечения преднизолоном; отсутствие рентгенологических изменений со стороны суставов [4].
Из общих симптомов встречаются похудание, анорексия, общая слабость. Лихорадка у разных больных бывает фебрильной, субфебрильной; редко РП может протекать без лихорадки. У некоторых больных длительная лихорадка (недели и даже месяцы) может быть основным или единственным проявлением заболевания, особенно когда оно начинается с височного артериита. У таких больных может возникать депрессия, особенно если больной не находит понимания со стороны врача, а назначенная терапия не приносит облегчения. Больным в течение нескольких недель, а нередко и лет ставятся ошибочные диагнозы, поскольку основным проявлением болезни является такой неспецифический синдром, как боль.
Клинические признаки РП (болевой синдром) очень важны для диагностики, однако ориентироваться только на клинические проявления нельзя: возможны грубые диагностические ошибки! Наиболее характерный признак заболевания — резкое и стойкое ускорение СОЭ: 50–70 мм/час и выше. Определяются и другие лабораторные признаки воспаления: отмечается рост С-реактивного белка (СРБ), фибриногена, повышаются белки острой фазы (альфа2? и гамма-глобулины). СРБ является более чувствительным показателем активности заболевания, чем СОЭ. Маркером активности заболевания может служить повышение уровня интерлейкина-6 [3].
При РП характерным признаком является нормохромная анемия как проявление анемии хронических заболеваний.
Современные диагностические критерии РП выглядят следующим образом и представлены в виде аббревиатуры SECRET [5]:
S — Stiffness and pain — скованность и боли;
E — Elderly individuals — пожилой возраст больных;
C — Constitutional symptoms — общие конституциональные симптомы;
R — Arthritis (rheumatism) — артрит;
E — Elevated erythrocyte sedimentation rate (ESR) — повышенная COЭ;
T — Temporal arteritis — височный артериит.
Вместе с тем следует запомнить, что прежде чем поставить диагноз РП, необходимо исключить ряд заболеваний, протекающих со сходной симптоматикой, таких как паранеопластический синдром, миеломная болезнь, ревматоидный артрит, дерматомиозит/полимиозит, плечелопаточный периартрит, тендиниты мышц плеча, субакромиальный бурсит, хронические бактериальные и вирусные инфекции, ряд эндокринопатий.
Иллюстрацией вышеизложенного может служить следующее клиническое наблюдение.
Больной 73 лет, поступил в Клинику факультетской терапии Первого МГМУ им. И. М. Сеченова 31.08.10 г.
При поступлении предъявлял жалобы на повышение температуры до субфебрильных цифр, выраженную слабость, снижение веса на 10 кг за 2 недели, неинтенсивную боль в мышцах бедер при движении (только при переходе из положения сидя в положение стоя), снижение настроения.
В семейном анамнезе примечателен тот факт, что отец больного в возрасте старше 90 лет страдал ревматической полимиалгией, в связи с этим недлительно принимал преднизолон с выраженным эффектом.
По профессии больной металлург, профессиональных вредностей не имеет. В настоящее время работает. Среди вредных привычек — курение в течение 20 лет до одной пачки сигарет в день, а также ежедневное употребление алкоголя по 50 мл в день.
Из анамнеза заболевания известно, что в 2002 г. в возрасте 65 лет без видимой причины повысилась температура тела до фебрильных цифр, что сопровождалось рвотой и диарей. В анализах крови отмечалось ускорение СОЭ до 60 мм/час. В течение последующих трех недель состояние постепенно улучшалось, вышеуказанные жалобы прошли самостоятельно, уровень СОЭ снизился до 20 мм/час. При эзофагогастродуоденоскопии (ЭГДС) был выявлен эрозивный гастрит, а также полип антрального отдела желудка. С 2002 до 2006 г. чувствовал себя хорошо. В 2006 г. на фоне хорошего самочувствия вновь отметил повышение температуры до фебрильных цифр, изменение цвета мочи. В анализах мочи выявлялась лейкоцитурия, в анализах крови отмечено повышение уровня креатинина, ускорение СОЭ. Состояние было расценено как пиелонефрит, пациент наблюдался нефрологами, проводилась антибактериальная терапия с хорошим эффектом в виде регресса вышеуказанных жалоб и нормализации лабораторных показателей. В дальнейшем чувствовал себя хорошо.
В течение последних месяцев, предшествующих госпитализации, отметил появление и нарастание общей слабости, а также снижение настроения, что не мешало работать. 15 августа 2010 г. без видимой причины появился озноб, отметил повышение температуры до 38 °С. На протяжении последующей недели сохранялись вечерние подъемы температуры, снижавшейся после приема парацетамола. С 22 августа в течение трех дней принимал Сумамед по 500 мг в сутки, что привело к некоторому снижению температуры. Все это время сохранялась выраженная слабость, отметил снижение веса. Тогда же появились боли в мышцах бедер при движении (только в момент перехода из положения сидя в положение стоя), не требующие приема анальгетиков и НПВС. В анализах крови отмечались ускорение СОЭ до 90 мм/час, умеренный лейкоцитоз, небольшая анемия. 31 августа госпитализирован в клинику для уточнения диагноза и лечения.
В данных лабораторных методов исследования обращали на себя внимание умеренный лейкоцитоз (до 12 × 109/л) со сдвигом лейкоцитарной формулы до юных форм (юные 1%, миелоциты 1%), ускорение СОЭ до 44 мм/час, небольшая нормохромная анемия (гемоглобин 121,4 г/л, эритроциты 3,7 × 1012/л), некоторое снижение уровня сывороточного железа (24 мкг/дл). При электрофорезе белков сыворотки крови — диспротеинемия (повышение уровня гамма-глобулинов до 28 отн.%). Отмечено десятикратное повышение уровня СРБ (11,5 мг/дл). Остальные лабораторные показатели были в пределах нормальных значений.
Рентгенография органов грудной клетки, ультразвуковое исследование органов брюшной полости, эхокардиогарфия не выявили каких-либо изменений, которые могли бы объяснить природу данного симптомокомплекса.
Таким образом, перед нами был пациент старше 70 лет, лихорадящий, с выраженными астеническими жалобами, миалгиями, в анализах крови которого выявлялась ускоренная СОЭ, повышение острофазовых показателей (лейкоцитоз со сдвигом влево до миелоцитов), анемия. Все эти конституциональные проявления, а также результаты лабораторных исследований, данные семейного анамнеза, острое начало заболевания в конкретный день и час у соматически здорового человека, в первую очередь, заставляли нас думать о РП.
Вместе с тем те же самые данные и лабораторные изменения (возраст, снижение массы тела, лихорадка, анемия, ускорение СОЭ) заставляли нас думать и о других причинах возможных состояний и не позволяли с первых дней пребывания в клинике начать лечение по предположительному диагнозу РП.
Согласно данным литературных источников при подозрении на РП дифференциальный диагноз следует проводить со следующими состояниями: амилоидоз АА; фибромиалгия; артерииты; гипотиреоз; гемобластоз; паранеопластический синдром; полимиозит; ревматоидный артрит (РА); инфекции острые и хронические; эндокардит. В круг диагностического поиска предполагалось включить обострение остеоартроза, депрессию.
Отсутствие суставного синдрома позволяло исключить из дифференциально диагностического ряда у этого больного остеоартроз, а также отрицательный результат на РФ не подтверждал наличия РА. Не нашел свое подтверждение и гипотиреоз в связи с нормальным уровнем тиреотропного гормона (ТТГ) (2,93 мкМЕ/л).
Маловероятным также представлялись такие состояния, как полимиозит ввиду отсутствия мышечной слабости, поражений кожи и нормального уровня креатинфосфокиназы (КФК) (80 Ед/л).
Что касается вторичного амилоидоза, мы его не рассматривали по причине отсутствия болезни, которая могла бы привести к его формированию.
В то же время этот клинический случай имел ряд особенностей. Так, у нашего пациента минимально выраженные миалгии, доминирование конституциональных проявлений (лихорадка, астения, снижение массы тела, депрессия), а также гематологические изменения в виде лейкоцитоза со сдвигом лейкоцитарной формулы до юных форм и миелоцитов.
В круг диагностического поиска включались следующие состояния, которые требовалось исключить: генерализованная и очаговая инфекция, паранеопластический синдром, гемобластоз. Обсуждалась возможность развития системных васкулитов.
С целью исключения очаговой и генерализованной инфекции, выявления инфекционного заболевания бактериальной или вирусной этиологии выполнялись следующие исследования и проводились консультации различных специалистов. Результаты выглядели следующим образом:
Больной был консультирован инфекционистом. Из всего спектра, предложенного для исследования инфекций (исследование крови на малярию, реакция непрямой гемагглютинации (РНГА) с иерсиниозным ангигеном, EBV, CMV, токсоплазмоз), были выявлены anti CMV Ig G (127,970) в значимом титре, однако при исследовании методом полимеразной цепной реакции (ПЦР) цитомегаловирус не обнаружен.
Учитывая характер лихорадки, ознобы, отдельно обсуждалась возможность развития малярии, однако при исследовании толстой капли возбудитель малярии не обнаружен.
Больной был консультирован фтизиатром, по мнению которого данных за специфическое поражение не выявлено.
Не было также получено подтверждение, на основании лабораторных тестов, системного васкулита: cANCA (антитела к протеиназе) 1,31 ед/мл, pANCA (антитела к миелопероксидазе) 5,53 ед/мл.
Следующим направлением в обследовании пациента было проведение онкопоиска. Мы располагали данными КТ органов грудной клетки и брюшной полости, не выявившими признаков объемных образований. При ЭГДС обнаружено полиповидное образование антрального отдела желудка (описание его соответствует выявленному ранее в 2002 г.). При цитологическом исследовании — клетки железистого эпителия с признаками атипии. Результаты биопсии не подтвердили наличие атипии: гистологически ткань представлена гиперплазированным покровным эпителием, в одном участке небольшой группой желез, напоминающих тубулярную аденому.
При колоноскопии не выявили органической патологии на всем протяжении толстой кишки.
По данным УЗИ предстательной железы, уровню простатспецифического антигена (ПСА) (общий 4,05 нг/мл), результатам консультации уролога — состояние было расценено как гиперплазия простаты I ст. При УЗИ щитовидной железы не выявлено эхопризнаков патологических включений.
Остеосцинтиграфия, проведенная в связи с выявленным образованием желудка, не выявила признаков очагового поражения костей. Все эти данные с большой достоверностью позволяли исключить неопластический процесс.
Таким образом, по результатам всех проведенных исследований, не выявив генерализованной инфекции и явного очага инфекции, отвергнув опухолевый процесс, мы не могли дать объяснение стойко сохраняющемуся на протяжении всего наблюдения за больным лейкоцитозу (12 × 10 9 /л).
Это послужило поводом для проведения консультации гематолога. Было обращено внимание на сохраняющиеся лабораторные изменения, умеренную лимфоаденопатию, высказано предположение о возможном, хотя и маловероятном, дебюте миелопролиферативного заболевания. В связи с этим больному проведен еще ряд дополнительных лабораторных и инструментальных методов исследования. При ультразвуковом осмотре лимфатических узлов аксиллярных областей слева выявлен одиночный неизмененный лимфоузел размерами до 9 × 5 мм, справа единичные лимфатические узлы размерами до 12 мм (малый размер лимфатического узла не позволил провести его биопсию). При исследовании пунктата костного мозга: аспират клеточный, созревание нейтрофилов ускорено, эритропоэз нормобластический.
Белок крови Bcr-Abl в форме р190, ассоциированный с филадельфийской хромосомой, не обнаружен, и, несмотря на отрицательный результат, больному проведена трепанобиопсия. В клеточном составе трепанобиоптата определяются элементы трех линий гемопоэза. Соотношение клеток эритро- и гранулоцитопоэза примерно соответствует норме. Гранулоцитопоэз представлен клетками преимущественно зрелых и вызревающих генераций. Выявляются единичные моноцитоидного вида клетки. Число мегакариоцитов соответствует норме. Выявляются также сидерофаги, небольшие отложения внеклеточного гемосидерина, отдельные мелкие лимфоидные клетки. Заключение: изменения в биоптате наиболее соответствуют наблюдаемым при вторичных нарушениях гемопоэза.
Резюмируя представленные данные, можно заключить, что все клеточные ростки сохранены, нет их пролиферативной активности. Это позволяло исключить на данном этапе развития гематологическое заболевание.
Все время пребывания в клинике сохранялась лихорадка, были выражены острофазовые показатели, нарастала слабость, депрессия. Появилась мышечная скованность после продолжительного отсутствия активности.
Таким образом, исключив все вышеуказанные состояния, мы вновь вернулись к диагнозу РП, диагностические критерии которой включают: возраст старше 50 лет; двусторонние мышечные боли и скованность длительностью более 1 мес с вовлечением двух областей; СОЭ более 40 мм/час; быстрый регресс симптомов на фоне приема глюкокортикостероидов (ГКС), системные проявления: лихорадка, астения, трудности при выполнении повседневной активности. Мышечные проявления: утренняя скованность более одного часа, мышечная скованность после продолжительного отсутствия активности, туннельные синдромы.
У нашего пациента имеют место четыре основных критерия заболевания, а также выраженные конституциональные симптомы (слабость, депрессия).
В то же время данный случай не является типичным, так как в клинической картине доминировали общие симптомы и лихорадка, миалгии были минимальны, отсутствовал суставной синдром, утренняя скованность. Кроме того, с общепринятым представлением о РП не согласовывались гематологические изменения (лейкоцитоз, сдвиг формулы до юных форм, анемия).
После постановки диагноза РП была начата терапия системными ГКС, как и рекомендовано при лечении таких больных. Назначен метилпреднизолон (Метипред) в дозе 20 мг (5 таблеток) в сутки, что привело к достаточно быстрому регрессу симптомов. На следующий день приема Метипреда нормализовалась температура, исчезли мышечные боли, уменьшилась общая слабость, повысилось настроение. Это послужило очередным доказательством правильности диагноза РП. Больной выписан из клиники в удовлетворительном состоянии с рекомендацией продолжать прием Метипреда в дозе 20 мг/сутки.
В дальнейшем быстро произошла динамика ряда лабораторных показателей (снизилась СОЭ, СРБ, повысились гемоглобин, эритроциты). В конце декабря 2010 г. (через 3 месяца от начала терапии Метипредом) самочувствие больного оставалось хорошим, сохранялась трудоспособность. В анализе крови СОЭ 4 мм/ч, лейкоциты 8 × 10 9 /л без сдвига влево, эритроциты 4,54 × 10 12 /л, гемоглобин 148 г/л, альфа2-глобулины 7 отн.%. Доза Метипреда уменьшена на 1 таблетку, и больной продолжает принимать его в дозе 16 мг/сутки (4 таблетки).
Как следует из клинических рекомендаций [6] лечение РП осуществляется системными ГКС (преднизолоном). Назначение преднизолона обязательно и должно осуществляться сразу при постановке диагноза, что снизит риск присоединения височного артериита. Стандартная доза преднизолона не менее 15 мг/сутки (3 таблетки), причем она должна распределяться равномерно по 5 мг 3 раза в день. При наличии височного артериита требуются значительно большие дозы кортикостероидов. Больные «оживают» уже на следующий день после приема небольших доз преднизолона, а через 2–4 недели наступает клинико-лабораторная ремиссия заболевания. Достижение ремиссии — это первый этап лечения.
Второй этап лечения — постепенное снижение дозы преднизолона — производится очень медленно (!), на 1/4 таблетки с интервалом приблизительно в 14 дней под контролем СОЭ. Малейшие признаки обострения РП заставляют вернуться к предыдущей дозе гормона, то есть темп снижения дозы должен быть индивидуальным (подбор поддерживающей терапии РП кортикостероидами называют искусством). Отмена ГКС возможна в среднем через год, редко — через 6 месяцев, если не возникали обострения. Оптимальная поддерживающая доза 5 мг/сутки.
К настоящему времени накоплен опыт комбинированного применения преднизолона и метотрексата: меньшими дозами обоих препаратов удается добиться стойкой ремиссии и избежать осложнений, присущих ГКС и цитостатикам. Исследования показали, что комбинированное применение преднизолона и этанерцепта является эффективным и безопасным и позволяет уменьшить дозу преднизолона. Комбинированная терапия часто бывает необходимой при сочетании РП и височного артериита.
При классическом течении заболевания ГКС удается подавить воспалительный процесс и через 6–12 месяцев, иногда позднее, добиться полного выздоровления. Известны и спонтанные ремиссии и даже выздоровления от этого заболевания. Описано волнообразное течение РП в тех случаях, когда преднизолон отменяется раньше, чем положено (в ситуациях, когда только боли в мышцах прекратились), или при форсированном уменьшении дозы препарата. При РП, протекающей без височного васкулита, прогноз для жизни благоприятный; при наличии височного васкулита прогноз всегда сомнительный.
Литература
Первый МГМУ им. И. М. Сеченова, Москва
