что такое родовое отделение
Что брать с собой в роддом? Рекомендует акушер-гинеколог
Роды далеко не всегда начинаются в запланированное время, поэтому важно подготовиться заранее. В рамках презентации новой карточки Банка Дабрабыт с особой программой лояльности для родителей «Матуля» руководитель проекта Mама PRO и акушер-гинеколог Диана Мардас провела специальный семинар для будущих мам, где рассказала, как правильно собирать сумки в роддом.
— Во-первых, давайте разберемся, когда ехать в роддом? Когда схватки повторяются каждые 6-8 минут. Во-вторых, знайте, что вы имеете право заехать прямо на территорию любого роддома, почти ко входу в Приемное отделение, если схватки уже начались и вам необходимо как можно быстрее попасть к врачам. В-третьих, не забывайте, что у женщины в родах право первоочередного приема, поэтому ждать не нужно. А теперь давайте подробно разберем, какие вещи вам понадобятся, а какие — нет.
Приемное отделение
1. Документы (паспорт, обменная карта и договор с роддомом на роды (если вы выбираете роддом).
2. Пакеты с вещами. Важно знать, что они должны быть не тканевыми, а полиэтиленовыми. Так как пакеты могут (если это понадобится) подвергаться обработке. Таковы требования. Рюкзаки, дорожные сумки и чемоданы не подходят.
Не стоит брать с собой огромное количество вещей. Помните, что в роддом вы едете на 3, максимум 5 дней. Если вдруг что-то будет необходимо, пусть лучше супруг или родственники принесут это позже.
3. Полотенце, жидкое мыло (pH 5,5 и ниже с максимально натуральным составом, чтобы можно было его использовать для интимной гигиены), туалетная бумага.
4. Прорезиненные тапочки, халат х/б (так как придется снять всю одежду).
5. Пустые пакеты. Самый часто забываемый пункт. Возьмите их с собой хотя бы штук 5, так как будете снимать обувь, одежду, придется откладывать ненужные вещи и, возможно, что-то перекладывать.
Предродовая палата
1. Вода. Пить в родах нежелательно. Это правило существует по двум причинам:
Тем не менее, никто не запретит вам прополоскать рот, обтереть водой лицо или даже сделать пару маленьких глоточков. Не стоит брать очень много жидкости с собой, но маленькая бутылочка вам все же пригодится.
2. Еда. Как правило, тоже не самый одобряемый врачами пункт, но все же, если роды сильно затянулись, голодать крайне нежелательно.
Возьмите с собой очень легкий перекус, к примеру, сухофрукты (в некоторых азиатских странах женщине при поступлении в роддом выдают финики) или горький шоколад, и, в принципе, что-то, чем хотя бы на время реально заморить червячка.
Можно взять и еду, которая вам пригодится после родов. Тут уже на ваше индивидуальное усмотрение и на ваш выбор. Дело в том, что в роддоме кормят только во время завтрака, обеда и ужина (хотя в некоторых роддомах для прибывших рожениц порцию оставляют). Если же вы не попали в это время, придется долго ждать.
3. Гигиеническая помада, термальная вода (или обычный пульверизатор с водой) — в родах может появиться ощущение сухости, ведь в организме происходит большая потеря не только энергии, но и жидкости.
4. Телефон + подзарядка.
5. Влажные салфетки (если есть признаки геморроя, еще и влажные интимные салфетки).
6. Туалетная бумага.
8. Два подгузника и шапочка (в некоторых роддомах необязательна) для ребенка.
9. Компрессионные чулки. Особенно, если имеется хроническая венозная недостаточность или другие проблемы с венами.
10. Емкость с теплым питьем (она пригодится уже после родов, но ее можно оставить здесь). Это может быть, к примеру, чай с сахаром или компот.
Родзал
Тут все очень коротко:
После рождения малыша, но еще в родовом отделении:
4. Емкость с теплым питьем.
Послеродовое отделение. Для мамы
1. Тапочки. Лучше две пары, так как одни понадобятся для похода в душ, а другие — для перемещения по палате.
3. Сорочки с глубоким вырезом.
5. Полотенца (большое — для тела и маленькое — для лица).
6. Послеродовые трусики. Важно, чтобы они были в сеточку (чтобы кожа дышала) и чтобы шов не располагался по центру (иначе в случае кесарева сечения впоследствии будет неудобно).
7. Гигиенические прокладки (с мягким покрытием без сеточки).
8. Прокладки для груди.
11. Туалетная бумага.
15. Ложка, вилка, кружка.
Послеродовое отделение. Для малыша
1. Подгузники (примерно 8-10 на сутки).
2. Одежда. Желательно, чтобы это были комплекты на каждый из дней (боди, носочки, шапочка (по желанию) — важно, чтобы в ней ребенку не было жарко.
3. Гигиенические средства.
4. Одноразовые пеленки.
Что не нужно брать в роддом
1. Четыре фланелевые и четыре ситцевые пеленки. Иногда в списке роддома они есть, но это лишь значит, что список необновленный.
4. Книги о материнстве.
5. Косметика в упаковке с большим объемом.
6. Большое количество детской косметики.
7. Ценные вещи и лишние документы.
8. Спортивный костюм.
9. Генератор белого шума, увлажнитель воздуха, датчик дыхания ребенка и прочие новомодные разработки для малышей. В роддоме они точно будут лишними.
10. Вещи на выписку. Лучше, чтобы эти вещи потом вам привезли.
В любом случае, помните, что роддома находятся в черте города. Даже если вы что-то забыли, родственники смогут привезти нужную вещь. А вот что вам действительно понадобится, так это позитивный настрой и уверенность в том, что все пройдет хорошо. Откиньте лишние страхи, позаботьтесь о своем психологическом состоянии. Помните, что сегодня можно взять с собой в роддом мужа или близких, которые окажут необходимую поддержку. Желаю вам легких родов и здоровья вашему малышу или малышам.
Родильный дом
Полезное
Смотреть что такое «Родильный дом» в других словарях:
РОДИЛЬНЫЙ ДОМ — РОДИЛЬНЫЙ ДОМ, родильный приют, акушерское отделение больницы представляют собой разновидности учреждений, предназначенных для оказания акушерской помощи (стационарное родовспоможение). Стационарное родовспоможение стало развиваться по мере… … Большая медицинская энциклопедия
Родильный дом №4 — Родильный дом №4 … Википедия
родильный дом — родовспомогательное заведение, родовспомогательное учреждение, родильный приют, родильный пункт, роддом, родилка Словарь русских синонимов. родильный дом роддом; родовспомогательное учреждение (офиц.); родилка (разг.) / в дореволюционной России:… … Словарь синонимов
РОДИЛЬНЫЙ ДОМ — медицинское учреждение, оказывающее помощь беременным, роженицам и родильницам. Обычно при родильном доме имеются женские консультации, в крупных родильных домах гинекологические отделения … Большой Энциклопедический словарь
родильный дом — медицинское учреждение, оказывающее помощь беременным, роженицам и родильницам. Обычно при родильных домах имеются женские консультации, в крупных родильных домах гинекологические отделения. * * * РОДИЛЬНЫЙ ДОМ РОДИЛЬНЫЙ ДОМ, медицинское… … Энциклопедический словарь
Родильный дом — Самый первый роддом в Северодвинске, ныне Северодвинский городской краеведческий музей Родильные дома обеспечивают квалифицированную медицинскую помощь женщинам во время … Википедия
родильный дом — лечебно профилактическое учреждение, предназначенное для оказания медицинской помощи женщинам и их лечения во время беременности, родов и в послеродовом периоде; в состав Р. д. входят стационар и женская консультация … Большой медицинский словарь
Родильный дом — в СССР, лечебно профилактическое учреждение, обеспечивающее квалифицированную медицинскую помощь женщинам во время беременности (См. Беременность), родов (См. Роды), послеродового периода (См. Послеродовой период) и при гинекологических… … Большая советская энциклопедия
родильный дом — лечебно профилактическое учреждение, оказывающее медицинскую помощь беременным, роженицам и родильницам. (Источник: Словарь сексуальных терминов) … Сексологическая энциклопедия
Родильный дом — Жарг. шк. Шутл. Класс, учебный кабинет. (Запись 2003 г.) … Большой словарь русских поговорок
Лекция №3 Собираемся на роды или как собрать «тревожный чемоданчик»
Всем известно, что к родам необходимо подготовиться заранее.
Сумка с необходимым содержимым должна быть собрана еще при сроке порядка 36 недель беременности на случай непредвиденных обстоятельств, в том числе преждевременных родов, частота которых достигает 10%.
В итоге, если вещи впопыхах приобретаются уже после рождения ма-лыша, молодая мама испытывает большие неудобства, не имея под рукой таких нужных гигиенических принадлежностей.
Весь список вещей условно делим на три категории:
Список основных вещей
К выписке (остается дома до выписки):
Искренне надеемся, что эта статья поможет вам сориентироваться в вопросе что взять в роддом и, конечно, желаем вам благополучных и счастливых родов.
ДЛЯ НОВОРОЖДЕННОГО РЕБЕНКА:
НАИБОЛЕЕ РАСПРОСТРАНЕННЫЕ ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ В ОТДЕЛЕНИЕ ПАТОЛОГИИ БЕРЕМЕННОСТИ
Для поступления на дородовое отделение необходимо иметь веские основания в виде тяжелых осложнений беременности, требующих стацио-нарного лечения.
ДОКУМЕНТЫ, НЕОБХОДИМЫЕ ДЛЯ ПОСТУПЛЕНИЯ В РОДДОМ.
В обменной карте беременной должны быть вписаны следующие данные:
Иногородним гражданам необходимо принести, если имеется, временную регистрацию.
Иностранным гражданам необходимо иметь (с копиями):
ВНИМАНИЕ! При выписке из роддома на руки родильнице выдается медицинское свидетельство о рождении ребенка, а также выписные эпикризы детского и послеродового отделений. Обменная карта беременной остается в архиве родильного дома. При желании сохранить эти данные для домашнего использования, просим заблаговременно снять ксерокопию карты.
ПРИ ВОЗНИКНОВЕНИИ СЛОЖНОСТЕЙ ПОСЛЕРОДОВОГО ПЕРИОДА
в течение 1 месяца после родов пациентки родильного дома могут обратиться в акушерское отделение за консультацией, позвонив по телефону: 7 86 22 (круглосуточно).
Памятка для пациенток, которым предстоит кесарево сечение
.
Если в женской консультации вам выдали направление в роддом на консультацию по поводу вероятного кесарева сечения, вам необходимо явиться в рабочие дни с 10 до 15 часов в приемный покой с:
После подтверждения необходимости операции (помните, что для принятия решения врач может отправить вас на дополнительные консультации специалистов), для вас определят дату операции. В большинстве случаев плановая операция кесарева сечения производится не ранее полных 39 недель для снижения рисков рождения незрелого ребенка. Если у вас начнутся роды раньше назначенной даты, необходимо вызвать скорую помощь в любое время суток, и по показаниям вам будет выполнена операция кесарева сечения в экстренном порядке. В ряде случаев необходимость планового кесарева сечения не подтверждается из-за отсутствия показаний, и тогда вам следует подготовиться к родам через естественные родовые пути.
ПОРЯДОК ПОСТУПЛЕНИЯ
При отсутствии осложнений беременности наши пациентки госпитализируются в родильный дом в день выполнения операции кесарева сечения. При записи на операцию вам будет сообщена дата сдачи анализов и дата операции. В день сдачи анализов вы должны явиться в родильный дом к 8:00 голодной и пройти через приёмное отделение в гардероб (необходимо переодеть обувь на сменную и снять верхнюю одежду), а затем на лифте или пешком подняться на 3 этаж и найти пост акушерки. Акушерка произведет заборы необходимых анализов.
Для сдачи анализов с собой нужно иметь:
В день операции с собой нужно иметь:
ДИЕТА
Желательно, чтобы родственники по возможности обеспечили вас до-машней диетической едой в первые дни после операции.
ПОСЛЕ ОПЕРАЦИИ
В течение 3 часов после операции вы будете находиться в палате ин-тенсивной терапии. По истечению этого времени вас переведут в послеродовое отделение в специализированную послеоперационную палату.
В первые сутки после операции родственники должны принести пациентке послеродовые вещи, в том числе для ребенка, а также куриный бульон с мясом и жидкое картофельное пюре без молока.
Выписка из родильного дома после операции, как правило, осуществляется на 5 сутки.
Внебольничные роды: неотложные мероприятия на догоспитальном этапе
Роды — физиологический процесс изгнания плода, плодовых оболочек и плаценты по родовым путям матери. Врач, фельдшер или акушерка скорой и неотложной медицинской помощи (СиНМП) могут столкнуться с любым периодом родового акта: раскрытия, изгнания, послед
Роды — физиологический процесс изгнания плода, плодовых оболочек и плаценты по родовым путям матери.
Врач, фельдшер или акушерка скорой и неотложной медицинской помощи (СиНМП) могут столкнуться с любым периодом родового акта: раскрытия, изгнания, последовым и ранним послеродовым периодом.
Медработник должен уметь диагностировать периоды родов, оценить их физиологическое или патологическое течение, выяснить состояние плода, выбрать рациональную тактику ведения родов и раннего послеродового периода, провести профилактику кровотечения в последовом и раннем послеродовом периоде, уметь оказать акушерское пособие при головном предлежании.
Роды вне стационара чаще всего возникают при недоношенной беременности или при доношенной беременности у многорожавших женщин. В таких случаях они протекают, как правило, стремительно.
Различают преждевременные, срочные и запоздалые роды.
Роды, наступившие при сроке беременности от 22 до 37 недель беременности, в результате чего рождаются недоношенные дети, считаются преждевременными. Недоношенные дети характеризуются незрелостью, масса их тела колеблется от 500 до 2500 г, длина от 19–20 до 46 см.
Роды, наступившие при сроке беременности 40 ± 2 нед и заканчивающиеся рождением живого доношенного плода с массой тела примерно 3200–3500 г и длиной от 46 см, считаются срочными.
Роды, наступившие при сроке беременности свыше 42 нед и закончившиеся рождением плода с признаками переношенности (плотные кости черепа, узкие швы и роднички, выраженное слущивание эпителия, сухость кожных покровов), считаются переношенными. Роды переношенным плодом характеризуются высоким процентом родового травматизма.
Различают роды физиологические и патологические. Осложненное течение родов развивается у беременных с экстрагенитальной патологией, отягощенным акушерско-гинекологическим анамнезом или патологическим течением беременности.
Лечебно-тактические мероприятия для работников СиНМП
При отсутствии возможности транспортировки роженицы в родильный дом следует приступить к ведению родов. Женщине ставится очистительная клизма, сбриваются волосы на лобке, наружные половые органы обмываются кипяченой водой с мылом, производится смена постельного белья, под которое подкладывается клеенка, готовится самодельный польстер — маленькая подушка, обернутая в несколько слоев простыней (желательно стерильной). Польстер в родах подкладывается под таз роженицы: благодаря возвышенному положению открывается свободный доступ к промежности.
С момента полного или почти полного раскрытия шейки матки начинается поступательное движение плода по родовому каналу (биомеханизм родов). Биомеханизм родов — это совокупность поступательных и вращательных движений, которые производит плод, проходя по родовому каналу.
Первый момент — при развивающейся родовой деятельности головка вставляется одним из косых размеров входа в малый таз: при первой позиции — в правом косом, при второй — в левом косом размере. Стреловидный шов располагается в одном из косых размеров, ведущей точкой является малый родничок. Головка находится в состоянии умеренного сгибания.
Второй момент — внутренний поворот головки (ротация). В состоянии умеренного сгибания в одном из косых размеров головка проходит широкую часть полости малого таза, начиная внутренний поворот, который заканчивается в узкой части малого таза. В результате головка плода из косого размера переходит в прямой.
Поворот головки завершается, когда она достигает полости выхода из малого таза. Головка плода устанавливается стреловидным швом в прямом размере: начинается третий момент биомеханизма родов.
Третий момент — разгибание головки. Между лонным сочленением и подзатылочной ямкой головки плода образуется точка фиксации, вокруг которой происходит разгибание головки. В результате разгибания последовательно рождаются темя, лоб, лицо и подбородок. Головка рождается малым косым размером, равным 9,5 см, и окружностью 32 см, ему соответствующим.
Четвертый момент — внутренний поворот плечиков и наружный поворот головки. После рождения головки происходит внутренний поворот плечиков и наружный поворот головки. Плечики плода производят внутренний поворот, в результате которого они устанавливаются в прямом размере выхода малого таза таким образом, что одно плечико (переднее) располагается под лоном, а другое (заднее) обращено к копчику.
Родившаяся головка плода поворачивается затылком к левому бедру матери (при первой позиции) или к правому бедру (при второй позиции).
Между передним плечом (в месте прикрепления дельтовидной мышцы к плечевой кости) и нижним краем лона образуется точка фиксации. Происходит сгибание туловища плода в грудном отделе и рождение заднего плечика и ручки, после чего легко рождается остальная часть туловища.
Поступательное движение головки плода в конце второго периода родов становится заметным на глаз: обнаруживается выпячивание промежности, увеличивающееся с каждой потугой, вследствие чего промежность становится более обширной и несколько цианотичной. Задний проход также начинает выпячиваться и зиять, половая щель раскрывается и на высоте одной из потуг из нее показывается самый нижний отрезок головки, в центре которого находится ведущая точка. С окончанием потуги головка скрывается за половой щелью, а при новой потуге вновь появляется: начинается врезывание головки, указывающее на то, что внутренний поворот головки заканчивается и начинается ее разгибание.
Вскоре после окончания потуги головка не уходит обратно за половую щель: она видна как во время потуги, так и вне последней. Такое состояние называется прорезыванием головки. Прорезывание головки совпадает с третьим моментом биомеханизма родов — разгибанием. К концу разгибания головки значительная ее часть уже выходит из-под лонной дуги. Затылочная ямка находится под лонным сочленением, а теменные бугры плотно охвачены сильно растянутыми тканями, образующими половую щель.
Наступает самый болезненный, хотя и кратковременный, момент родов: при потуге через половую щель проходят лоб и лицо, с которых соскальзывает промежность. Этим заканчивается рождение головки. Последняя совершает свой наружный поворот, за головкой следуют плечики и туловище. Новорожденный делает свой первый вдох, издает крик, двигает конечностями и начинает быстро розоветь.
В этом периоде родов ведется наблюдение за состоянием роженицы, за характером родовой деятельности, сердцебиением плода. Сердцебиение необходимо выслушивать после каждой потуги; следует обращать внимание на ритм и звучность тонов сердца плода. Необходимо следить за продвижением предлежащей части — при физиологическом течении родов головка не должна стоять в одной плоскости малого таза более 2 ч, а также за характером выделений из половых путей (в период раскрытия и изгнания кровянистых выделений из половых путей не должно быть).
Как только головка начинает врезываться, то есть в тот момент, когда при появлении потуги она появляется в половой щели, а с окончанием потуги уходит во влагалище, надо быть готовым к приему родов. Роженицу помещают поперек кровати, ее голову — на прикроватный стул, под таз подкладывают самодельный польстер. Под голову и плечи роженицы кладут еще одну подушку: в полусидячем положении легче тужиться.
Наружные половые органы повторно обмывают теплой водой с мылом, обрабатывают 5%-ным раствором йода. Задний проход закрывают стерильной ватой или пеленкой.
Принимающий роды тщательно моет с мылом руки и обрабатывает их дезинфицирующим раствором; целесообразно использовать стерильный одноразовый акушерский комплект.
Прием родов заключается в оказании акушерского пособия.
При головном предлежании акушерским пособием в родах называется совокупность последовательных манипуляций, направленных как на содействие физиологическому механизму родов, так и на предупреждение травматизма матери и плода.
Как только головка врежется в половую щель и будет сохранять такое положение и вне схватки, начинается прорезывание головки. С этого момента врач или акушерка, стоящая справа от роженицы, боком к ее голове, ладонью правой руки с широко отведенным большим пальцем обхватывает промежность, покрытую стерильной салфеткой, через которую старается при схватке задержать преждевременное разгибание головки, способствуя этим выхождению затылка из-под симфиза. Левая рука остается «наготове» на случай, если бы поступательное движение головки оказалось чрезмерно сильным и одна правая рука не смогла бы удержать ее. Как только подзатылочная ямка подойдет под лонную дугу (принимающий роды ощущает затылок в ладони), а с боков прощупываются теменные бугры, приступают к выведению головки. Роженицу просят не тужиться; ладонью левой руки обхватывают вышедшую часть головки, а ладонью правой руки с отведенным большим пальцем обхватывают промежность и медленно, как бы снимая ее с головки (с лица), одновременно другой рукой бережно приподнимают головку кверху — при этом над промежностью сначала показывается лоб, затем нос, рот и, наконец, подбородок. Непременно нужно выводить головку до тех пор, пока промежность «не сойдет» с подбородка, т. е. пока подбородок не выйдет наружу. Все это проделывается обязательно вне схватки, так как при схватке медленно вывести головку очень трудно, а при быстром выведении рвется промежность. В этот момент из ротика плода следует отсосать вытекающую слизь, так как ребенок может сделать первый вдох, вследствие чего слизь может попасть в дыхательные пути и вызвать асфиксию.
После рождения головки пальцем проводят по шее плода до плеча: проверяют, не обвилась ли пуповина вокруг шеи. Если имеется обвитие пуповины, петлю последней осторожно снимают через головку.
Родившаяся головка обычно поворачивается затылком в сторону бедра матери; иногда наружный поворот головки задерживается. Если показаний к немедленному окончанию родов не имеется (внутриутробная асфиксия плода, кровотечение), не следует торопиться: надо дождаться самостоятельного наружного поворота головки — в таких случаях женщину просят потужиться, при этом головка поворачивается затылком в сторону бедра матери и переднее плечико подходит под лоно.
Если переднее плечико не подошло под лоно, оказывают помощь: повернувшуюся головку захватывают между обеими ладонями — с одной стороны за подбородок, а с другой — за затылок или кладут ладони на височно-шейные поверхности и осторожно, легко вращают головку затылком в сторону позиции, одновременно бережно оттягивая ее книзу, подводя переднее плечико под лонное сочленение.
Далее обхватывают головку левой рукой так, что ладонь ее ложится на нижнюю щечку и приподнимают головку, а правой рукой, подобно тому, как это делали при выведении головки, осторожно сдвигают промежность с заднего плечика.
Когда оба плечика вышли, осторожно обхватывают младенца за туловище в области подмышечных впадин и, приподнимая кверху, извлекают полностью из родовых путей.
Принцип «защиты промежности» при переднем виде затылочного предлежания заключается в том, чтобы не допустить преждевременного разгибания головки; только после того, когда выйдет затылок и подзатылочная ямка упрется в лунную дугу, медленно выпускают головку над промежностью — это важное условие для сохранения целости промежности и рождения головки наименьшим размером — малым косым. Если головка будет прорезываться в половой щели не малым косым размером (при затылочном предлежании), легко может произойти ее разрыв.
С техникой и методикой проведения родов нередко может быть связана родовая травма новорожденного (внутричерепные кровоизлияния, переломы).
Если акушерское ручное пособие при прорезывании головки проводить грубо (или принимающий роды давит пальцами на головку), это может привести к указанным осложнениям. Во избежание подобных осложнений рекомендуется устранить чрезмерное противодавление растягивающейся промежности на головку плода, для чего применяют операцию рассечения промежности — перинео- или эпизиотомию.
Акушерское ручное пособие при прорезывании головки должно быть всегда максимально бережным. Оно имеет целью прежде всего помочь рождению здорового ребенка, не причиняя ему никакой травмы, и одновременно сохранить по возможности целость тазового дна. Только так нужно понимать термин «защита промежности».
Сразу же после рождения головки из верхних частей глотки и ноздрей необходимо отсосать слизь и околоплодные воды с помощью заранее прокипяченной резиновой груши. Для избежания аспирации содержимым желудка у новорожденного сначала очищают глотку, а затем — нос.
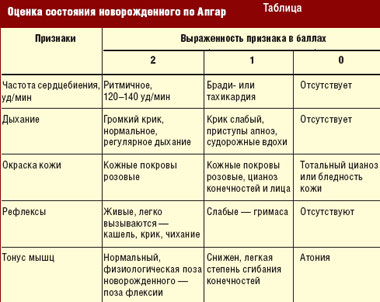
Родившегося младенца кладут между ног матери на стерильные пеленки, накрывают сверху еще одной, чтобы не допустить переохлаждения. Производится осмотр и оценка ребенка по методу Апгар сразу при рождении и через 5 мин (табл.). Метод оценки состояния плода по Апгар позволяет произвести быструю предварительную оценку по пяти признакам физического состояния новорожденного: частоты сердцебиения — при помощи аускультации; дыхания — при наблюдении за движениями грудной клетки; цвета кожи младенца — бледный, цианотичный или розовый; мышечного тонуса — по движению конечностей и рефлекторной активности при пошлепывании по подошвенной стороне ступни.
Количество баллов от 7 до 10 (10 баллов указывает на наилучшее из возможных состояний младенца) не требует реанимационных мероприятий.
Количество баллов от 4 до 6 свидетельствует о том, что эти дети цианотичны, имеют аритмичное дыхание, ослабленный мышечный тонус, повышенную рефлекторную возбудимость, частоту сердцебиения свыше 100 уд/ мин и могут быть спасены.
Количество баллов от 0 до 3 указывает на наличие тяжелой асфиксии. Такие дети при рождении должны быть отнесены к числу нуждающихся в немедленной реанимации.
0 баллов соответствует понятию «мертворожденный».
Оценка через 1 мин после рождения (или раньше) должна выявить младенцев, которые нуждаются в оказании им немедленной помощи, оценка через 5 мин коррелирует с показателями неонатальной заболеваемости и смертности.
После появления первого крика и дыхательных движений, отступив 8–10 см от пупочного кольца, пуповину обрабатывают спиртом и между двумя стерильными зажимами рассекают и перевязывают толстым хирургическим шелком, тонкой стерильной марлевой тесемкой. Культя пуповины смазывается 5%-ным раствором йода, а затем на нее накладывают стерильную повязку. Нельзя пользоваться для перевязки пуповины тонкой ниткой — она может прорезать пуповину вместе с ее сосудами. Тут же на обе ручки ребенка надевают браслетки, на которых обозначены его пол, фамилия и имя матери, дата рождения и номер истории родов.
Дальнейшая обработка новорожденного (кожа, пуповина, профилактика офтальмобленореи) производится только в акушерском стационаре, в условиях максимальной стерильности для профилактики возможных инфекционных и гнойно-септических осложнений. Кроме того, неумелые действия при вторичной обработке пуповины могут вызвать трудноостановимое кровотечение после отсечения пуповины от пупочного кольца.
Роженице выводят мочу с помощью катетера и приступают к ведению третьего — последового — периода родов.
Ведение последового периода
Последовый период — время от рождения ребенка до рождения последа. В течение этого периода происходит отслойка плаценты вместе с ее оболочками от маточной стенки и рождение плаценты с оболочками — последа.
При физиологическом течении родов в первые два их периода (раскрытия и изгнания) отслойки плаценты не бывает. Последовый период продолжается в норме от 5 до 20 мин и сопровождается кровотечением из матки. Через несколько минут после рождения ребенка возникают схватки и, как правило, кровянистые выделения из половых путей, указывающие на отслойку плаценты от стенок матки. Дно матки находится выше пупка, а сама матка вследствие тяжести отклоняется вправо или влево; одновременно отмечается удлинение видимой части пуповины, что заметно по перемещению зажима, наложенного на пуповину около наружных половых органов. После рождения последа матка приходит в состояние резкого сокращения. Дно ее находится посередине между лоном и пупком и пальпируется как плотное, округлое образование. Количество теряемой крови в последовом периоде обычно не должно превышать 100–200 мл.
После рождения последа родившая женщина вступает в послеродовый период. Теперь она называется родильницей.
Ведение последового периода родов консервативное. В это время нельзя ни на минуту отлучаться от роженицы. Нужно следить, все ли благополучно, т. е. нет ли кровотечения — как наружного, так и внутреннего; необходим контроль за характером пульса, общим состоянием роженицы, за признаками отделения плаценты; следует вывести мочу, поскольку переполненный мочевой пузырь препятствует нормальному течению последового периода. Во избежание осложнений не допускается производить наружный массаж матки, потягивать за пуповину, что может привести к нарушениям физиологического процесса отделения плаценты и возникновению сильного кровотечения.
Вышедшее из влагалища детское место (плацента с оболочками и пуповиной) тщательно осматривается: оно раскладывается плашмя материнской поверхностью кверху. Обращается внимание, все ли дольки плаценты вышли, нет ли добавочных долек плаценты, полностью ли выделились оболочки. Задержка в матке частей плаценты или ее дольки не дает возможности матке хорошо сократиться и может стать причиной гипотонического кровотечения.
Если не хватает плацентарной дольки или ее части и имеется кровотечение из полости матки, следует тотчас же произвести ручное обследование стенок полости матки и удалить рукой задержавшуюся дольку. Недостающие оболочки, если нет кровотечения, можно не удалять: обычно они в первые 3–4 дня послеродового периода выходят самостоятельно.
Родившийся послед обязательно должен быть доставлен в акушерский стационар для тщательной оценки его целости врачом-акушером.
После родов производят туалет наружных половых органов, их дезинфекцию. Осматриваются наружные половые органы, вход во влагалище и промежность. Имеющиеся ссадины и трещины обрабатываются йодом; разрывы должны быть зашиты в условиях стационара.
Если имеется кровотечение из мягких тканей, необходимо наложение швов до транспортировки в акушерский стационар или наложение давящей повязки (кровотечение из разрыва промежности, области клитора), возможна тампонада влагалища стерильными марлевыми салфетками. Все усилия при данных манипуляциях должны быть направлены на срочную доставку родильницы в акушерский стационар.
После родов родильницу следует переодеть в чистое белье, уложить на чистую постель, накрыть одеялом. Необходимо следить за пульсом, артериальным давлением, состоянием матки и характером выделений (возможно кровотечение); следует напоить женщину горячим чаем или кофе. Родившийся послед, родильницу и новорожденного необходимо доставить в акушерский стационар.
А. З. Хашукоева, доктор медицинских наук, профессор
З. З. Хашукоева, кандидат медицинских наук
М. И. Ибрагимова, кандидат медицинских наук
М. В. Бурденко, кандидат медицинских наук
РГМУ, Москва