что такое реканализация тромбоза глубоких вен нижних конечностей
Реканализация глубоких вен нижних конечностей как показатель эффективности лечения острого венозного тромбоза
1) Кафедра факультетской хирургии, урологии, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова,
2) Институт хирургии им. А.В. Вишневского Минздрава РФ,
3) Кафедра факультетской хирургии №2, Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Москва, Россия
Проанализированы результаты обследования и лечения 102 больных с илиофеморальным венозным тромбозом. В процессе лечения при проведении ультразвукового дуплексного сканирования определяли локализацию проксимальной границы тромботических масс, время появления первых признаков реканализации, ее степень на различных уровнях глубокой венозной системы, изменение скорости венозного кровотока в глубоких венах нижних конечностей. Динамику клинических симптомов оценивали по визуально-аналоговой шкале. Клиническое и инструментальное обследование выполнялось через 10 суток, 1, 3, 6 и 12 месяцев от начала лечения. Больные были разделены на 3 группы. В 1 группу вошли 38 больных, которым проводилась терапия низкомолекулярным гепарином (эноксапарин) с последующим переходом на непрямые антикоагулянты (варфарин) в сочетании с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки). Во 2 группу были включены 33 пациента, получавшие Ривароксабан (Ксарелто) по 15 мг два раза в сутки в течение 3 недель, далее по 20 мг один раз в сутки. Больные 3 группы (31 пациент) также получали Ривароксабан (Ксарелто) по описанной выше стандартной схеме, но в комбинации с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки).
Исследование показало, что назначение больным с первого дня заболевания Ривароксабана (Ксарелто) позволило значительно улучшить и ускорить процессы восстановления проходимости глубоких вен нижних конечностей по сравнению с пациентами, получавшими антагонисты витамина К (варфарин). У больных, принимающих ривароксабан (ксарелто), не выявлено ни одного случая остаточных тромботических окклюзий магистральных вен, а реканализация у трех четвертей пациентов была расценена как хорошая и еще одной четверти – как средней степени. В группе варфарина у 13% больных сохранялась окклюзия в подвздошных венах, а хорошая реканализация наблюдалась только у половины больных. Добавление к антикоагулянтам с первого дня лечения венотоников (оригинального высокоочищенного диосмина) продемонстрировало безопасность этой схемы лечения (ни у одного больного не было выявлено клинически значимых геморрагических осложнений) и ее большую эффективность по сравнению с монотерапией Ривароксабаном (Ксарелто). Комбинация диосмина с Ривароксабаном (Ксарелто) была эффективней, чем сочетание Диосмина и Варфарина.
КЛЮЧЕВЫЕ СЛОВА: острый венозный тромбоз, посттромботическая болезнь, хроническая венозная недостаточность, антикоагулянты, венотоники, ривароксабан (ксарелто), варфарин, диосмин.
Посттромбофлебитическая болезнь (ПТФБ) – одна из наиболее тяжелых форм хронической венозной недостаточности (ХВН), достаточно часто приводящая к развитию трофических расстройств, вплоть до плохо поддающихся лечению трофических язв [1]. Наиболее тяжело протекает ПТФБ после перенесенного илиофеморального флеботромбоза (ИФФТ) [2]. Связано это с недостаточной реканализацией и остаточными окклюзиями на всем протяжении пораженных глубоких вен нижних конечностей, особенно на проксимальном уровне (подвздошные, бедренная вены) [3]. Как правило, процессы реканализации наиболее активно происходят в течение первых 6-12 месяцев после перенесенного острого венозного тромбоза, после чего динамика морфологических изменений в глубоких венах уже не становится столь значимой [4]. Как правило, при сформированной ПТФБ наиболее часто проводят консервативную терапию, несмотря на наличие остаточных участков окклюзий магистральных вен, поскольку хирургические реконструктивные операции имеют плохие результаты как в ближайшем, так и в отдаленном послеоперационном периоде, и могут усугубить явления ХВН [5]. Эндоваскулярные методы лечения пока имеют ограниченное применение в связи с техническими сложностями и отсутствием должного количества наблюдений в отдаленном периоде [6]. В связи с этим возникает потребность адекватного лечения острого венозного тромбоза, позволяющего добиться более полной и быстрой реканализации глубоких вен нижних конечностей 7. При этом высказываются мнения о возможности сочетанного применения антикоагулянтов и венотоников [10].
Цель исследования: оценить эффективность методов консервативного лечения острого венозного тромбоза глубоких вен нижних конечностей c позиций предотвращения или более легкого течения ПТФБ.
Материалы и методы
Проанализированы результаты обследования и лечения 102 больных с ИФФТ. У всех пациентов проксимальный уровень тромба находился выше паховой связки (наружная или общая подвздошные вены). Больные, которым проводилась хирургическая профилактика тромбоэмболии легочной артерии, в настоящее исследование не включались. В процессе лечения при проведении ультразвукового дуплексного сканирования определяли локализацию проксимальной границы тромботических масс, время появления первых признаков реканализации, ее степень на различных уровнях глубокой венозной системы, изменение скорости венозного кровотока в глубоких венах нижних конечностей. Степень реканализации оценивали по методике, разработанной в нашей клинке и внедренной в практическое здравоохранение [11]: 1 – слабая (при компрессии ультразвуковым датчиком сжимается лишь небольшая часть просвета вены, не более 30%); 2 – средняя (при компрессии сжимается около 50% просвета вены); 3 – хорошая (сжимается более 70% просвета вены). Степень выраженности клинических симптомов (тяжесть в ногах, отеки, парестезии) оценивали в динамике по визуально-аналоговой шкале. Наблюдение за всеми больными проводилось в течение одного года. Клиническое и инструментальное обследование выполнялось через 10 суток, 1, 3, 6 и 12 месяцев от начала лечения.
Больные были разделены на 3 группы, сопоставимые по полу, возрасту, сопутствующей патологии и локализации поражения. В 1 группу вошли 38 больных, которым проводилась терапия низкомолекулярным гепарином (эноксапарин) с последующим переходом на непрямые антикоагулянты (варфарин) в сочетании с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки). Во 2 группу были включены 33 пациента, получавшие ривароксабан по 15 мг два раза в сутки в течение 3 недель, далее по 20 мг один раз в сутки. Больные 3 группы (31 пациент) также получали ривароксабан по описанной выше стандартной схеме, но в комбинации с венотониками (оригинальный высокоочищенный диосмин 600 мг 1 раз в сутки). Венотоники, как и антикоагулянты, больные получали с первого дня лечения на протяжении 12 месяцев. Кроме этого, все пациенты носили на протяжении всего срока наблюдения эластический компрессионный трикотаж 2 класса компрессии.
Статистический анализ результатов проводился с использованием непараметрических методов: при сравнении независимых групп применялся U-критерий Манна-Уитни, при сравнении связанных групп (анализ динамики в процессе лечения) – критерий Вилкоксона.
Ни у одного больного во всех трех группах на протяжении всего срока наблюдения (12 месяцев) не было случаев клинически значимых геморрагических осложнений. В то же время у всех пациентов первые признаки реканализации были отмечены на 10 сутки в венах голени, а у ряда больных – и в подколенной вене; при этом статистически значимых различий между группами выявлено не было. В дальнейшем через 1 месяц после начала лечения определялась реканализация и более проксимальных сегментов вен, степень которой в группах различалась. В данной статье мы приводим динамику степени реканализации подвздошного сегмента, поскольку восстановление проходимости в нем происходит в самую последнюю очередь и, в целом, определяет венозную гемодинамику после перенесенного острого тромбоза [4].
Как видно из представленных в табл. 1 данных, через 1 месяц после начала лечения ни у одного больного еще не было признаков хорошей реканализации подвздошных вен, при этом полное ее отсутствие определялось в 1 группе у 31,6% больных, во 2 группе – у 27,3%, в 3 группе – у 19,4%. Доля больных со слабой и средней степенью реканализации на этом этапе исследования в разных группах статистически значимо не различалась. Различие начинало определяться спустя 3 месяца лечения. Так, у больных 1 группы в 13,2% случаев сохранялась окклюзия проксимального сегмента, в то время как у всех пациентов 2 и 3 групп определялись в той или иной степени признаки восстановления проходимости подвздошных вен. Еще большее различие отмечалось на более поздних этапах наблюдения – через 6 и 12 месяцев лечения. Так, у больных 1 группы сохранялась окклюзия подвздошного сегмента в 13,2% случаев и через 6, и через 12 месяцев наблюдения. Хорошая же реканализация через 6 месяцев наступила у 44,7% пациентов 1 группы, у 63,6% больных 2 группы и у 80,7% пациентов 3 группы. Через 12 месяцев хорошая реканализация наблюдалась у 50% больных 1 группы, 75,8% больных 2 группы и подавляющего большинства (93,6% пациентов) 3 группы. Важно отметить, что у пациентов 2 и 3 групп через 6 и 12 месяцев наблюдения не было выявлено не только случаев окклюзии подвздошного сегмента, но и слабой реканализации: в единичных случаях наблюдалась средняя степень реканализации и в большинстве – хорошая. Обращало также на себя внимание то, что сформировавшаяся к трем месяцам наблюдения окклюзия вены у больных 1 группы в дальнейшем не претерпевала каких-либо изменений, в то время как начавшаяся реканализация постепенно прогрессировала. Было отмечено, что более ранние признаки реканализации способствовали более полному и быстрому процессу восстановления проходимости магистрального венозного русла, что наблюдалось преимущественно у пациентов 2 и 3 групп, в то время как у больных 3 группы к концу периода наблюдения в подавляющем большинстве случаев были выявлены наиболее выраженные положительные результаты лечения. В связи с этим становится очевидным, что для более полного восстановления проходимости магистральных вен нижних конечностей после перенесенного ИФФТ требуется более раннее назначение адекватной антикоагулянтной терапии, одним из вариантов которой может быть ривароксабан. Добавление же к терапии с первых суток лечения оригинального высокоочищенного диосмина способствует более быстрому и полному наступлению клинического эффекта.
Таблица 1. Степень реканализации подвздошных вен
при лечении острого илиофеморального тромбоза.
| Срок наблюдения | Степень реканализации | 1 группа (n=38) | 2 группа (n=33) | 3 группа (n=31) |
|---|---|---|---|---|
| 1 месяц | Окклюзия | 12 (31,6%) | 9 (27,3%) | 6 (19,4%) |
| Слабая | 21 (55,3%) | 18 (54,5%) | 20 (64,5%) | |
| Средняя | 5 (13,1%) | 6 (18,2%) | 5 (16,1%) | |
| Хорошая | 0 | 0 | 0 | |
| 3 месяца | Окклюзия | 5 (13,1%) | 0 | 0 |
| Слабая | 18 (47,4%) | 11 (33,3%) | 7 (22,6%) | |
| Средняя | 7 (18,4%) | 13 (39,4%) | 14 (45,2%) | |
| Хорошая | 8 (21%) | 9 (27,3%) | 10 (32,2%) | |
| 6 месяцев | Окклюзия | 5 (13,2%) | 0 | 0 |
| Слабая | 6 (15,8%) | 0 | 0 | |
| Средняя | 10 (26,3%) | 12 (36,4%) | 6 (19,4%) | |
| Хорошая | 17 (44,7%) | 21 (63,6%) | 25 (80,6%) | |
| 12 месяцев | Окклюзия | 5 (13,2%) | 0 | 0 |
| Слабая | 6 (15,8%) | 0 | 0 | |
| Средняя | 8 (21%) | 8 (24,2%) | 2 (6,5%) | |
| Хорошая | 19 (50%) | 25 (75,8%) | 29 (93,5%) |
При анализе динамики скорости кровотока в подколенной вене, несмотря на то, что первые признаки ее реканализации были выявлены у многих пациентов уже на 10 сутки лечения во всех группах, корректное определение скоростных показателей на этом этапе было невозможно. Поэтому мы проводили сравнение скорости тока крови в процессе лечения с показателем, регистрируемым через 1 месяц наблюдения, когда у всех больных отмечалась достаточная реканализация подколенной вены и можно было с большой долей достоверности определить скорость кровотока. Подколенная вена была выбрана потому, что, с одной стороны, в ней быстрее, чем в более проксимальных сегментах восстанавливается кровоток, а с другой – в отличие от вен голени кровоток в подколенной вене имеет более постоянную и достоверную величину.
Как видно из данных, представленных в табл. 2, имелись статистически значимые различия между группами на всех этапах наблюдения. Так, через 3 месяца скорость кровотока в подколенной вене в 1 группе увеличилась на 17,2±3,1%. При этом скорость кровотока у больных 2 группы была больше в 1,5 раза (p
| Срок наблюдения | 1 группа (n=38) | 2 группа (n=33) | 3 группа (n=31) |
|---|---|---|---|
| 3 месяца | 17,2±3,1 | 25,8±3,4* | 36,2±3,8* # |
| 6 месяцев | 21,4±5,3 | 49,1±3,5* | 58,7±3,2* # |
| 12 месяцев | 36,0±6,8 | 67,9±4,1* | 81,3±4,5* # |
Статьи
Вам поставили диагноз ПТФС- что это такое?
Формирование посттромбофлебитического синдрома связано с судьбой тромба, образовавшегося в просвете пораженной вены.
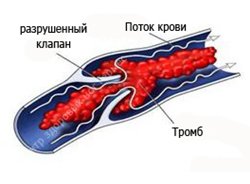
Наиболее частым исходом тромбозов глубоких вен является частичное или полное восстановление проходимости вены (реканализация) с утратой клапанного аппарата, реже полное закрытие её просвета (облитерация). Процесс рассасывания тромба с замещением его соединительной тканью (организация) начинается со 2-3-й недели от начала заболевания и заканчивается частичной или полной реканализацией вены в сроки от нескольких месяцев до 3-5 лет. В результате воспалительно-дистрофических изменений вена превращается в неподатливую склерозированную трубку с разрушенными клапанами.
Клиническая картина ПТФБ складывается из явлений хронической венозной недостаточности разной степени выраженности и расширения подкожных вен (усиленный сосудистый рисунок или варикоз), которые берут на себя большую часть функции по обеспечению оттока крови от нижних конечностей. Лишь у 12% пациентов появляется заметная симптоматика в первый год болезни. Эта цифра возрастает на протяжении нескольких лет и к 6 годам достигает 40-48%, а у 10% этих больных выявляется трофическая язва.
Выраженный отек конечности является одним из первых и главных симптомов ПТФБ. Возникая в период острого венозного тромбоза он, по мере реканализации просвета вены и формирования коллатеральных путей, оттока постепенно регрессирует, однако полностью обычно не исчезает. Для ПТФБ характерно развития отека как в дистальных отделах конечности (голень), так и в проксимальных (бедро, при илеофеморальной локализации тромбоза), чего никогда не наблюдается при отеках другой этиологии.
Вторым по значимости симптомом ПТФБ является чувство тяжести и боль в пораженной конечности, усиливающаяся при длительном пребывании в неподвижном ортостазе (стоя или сидя без движений в голеностопном суставе). Боль тянущая, тупая, распирающая, лишь изредка бывает интенсивной, успокаивается в положении лежа с приподнятой ногой. Нередко беспокоят судороги икроножных мышц во время длительного стояния и в ночное время. Иногда самостоятельные боли в конечности отсутствуют, но появляются при пальпации икроножных мышц, надавливании на внутренний край подошвы или сдавливании тканей между берцовыми костями.
В 65-70% случаев развивается вторичное варикозное расширение подкожных вен (варикозный синдром). Для большинства пациентов типичным является рассыпной тип расширения боковых ветвей основных венозных стволов на голени и стопе. Сравнительно редко наблюдается расширение стволов БПВ или МПВ.
В зависимости от преобладания тех или иных симптомов различают четыре клинические формы посттромбофлебитического синдрома:
Диагностика.
Помимо клинической картины, золотым стандартом диагностики тромбоза глубоких вен и следующих за ним посттромботических изменений является ультразвуковое ангиосканирование с цветным картированием кровотока (УЗАС, триплексное ангиосканирование), которое позволяет оценить не только структурные изменения вены (проходимость, наличие тромботических масс), но и её функциональное состояние (скорость кровотока, наличие патологических токов крови, состоятельность клапанов).
УЗАС при ПТФБ преследует несколько целей:
Лечение.
Лечение посттромбофлебитического синдрома преимущественно консервативное и включает традиционные мероприятия: эластическую компрессию, коррекцию образа жизни, лечебную физкультуру и гимнастику, физиотерапевтические мероприятия, фармакотреапию, направленную как на купирование явлений хронической венозной недостаточности, так и на предотвращение рецидива тромбоза, местное лечение трофических расстройств.
Предотвращение повторного тромбоза глубоких вен.
Всем пациентам перенесшим тромбоз глубоких вен показано проведение антикоагулянтной терапии прямыми (гепарин, фраксипарин, фондапаринукс) или непрямыми (варфарин) антикоагулянтами. Срок терапии определяется индивидуально на основании причин развития ТГВ и сохранения факторов риска. При спровоцированном тромбозе глубоких вен (травма, операция, острое заболевание, длительная иммобилизация) срок антикоагулятной терапии составляет от 3-х (при локализации процесса в венах голени) до 6 (вены бедра) месяцев. При идиопатическом тромбозе (причину которого установить не удалось) срок приема антикоагулянтов должен составлять не менее 6 месяцев. При рецидивирующем тромбозе, наличии подтвержденной тромбофилии (заболевания крови со склонностью к тромбозу), онкологического заболевания, имплантации постоянного кава-фильтра антикоагулянты необходимо принимать неопределенно долго (пожизненно).
| Основной предраспологающий фактор и характер ТГВ нижней конечностей | Длительность терапии |
| Обратимый фактор риска (травма, операция, острое нехирургическое заболевание) | 3 месяца (голень) 6 месяцев (проксимальный тромбоз) |
| Впервые возникший (идиопатический) | От 6 месяцев до неопределенно долгого лечения у больных с проксимальным ТГВ и низким риском кровотечений |
| Рецидивирующий | Неопределенно долго (пожизненно) |
| Некоторые тромбофилии (антифосфолипидный синдром, дефицит протеинов С или S, гомозиготность по фактору V Лейден, гомозиготы по варианту протромбина G20210A) | Неопределенно долго (пожизненно) |
| Имплантация кава-фильтра | Неопределенно долго (пожизненно) |
| Онкология | Как минимум до излечения рака |
Эластическая компрессия
Компрессионная терапия применяется на протяжении всего периода лечения хронической венозной недостаточности и трофической язвы голени. Эффективность компрессионной терапии подтверждена многолетними клиническими наблюдениями. Длительное использование хорошо подобранных для пациента эластичных чулок или бинтов позволяет добиться улучшения в 90% и заживления язвы голени в 90-93% случаев. В зависимости от степени выраженности трофических нарушений показано применение эластического бандажа из бинтов средней и короткой растяжимости или специального индивидуально подобранного компрессионного трикотажа 2-3 класса компрессии.
Фармакотерапия
Медикаментозная терапия ПТФБ направлена на борьбу с явлениями хронической венозной недостаточности. Для этого применяют разнообразные препараты улучшающие микроциркуляцию, реологию крови, увеличивающие венозный тонус, защищающие стенку сосуда от повреждения, препятствующие выходу активированных лейкоцитов в окружающие ткани, улучшающие лимфодренажную функцию. Наиболее часто используются поливалентные флеботоники, из которых наибольшую доказанную эффективность в борьбе с отеком, тяжестью в ногах, судорогами икроножных мышц, трофическими расстройствами проявляет микронизированная очищенная фракция диосмина (детралекс). Также применяются противовоспалительные препараты в виде топических форм (мази и гели), дезаггреганты, курсы инфузионно-реологической терапии.
Медикаментозное лечение необходимо проводить периодическими курсами длительностью до 2-2,5 мес. Лечение должно быть строго индивидуализировано в соответствии с клиническими проявлениями болезни.
Хирургическое вмешательство
Хирургическое лечение посттромбофлебитического синдрома обычно применяют после завершения процесса реканализации глубоких вен, когда восстанавливается кровоток в глубоких, коммуникантных и поверхностных венах. При частичной или полной реканализации глубоких вен, сопровождающейся расширением подкожных вен, операцией выбора является сафенэктомия в сочетании с перевязкой несостоятельных перфорантов.
Операция позволяет ликвидировать стаз крови в варикозно-расширенных подкожных венах, устранить ретроградный кровоток по коммуникантным венам, уменьшить венозную гипертензию в области пораженной голени, ускорить кровоток по глубоким венах и уменьшить риск развития повторного тромбоза и, следовательно, улучшить кровообращение в микроциркуляторном сосудистом русле.
В случае же недостаточной реканализации глубоких вен операция на подкожной венозной системе может оказаться пагубной и ухудшить состояние пациента в связи с устранением коллатерального пути оттока крови. Поэтому показания к оперативному вмешательству на подкожных венах при ПТФБ должны определяться очень строго и индивидуально.
Лечебная тактика при тромбозе глубоких вен нижних конечностей
Опубликовано: ФЛЕБОЛОГИЯ, 4, 2015, выпуск 2
В последующем для длительного лечения следует выбрать один из следующих режимов антикоагуляции:
— Переход с парентерального введения лечебных доз антикоагулянтов на АВК при целевом МНО 2, 0—3, 0. При этом длительность совместного применения АВК и парентеральных антикоагулянтов должна составлять как минимум 5 сут. Парентеральное введение лечебных доз антикоагулянтов может быть прекращено, когда при двух последовательных определениях с интервалом 1 сут МНО будет находиться как минимум на нижней границе терапевтического диапазона (не менее 2, 0).
— Переход на пероральный прием лечебной дозы да-бигатрана этексилата (150 мг 2 раза в сутки) как минимум после 5-дневного парентерального введения антикоагулянтов.
Альтернативой парентеральным антикоагулянтам служит пероральный прием лечебных доз апиксабана (10 мг 2 раза в сутки 7 дней, затем 5 мг 2 раза в сутки) или ривароксабана (15 мг 2 раза в сутки в течение 3 нед с пере-ходом на однократный прием 20 мг в сутки) с первого дня лечения ТГВ или переход на эти лекарственные средства в первые 2 сут после начатого введения парентеральных антикоагулянтов.
НОАК сопоставимы по эффективности с подходом, когда первоначально парентерально вводятся антикоагу-лянты и затем переходят на пероральный прием антагони-ста витамина К. При этом применение НОАК сопряжено с меньшим риском клинически значимых кровотечений. НОАК противопоказаны при тяжелой почечной недоста-точности и не изучены при использовании тромболитиче-ской терапии, хирургическом лечении ВТЭО, установке кава-фильтра. Продленное использование НМГ (подкожное введе-ние лечебной дозы в первый месяц с возможностью по-следующего снижения до 75% от лечебной) рекомендует-ся предпочесть у беременных, а также у больных со злока-чественными новообразованиями (по крайней мере, в ближайшие 3—6 мес после развития тромбоза). Общая продолжительность лечения антикоагулянта-ми зависит от наличия и характера факторов, предраспо-лагающих к рецидиву заболевания, наличия ВТЭО в анам-незе, распространенности тромбоза и ряда других обстоя-тельств (табл. 5). Она должна составлять не менее 3—6 мес. В случае индивидуальной непереносимости всех ан-тикоагулянтов, а также если больной отказывается про-должать антикоагулянтную терапию, вместо прекраще-ния антитромботической терапии для длительной вто-ричной профилактики ВТЭО можно рассмотреть прием ацетилсалициловой кислоты в дозе 100 мг 1 раз в сутки. Нецелесообразно использование в комплексном ле-чении ТГВ антибактериальных препаратов при отсут-ствии признаков системной воспалительной реакции.
Длительность лечения антикоагулянтами после эпизода ТГВ/ТЭЛА
Первый эпизод, сопряженный с обратимым фактором риска (травма, операция, острое нехирургическое заболевание) ТГВ: 3 мес при дистальной локализации тромбоза (голень) ; при обширном проксимальном тромбозе желательно продлить до 6 мес.
ТЭЛА: не менее 3 мес
Впервые возникший неспровоцированный эпизод Не менее 3 мес; продление на неопределенно долгий срок при проксимальном ТГВ и/или ТЭЛА, низком риске кровотечения и
возможности поддерживать стабильный уровень антикоагуляции*
Рецидивирующий ТГВ/ТЭЛА Неопределенно долго
Имплантация кава-фильтра Неопределенно долго
Злокачественное новообразование НМГ на 3–6 мес; в дальнейшем продление использования антико-агулянтов на неопределенно долгий срок или по крайней мере до излечения онкологического заболевания
Примечание. * — основания для продления антикоагулянтной терапии после впервые возникшего неспровоцированного эпизода проксимального ТГВ/ТЭЛА:
— тромбофилии, сопряженные с наиболее высоким риском рецидива ВТЭО (антифосфолипидный синдром, дефицит антикоагулянт-ных протеинов C или S, мутации фактора V Лейдена или протромбина G20210A) ;
— плохая реканализация проксимальных сегментов глубокого венозного русла по данным компрессионной ультрасонографии через 3 мес от начала лечения (данный фактор через 6 мес можно не учитывать) ;
— сохранение дисфункции правого желудочка по данным ЭхоКГ при выписке из стационара;
— повышенный уровень D-димера на фоне использования антикоагулянтов или его повышение через 1 мес после отмены антикоагулянтов.