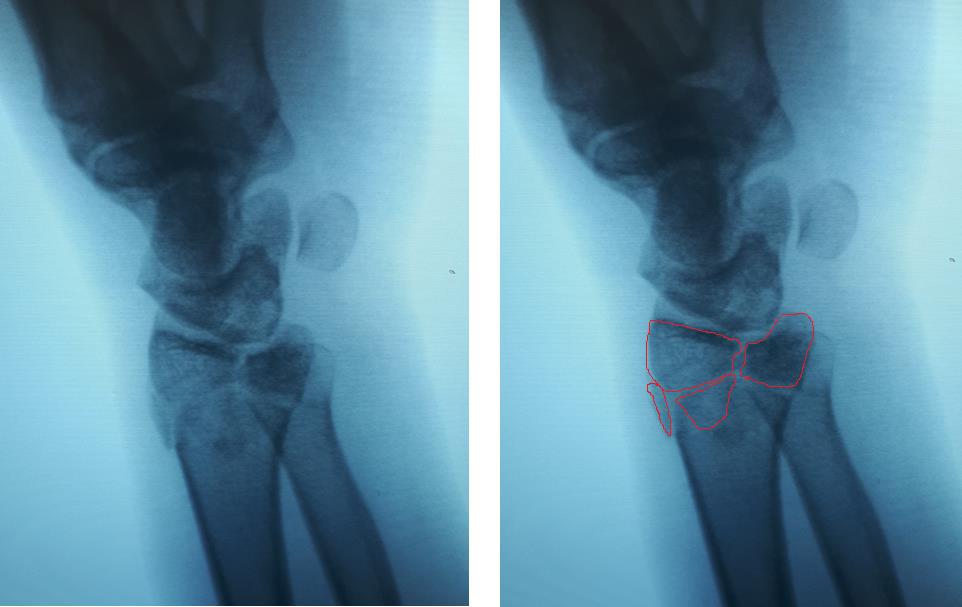
что такое остеосинтез при переломах лучевой кости
Лечение переломов лучевой кости

 сустава.</p><p>Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.</p><p> <strong>Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)</strong></p><p> <strong>Оперативное лечение перелома лучевой кости (остеосинтез)</strong></p><p>Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.</p><p>В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации –<strong>пластиной</strong>, фиксированной винтами<strong>; аппаратом внешней фиксации; винтами или спицами</strong>.</p><p>В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).</p><p> <strong>Остеосинтез лучевой кости пластиной</strong></p><script data-noptimize=) fpm_start("true");
fpm_start("true"); 
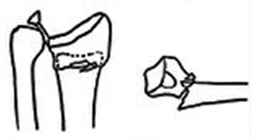
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
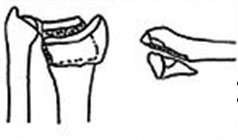
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами или винтами
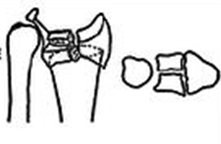
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
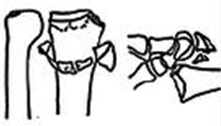
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Остеосинтез при переломах
Остеосинтез – это хирургическое вмешательство, направленное на сращение отломков костей при различных переломах и травмах. Соединение поврежденных костей происходит с применением специальных фиксационных средств.
Проведение грамотного остеосинтеза требует выполнение нескольких условий:
Показания к остеосинтезу
С помощью остеосинтеза происходит лечение ложных суставов и разнообразных переломов костей. Этот способ позволяет устранить смещение отломков, обеспечить в правильном положении их прочную фиксацию, улучшить результаты лечения и сократить восстановительный период.
Показаниями для проведения операции являются следующие ситуации:
Следует знать, что перед остеосинтезом специалист должен оценить репаративную возможность костной ткани.
Противопоказания к остеосинтезу
Остеосинтез не может быть применен:
Виды остеосинтеза
В погруженном остеосинтезе выделяют подвиды:
Чрескостный (наружный). Фиксация проводится над кожей с помощью специальных аппаратов, состоящих из металлических колец, спиц и стержней (например, аппарат Илизарова).
А также выделяют открытый или закрытый остеосинтез. В наши дни травматологи все чаще прибегают к малоинвазивному остеосинтезу, то есть крепление фиксаторов происходит через микроразрезы кожи.
Следует упомянуть о фиксаторах (имплантах), играющих огромную роль в соединении костей. Существует огромное количество имплантов: разнообразные пластины, штифты, винты, спицы. Все они имеют различные формы и размеры. Для их изготовления используются металлы, не поддающиеся окислению тканями организма. Функция имплантов принимать на себя нагрузку до сращения костей. Поэтому они должны быть прочными и пластичными, чтобы выдерживать нагрузку и не сломаться. Еще одной важной характеристикой фиксаторов является биологическая совместимость с тканями организма. Такое свойство позволяет избежать удаление имплантов после сращения перелома.
Стабильный и нестабильный остеосинтез
В зависимости от способа фиксации выделяют стабильный и нестабильный остеосинтез. Стабильный подразумевает абсолютную неподвижность отломков костей в области перелома. В послеоперационный период при стабильном остеосинтезе пациент обходится без гипса. Благодаря чему возможно раннее функциональное лечение, способствующее восстановлению суставов и соединению костей поврежденной конечности.
При нестабильном остеосинтезе сохраняется подвижность костных отломков. В таком случае необходима дополнительная гипсовая фиксация. Травматолог применяет стабильный/нестабильный остеосинтез в зависимости от конкретного случая.
Осложнения после остеосинтеза
Поскольку остеосинтез является хирургическим вмешательством, то после операции существует небольшой риск возникновения осложнений:
Реабилитация после остеосинтеза
После проведения операции лечащий врач расскажет пациенту обо всех восстановительных мерах в индивидуальном порядке. Общие реабилитационные меры включают:
Методы физиотерапии улучшают кровообращение, уменьшают отек, снижают болевые спазмы и др.ЛФК и массаж направлены на восстановление функций суставов и мышц, поврежденной конечности. Все меры направлена на скорейшее сращение поврежденных костей и возвращение утраченной трудоспособности.
Репозиция / фиксация костных отломков
Наши специалисты свяжутся с вами в ближайшее время
Остеосинтез при переломе кисти, пальцев и других костей
Остеосинтез – это современная методика сращивания костей при переломах, которая является эффективной альтернативой гипсованию, а также применяется в случаях, когда накладывать гипс при переломах нецелесообразно или невозможно. Процедура предполагает фиксацию костных отломков с помощью специальных приспособлений, в результате чего даже сложные переломы срастаются быстро и беспроблемно.
Показания к остеосинтезу костей кисти
На практике остеосинтез может применяться при переломах любых костей:
Противопоказания
Невозможно провести остеосинтез кисти и других суставов:
Чтобы убедиться в отсутствии скрытых противопоказаний, а также подобрать наиболее эффективный способ реконструкции костей кисти, врач может назначить дополнительное обследование: ультразвуковое, рентгенологическое, трехмерную томографию.
Как проводится остеосинтез?
В клинике ЦКБ РАН хирурги используют для репозиции костей приспособления (шурупы, гвозди, пластины, спицы, штифты), выполненные из химически инертных и биологически совместимых материалов. Так, хорошо зарекомендовали себя в фиксации костей при переломах изделия их сплавов титана, хрома, никеля и кобальта.
Подобный подход к выбору материала для репозиции костных отломков при переломе кости не только обеспечивает эффективность результата, но в некоторых случаях даже не требует извлечения металлической конструкции, если остеосинтез выполнялся в типичном месте погружным способом.
Остеосинтез костей кисти может выполняться двумя способами:
В свою очередь для погружного остеосинтеза общепринятой является классификация по способу локализации металлической конструкции: внутрикостный и накладной.
Где делают остеосинтез костей?
Если у вас есть показания к остеосинтезу, важно понимать, что такую сложную операцию стоит доверить опытным и квалифицированным профессионалам. Записавшись на консультацию в ЦКБ РАН в Москве, захватите с собой имеющиеся результаты обследования или наши врачи направят вас на рентгенологическое или томографическое обследование непосредственно в нашей клинике.
В ситуациях любой сложности и срочности мы придем на помощь, выполним остеосинтез и репозицию отломков костей при переломах, чтобы восстановить целостность и функциональность конечности.
Перелом луча в типичном месте
Заболевания
Операции и манипуляции
Истории пациентов
Перелом луча в типичном месте
«Типичный» луч?
Переломы дистального метафиза лучевой кости являются одной из наиболее распространённых травм в практике травматолога ортопеда. И как это часто бывает с часто встречающейся травмой, многие аспекты, как самого повреждения, так и методов лечения, остаются скрыты не только от пациентов, но и от практикующих врачей. По этой причине хочется отдельно рассмотреть эту проблему и разобрать её на реальных клинических примерах из нашей практики.
Этиология переломов луча в типичном месте.
В большинстве случаев это падение с опорой на выпрямленную руку, в случае молодых пациентов чаще встречается высокоэнергетическая травма, падение во время занятий спортом, с велосипедов или других катящихся девайсов, дорожно-транспортные происшествия. В случае пациентов старше 50 лет, особенно женщин, переломы дистального отдела луча чаще носят низкоэнергетический характер и происходят на фоне остеопороза. Низко-энергетические переломы дистального метаэпифиза лучевой кости являются показанием к проведению денситометрии и последующей консультации эндокринолога и значимо увеличивают риск последующих остеопоротических переломов.
Сопутствующие повреждения.
50% этих переломов являются внутрисуставными, могут сопровождаться повреждением дистального радиоульнарного сочленения, в 40 % случаев встречается повреждение триангулярного хряща, в 30% повреждение ладьевидно-полулунной связки, в 15% случаев полулунно-трёхгранной связки.
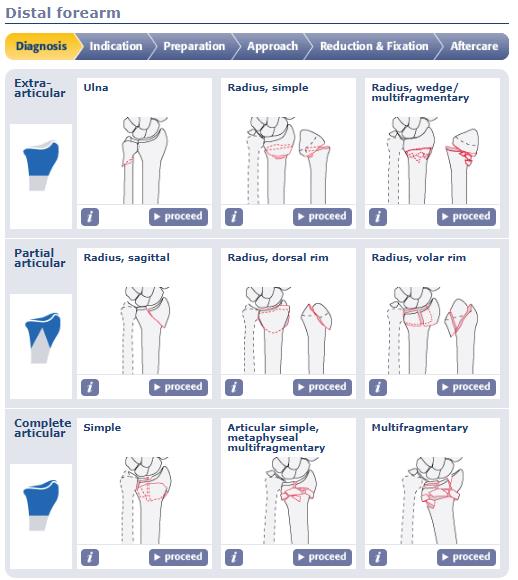
Классификация переломов луча в типичном месте.
Классификация Фернандеса (Fernandez)
Тип перелома в зависимости от механизма повреждения
Стабильность (риск вторичного смещения в гипсе)
Стабильный, риск вторичного смещения небольшой.
1)Без смещения\ 2)дорсальное смещение (перелом Коллиса) 3)Ладонное смещение (перелом смита)
2) чрезкожная фиксация спицами
3) Внешний фиксатор
2 тип, срезающий суставную поверхность
Нестабильный, всегда происходит вторичное смещение
1) открытая репозиция. Внутренняя фиксация
3 тип с компрессией суставной поверхности
Может быть как стабильным так и нестабильным в зависимости от качества кости и количества фрагментов
При отсутсвии значительного смещения может быть консервативным.
Открытая репозиция и Остеосинтез.
Альтернативно – пины или
4 тип – отрыв связочных структур с вывихом лучезапястного сустава
Закрытое или открытое устранение. Внешний фиксатор. Фиксация костных фрагментов пинами\винтами
5 тип – комбинированный, высокоэнергетическая травма
Комбинированные закрытый\открытый метод 0000,
Ну и конечно же любимая всеми нами классификация АО.
Классификация АО очень подробная, внутри каждой группы, как правило, есть ещё 3 подгруппы, и в конечном счёте она охватывает практически всё возможное разнообразие переломов данной анатомической области.
Врачи амбулаторного звена часто склонны упрощать подход к лечению и зачастую даже не информируют пациентов о возможных осложнениях и функциональном результате. По этой причине первично крайне нестабильные переломы могут лечиться консервативно и срастаются в заведомо неправильном положении, что может послужить причиной развития артроза и стойкого ограничения функции конечности. Когда речь идёт о пожилом пациенте с низкими функциональными запросами это может быть приемлемо и даже желаемо, чтобы не подвергать человека ненужным операционным рискам ради получения результата который не сильно нужен в этой категории больных. Но когда речь идёт о молодых пациентах, которым предстоит долгая трудовая жизнь, занятия спортом и многое другое, то выбор тактики для получения оптимального результата становится принципиально важен.
Хорошие результаты лечения зависят от многих факторов: 1) восстановление суставной поверхности 2) восстановление нормальных анатомических взаимоотношений 3) ранние движения в суставах кисти и лучезапястном суставе.
Соблюдения этих принципов можно достичь как консервативно, так и оперативно, но консервативное лечение имеет целый ряд ограничений.
Показаниями для консервативного лечения являются экстраартикулярные (внесуставные) переломы, с укорочением не более 5 мм и угловой деформацией не более 20 градусов. Такие переломы можно стабилизировать в гипсовой повязке и для них не характерно вторичное смещение. Все остальные типы переломов (а их большинство) склонны к вторичному смещению в гипсе, и множественные перегипсовки не исправят положения. Конечно если пациент твёрдо решил отказаться от операции несмотря на возможные осложнения, то лечение проводится методом гипсовой иммобилизации.
Хирургические методы включают 1)закрытую репозицию и чрезкожную фиксацию спицами, 2) закрытую\минимально открытую репозицию и остеосинтез с использованием внешних фиксаторов 3) открытая репозиция и накостный остеосинтез с использованием пластин и винтов.
Показаниями для хирургического лечения являются противопоказания для консервативного: укорочение более 5 мм, угловая деформация более 20 градусов, внутрисуставные переломы, многооскольчатые переломы с дефектами ладонной или тыльной кортикальной пластинок.
Консервативное лечение переломов луча в типичном месте.
Гипсовая иммобилизация на срок от 4 до 6 недель в зависимости от морфологии перелома, возраста пациента, наличия\отсутсвия остеопороза. При простых переломах дистального отдела лучевой кости когда гипсовая иммобилизаия обеспечивает адекватную стабильность уже через 4 недели можно приступить к разработке активных движений в лучезапястном суставе. Когда гипсовая иммобилизация используется для лечения оскольчатых, нестабильных, внутрисуставных переломов как вынужденная мера, например при отказе от операции, иммобилизация должна быть более длительной, так как имеется риск несращения перелома и формирования ложного сустава.
В случае если при первой репозиции не удалось добиться нормального положения отломков такой перелом скорее всего сместится в последующем.
К возможным осложнениям гипсовой иммобилизации стоит отнести острый синдром карпального тоннеля, комплексный регионарный болевой синдром (когда гипсовая иммобилизация накладывается на фоне выраженного отёка).
Хирургическое лечение переломов луча в типичном месте.
Закрытая репозиция и чрескожная фиксация спицами.
Может удерживать репозицию в саггитальном плане и по длине при сохранной кортикальной пластинке по ладонной поверхности. При оскольчатом переломе и смятии кости по ладонному кортексу репозицию удержать не может.
Используется техника Капанджи (Kapandji) и техника Рейхак (Rayhack) при которой репозиция производится под артроскопическим контролем.
82-90 % отличных результатов когда используется по показаниям.
Наружная фиксация.
Если используется только наружный фиксатор невозможно восстановить нормальную ладонную ангуляцию суставной поверхности.
По этой причине часто используется в комбинации с пинами, спицами и в ряде случаев с пластинами.
Внешний фиксатор использует для стабилизации перелома лигаментотаксис. Ставить пины внешнего фиксатора на лучевой кости лучше под прямым контролем зрения чтобы избежать повреждения поверхностной ветви лучевого нерва. При создании дистракции не следует «перерастягивать» сустав, суставная щель не должна быть более 5 мм. Также не стоит избыточно отводить кисть в локтевую и ладонную сторону так как при оскольчатом повреждении ладонного кортекса это всё равно не позволит поставить суставную поверхность под правильным углом.
Время иммобилизации не должно превышать 8 недель и наружный фиксатор не должен мешать ранним движениям всеми пальцами.
Осложнения внешнего фиксатора: 1) возможно несращение преелома из-за недостаточной стабильности, 2) тугоподвижность лучезапястного сустава и снижение силы хвата 3) инфекция в месте введения пинов 4) рефлекторная симпатическая дистрофия 5) ятрогенное повреждение поверхностного лучевого нерва 6) нейропатия срединного нерва
Открытое лечение перелома с внутренней фиксацией.
Смещение суставной поверхности более 2 мм, переломы типа Бартона (Barton) Смятие кортекса по ладонной поверхности, «вдавленные» переломы суставной поверхности.
Хирургическая техника.
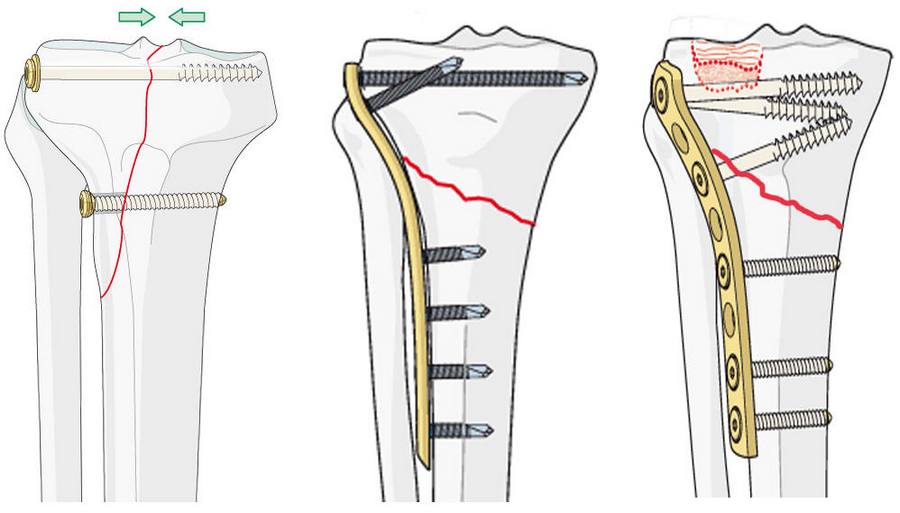
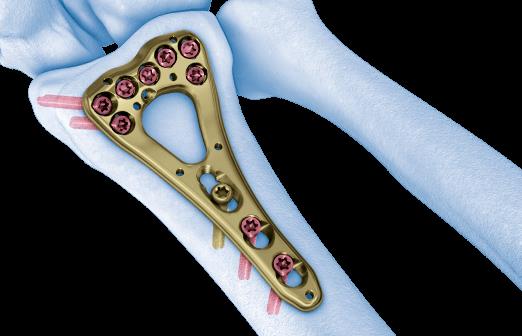
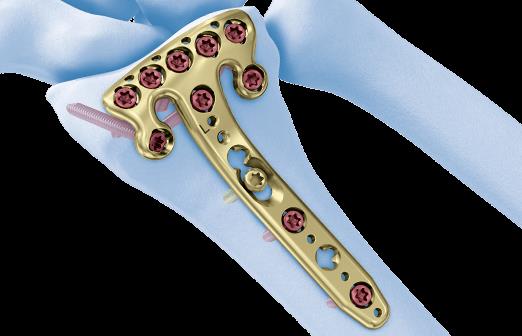
В настоящее время предпочтение отдаётся волярным пластинам. Современные пластины имеют малую толщину, предизогнуты согласно нормальной анатомии, блокируемые винты позволяют добиться стабильной фиксации даже в тяжёлых случаях, когда имеется дефект кости в метафизарной зоне и эпифиз представлен тонкой полоской кости.
Для профилактики КРБС (комплексного регионарного болевого синдрома) в настоящее время рекомендуется использовать Витамин С по 200 мг ежедневно на протяжении 45 дней после травмы.
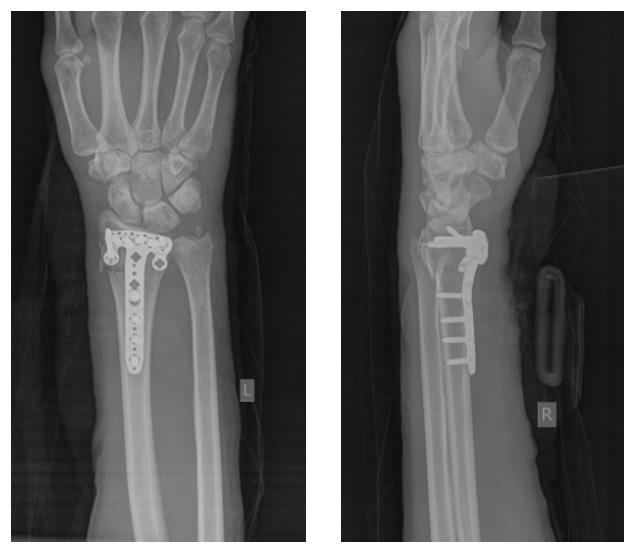
Клинический пример лечения перелома дистального метафиза лучевой кости при помощи открытой репозиции и остеосинтеза пластиной.
Пример 1.
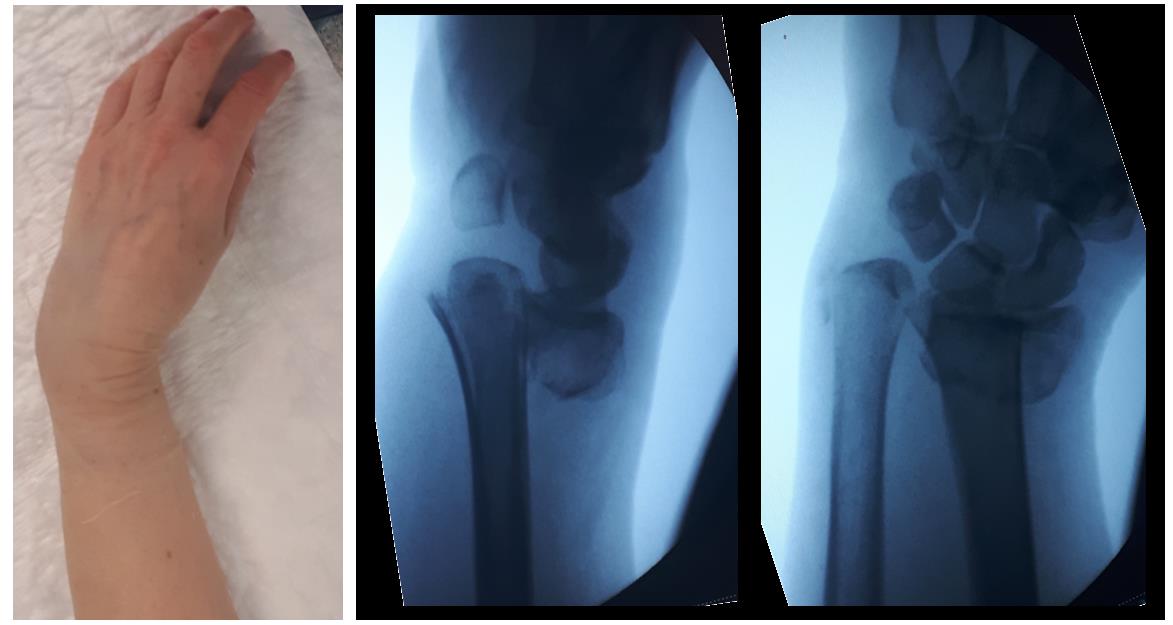
Пациентка М 65 лет, травма в результате падения на улице с опорой на кисть. В анамнезе множественные переломы, миеломная болезнь в стадии ремиссии (7 лет). После падения обратилась в РТП где ей была наложена гипсовая повязка. По какой то причине репозиция не производилась. После обращения в нашу клинику госпитализирована для оперативного лечения.
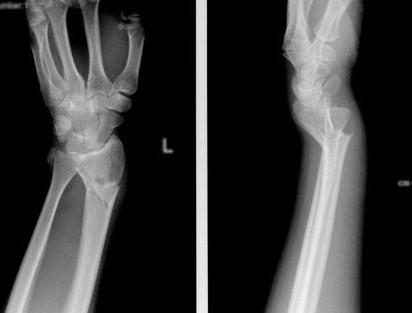
Внешний вид конечности после снятия гипсовой повязки. Рентгенограммы выполненные при помощи ЭОП на операционном столе выявили полное смещение всего дистального метафиза лучевой кости к тылу на целый поперечник.
Когда имеешь дело с таким переломом на фоне остеопороза становится ясно, что в метафизарной зоне будет «каша» из множества мелких отломков, и что суставная поверхность будет расколота минимум на 3 части.
В такой ситуации требуется надёжная фиксация при помощи пластины с угловой стабильностью, так как риск вторичного смещения в гипсовой повязке крайне высокий. При отказе от операции возможно лечение методом гипсовой иммобилизации, при этом перелом срастётся с небольшим смещением, но в функциональном плане рука будет работать удовлетворительно. По этой причине у пожилых пациентов с низкими функциональными запросами лечение может проводится методом гипсовой иммобилизации.
Но наша пациентка хотела максимального восстановления функции, силы хвата, амплитуды движений и нормальных анатомических взаимоотношений своей конечности, по этой причине было принято решение о выполнении операции.
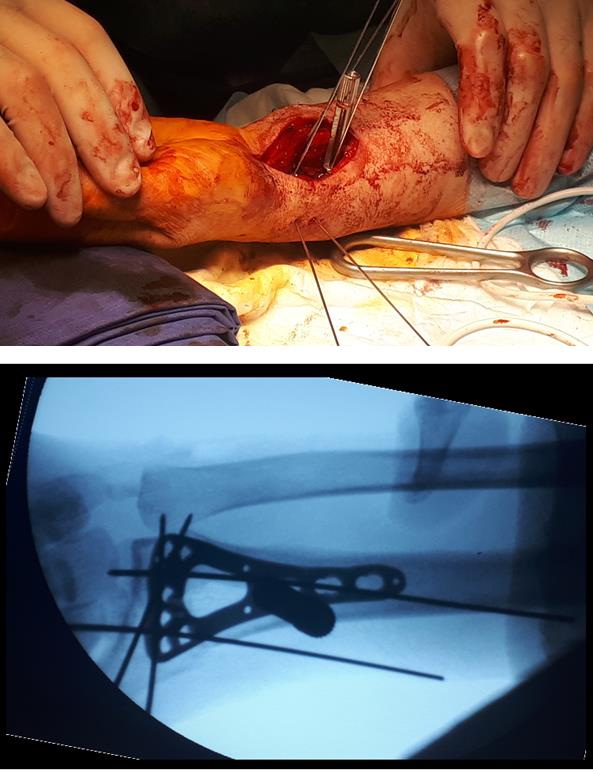
Интраоперационно под контролем ЭОП произведена закрытая репозиция перелома.
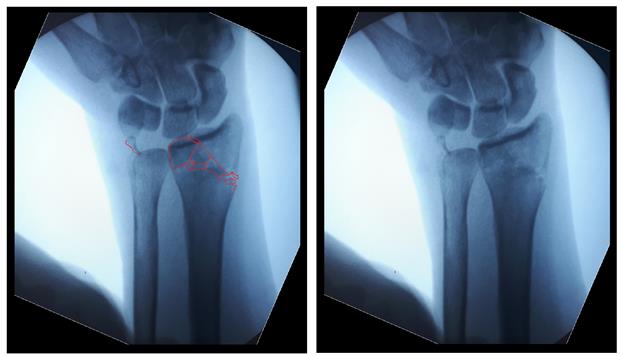
После репозиции на рентгенограммах отчётливо виден многоооскольчатый, нестабильный характер перелома.
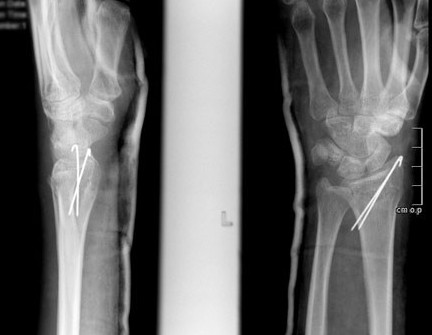
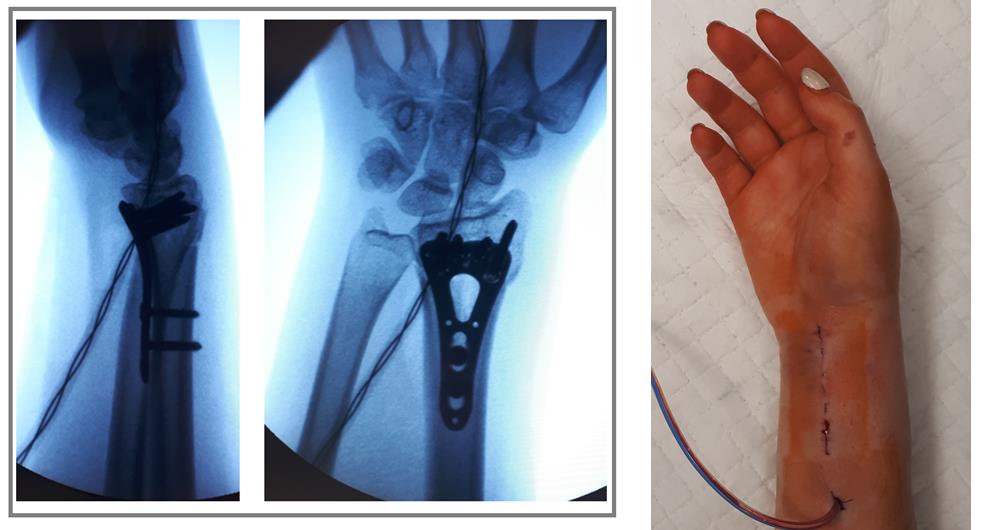
Произведён доступ к месту перелома по ладонной поверхности предплечья. При ревизии выявлено множество мелких осколков в метафизарной области по волярному кортексу. Произведена открытая репозиция перелома, временная фиксация спицами. Накостно уложена пластина VA-LCP™ Two-Column Distal Radius Plate
После рентгенконтроля производится введение блокируемых винтов диаметром 2,4 или 2,7 мм.
Данная пластина отлично подходит для фиксации оскольчатых переломов дистального метаэпифиза лучевой кости, однако в ряде случаев, когда перелом располагается более дистально, предпочтительнее использовать пластину другой конструкции (Volar rim).
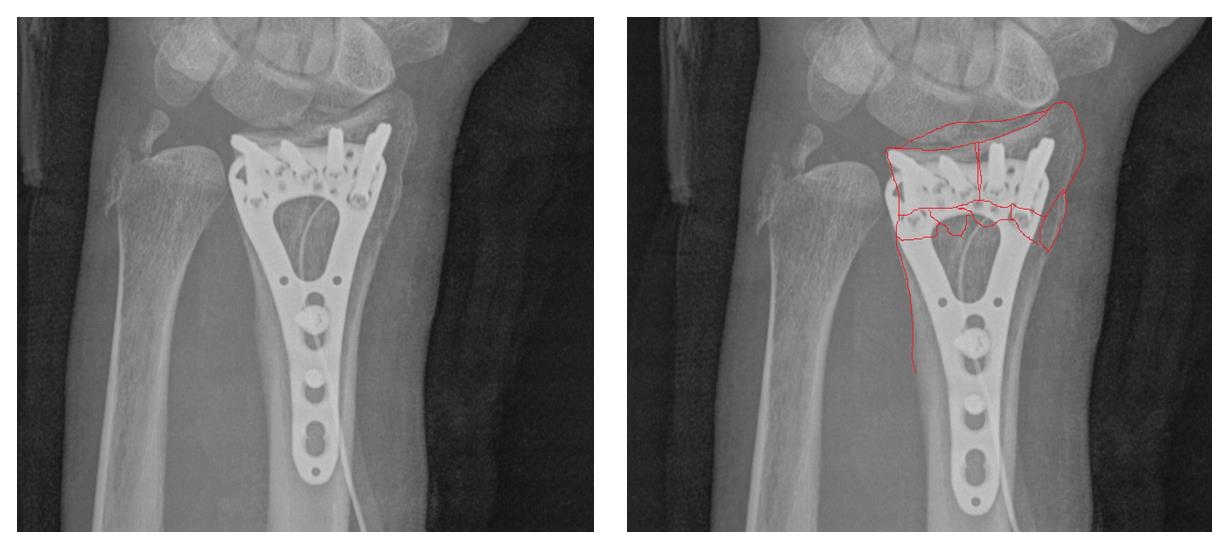
Окончательный остеосинтез после проведения всех винтов выглядит на рентгенограмме примерно так. На левой части рисунка схематично отображено расположение фрагментов кости, фиксированных пластиной.
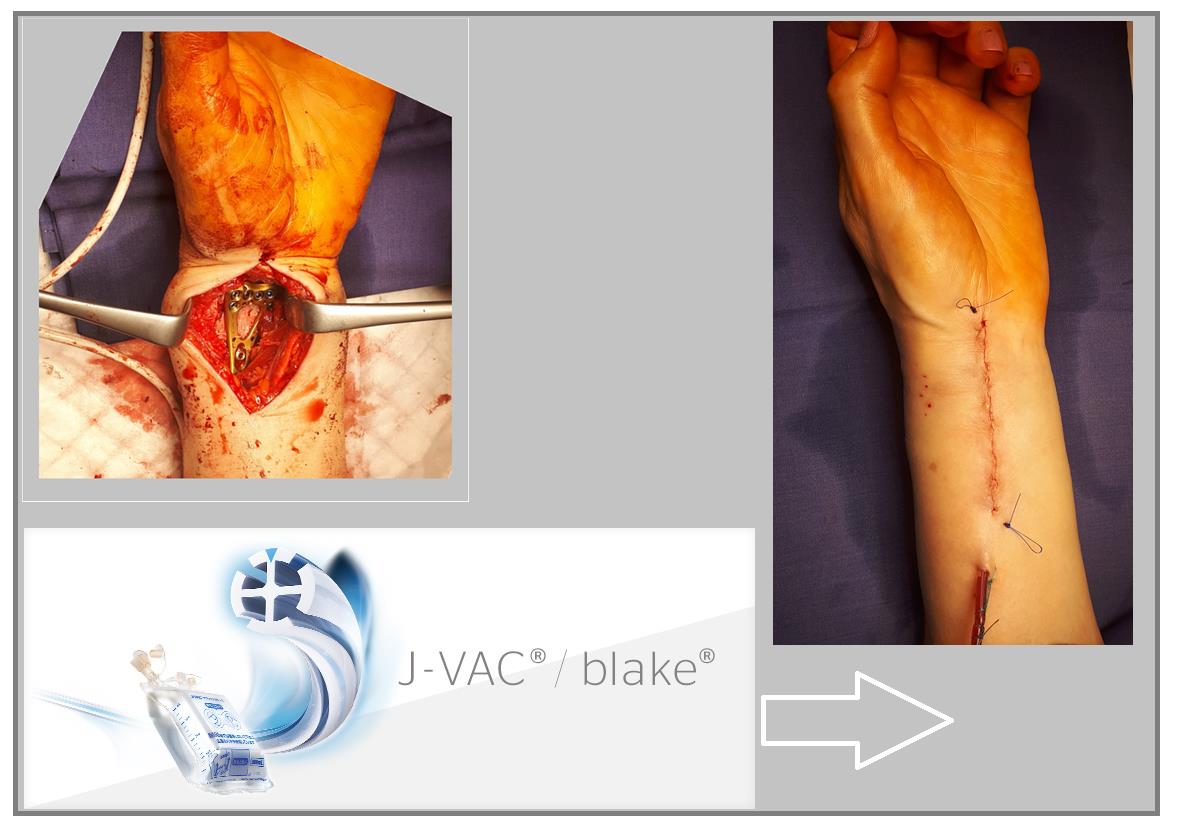
В случаях оскольчатых переломов дистального метафиза лучевой кости со значительным смещением рекомендуется использовать активный вакуумный дренаж. Это позволяет снизить давление в сгибательном компартменте, уменьшает отёк и пропитывание тканей кровью, и предотвращает развитие КРБС (комплексного регионарного болевого синдрома). Также для профилактики КРБС рекомендуется использование витамина С в дозе 200 мг\сут до 45 дней после травмы. Локальная криотерапия, хивамат, магнит, возвышенное положение конечности, способствуют уменьшению отёка и позволяют раньше приступить к реабилитационным мероприятиям.
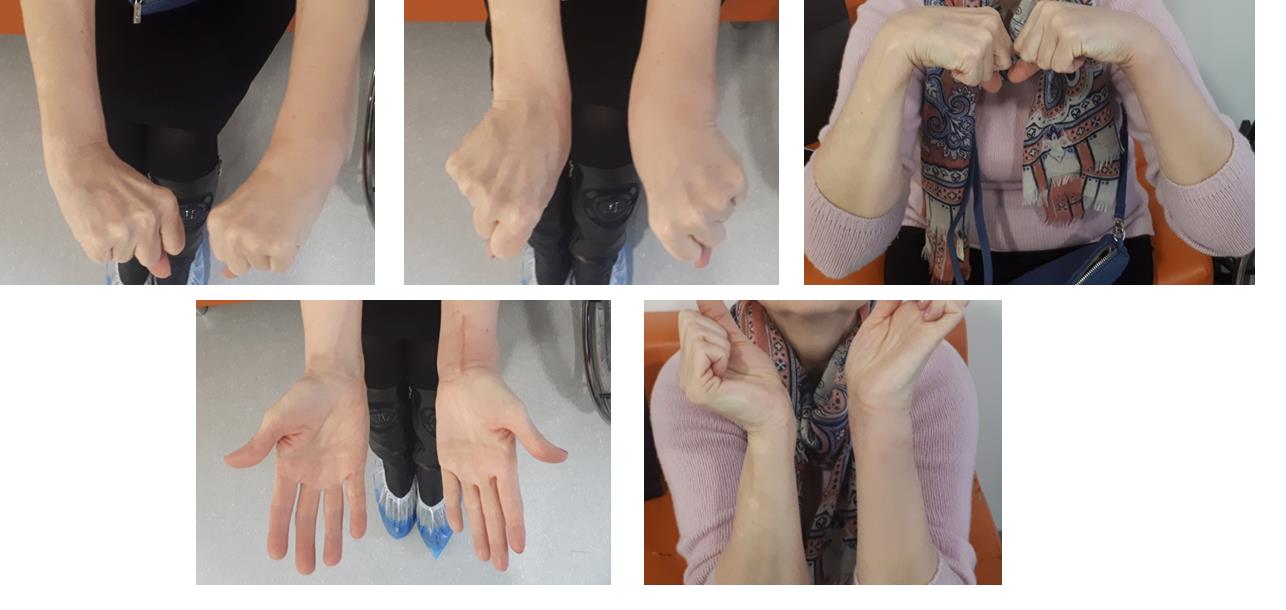
Функция конечности через 3 недели после остеосинтеза.
В более простых случаях, когда суставная поверхность представлена одним большим фрагментом кости, фиксация LCP пластиной настолько надежная и стабильная, что позволяет начать активную разработку движений уже на следующий день после операции, и использовать руку для бытовых нужд уже через 2 недели после операции.
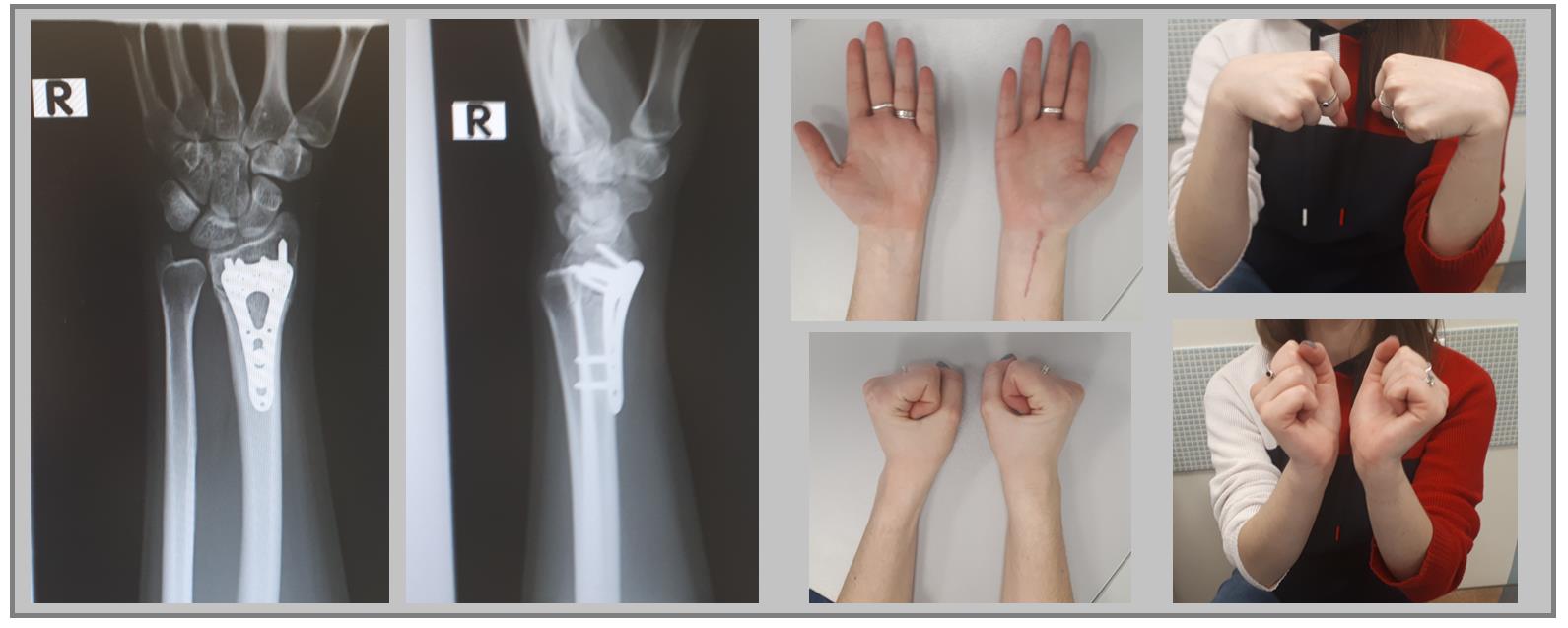
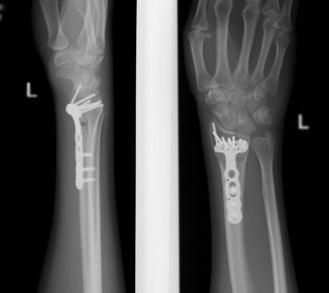
Например у Пациентки А, 24 лет, операция выполнена по поводу относительно простого перелома дистального метаэпифиза лучевой кости с угловым смещением к тылу на 30 градусов и укорочением лучевой кости на 7 мм. Учитывая молодой возраст и высокие функциональные запросы принято решение о выполнении остеосинтеза. Учитывая сохранность волярного кортекса использована пластина меньшего размера, которая установлена более проксимально, с целью максимального сохранения кровоснабжения эпифиза лучевой кости.
Через 6 недель наблюдается рентгенологическое сращение перелома. Функция конечности к этому времени уже практически полностью восстановлена.
В случае дистальных переломов, расположенных ближе к лучезапястному суставу, может возникнуть необходимость расположить пластинку ближе к суставной поверхности. Для этого лучше использовать специальную пластинку VA-LCP™ Volar Rim Distal Radius Plate.
Клинический пример. Пациентка С. 36 лет, травма при падении во время матча по большому тенису, получила закрытый оскольчатый перелом дистального метаэпифиза лучевой кости с большим количеством мелких фрагментов в метафизарной зоне.
На 7 сутки после получения травмы пациентка обратилась в Клинику К+31, учитывая нестабильный характер перелома предложено оперативное вмешательство. Для остеосинтеза использована пластина VA-LCP™ Volar Rim Distal Radius Plate.
Такая фиксация даже при таких тяжёлых дистальных переломах позволяет начать раннюю активизацию, занятия лечебной физкультурой в кратчайшие сроки после операции. Для профилактики КРБС при тяжёлых оскольчатых переломах рекомендуется использование витамина С в дозе 200 мг в сутки до 45 дней после травмы, возвышенное положение конечности в покое, хивамат, гипербарическая оксигенация, использование таких препаратов как актовегин и трентал.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.