что такое опухоль предстательной железы
Рак предстательной железы: правда и вымысел
Доля рака предстательной железы составляет 14,4% от всех онкологических заболеваний мужчин, а смертность от этого вида рака находится на уровне 7,6%. Это в достаточной степени изученное заболевание. Вместе с тем существует ряд мифов, которые с некоторой периодичностью циркулируют в обществе. Мы собрали самые распространенные из них и попросили специалистов их прокомментировать, чтобы раз и навсегда разобраться – что из этого заблуждение, а что правда. В материале мы опирались на мнение нескольких экспертов: Антона Барчука, научного сотрудника НИИ Онкологии им. Н.Н. Петрова и Университета Тампере и Вадима Гущина, главы департамента онкологии клиники Mercy, Балтимор, США.
Рак простаты — это болезнь стариков
Это вряд ли можно назвать мифом, ведь болезнь в 6 из 10 диагностируются после 65. Рак редко, но встречается до 40. Средний возраст диагноза – 66 лет. В России в возрасте от 50 до 59 лет показатель смертности от рака предстательной железы не превышает 10 случаев на 100 000 человек, тогда так в возрасте от 70 до 79 она более чем 15 раз выше – 150 на 100 000 мужчин. С другой стороны, нельзя забывать об агрессивных формах рака предстательной железы, которые могут поражать относительно молодых мужчин, поэтому до сих пор проблема лечения рака простаты не может замыкаться на только пожилых мужчинах.
Тут важно отметить другое: в современном мире эволюционирует наше представление о том, кто такой старик. В современном западном обществе 65 лет – это достаточно активный и зрелый возраст. В Америке 65-летний человек ожидаемо проживёт ещё в среднем 18 лет.
Есть характерные симптомы, которые позволяют диагностировать рак простаты
Это миф – характерных симптомов не бывает. Заболевание не всегда вызывает увеличение железы, но когда вызывает – приносит симптомы затруднения мочеиспускания, наличие крови в моче и семени, частое и болезненное мочеиспускание. Симптомы метастатического роста включают боли в костях, отёки ног, потеря веса, плохое самочувствие. Как видно, они не уникальны для болезни. Поэтому, роль врача – оценить каждый из симптомов. Ещё важно знать, что большинство пациентов, столкнувшихся с этими симптомами, не будет страдать раком простаты.
Болезнь развивается медленно и лечить ее не стоит
В первую очередь речь в этом случае идет о наблюдении, анализах, биопсии. Цель этого активного наблюдения – по возможности вовремя диагностировать тот рубеж, за которым лечение рака будет полезнее его отсутствия. Кроме того, в некоторых случаях сложно предсказать, как быстро будет расти опухоль.
Одна из проблем в современной парадигме лечения рака предстательной железы – это гетерогенность (разнородность) самого заболевания. Если мы говорим о раке, который уже диагностирован и подтвержден, то без сомнения отказывать пациенту в лечении просто неэтично, но возникает вопрос о форме этого лечения.
С другой стороны, все чаще врачи встречают небольшие бессимптомные опухоли выявленные только с помощью анализа крови на PSA (простатический специфический антиген). Ответ на вопрос, как поступать в этом случае, в некоторой степени помогло дать недавно опубликованное исследование, в котором больных либо активно лечили, либо активно наблюдали и лечили только при признаках прогрессирования заболевания. Главный вывод был в том, что риск умереть от рака предстательной железы крайне низок в обеих группах.
Активное лечение имеет относительное преимущество над активным наблюдением, но абсолютная выгода крайне и крайне незначительна. Если мы положим на другую сторону весов все нежелательные эффекты лечения – перед нами получается довольно сложное решение, которое, по всей видимости, надо принимать индивидуально с каждым пациентом.
Анализ крови на PSA – это принятый во всем мире метод скрининга рака предстательной железы и помогает диагностировать рак
Скорее миф, но миф, имеющий много сторонников и в научной среде. На данный момент скрининг с помощью PSA не рекомендован ни одной ассоциацией и не проводится организованно ни в одной стране мира. При этом доля урологов и врачей общей практики, которые назначают это обследование без рекомендаций, крайне высока. Нельзя не отметить, что скрининг с помощью PSA снижает смертность от рака, но цена этого снижения – крайне высокая степень гипердиагностики, то есть выявления неагрессивных форм заболевания.
Часто выявляются менее агрессивные формы рака, которые не приводят к проблемам со здоровьем. Однако, сложно сказать пациенту, что у него есть рак простаты, но делать ничего не надо.
Здесь же возникает проблема степени агрессивности методов дальнейшей диагностики и лечения. Ведь речь идет о тяжелой операции, которая имеет, пусть даже низкую, но известную смертность. А сама операция может привести к серьезным для мужчины последствиям: недержанию мочи, нарушению эрекции и тд.
Хирургическое лечение людей, жизни которых заболевание угрожать не сможет – довольно сомнительное решение.
Все эти соображение заставили ведущие онкологические сообщества отказаться на сегодняшний день от теста PSA для массового применения для скрининга рака предстательной железы.
Кроме этого, анализ на PSA может «пропустить» рак. Так в одном крупном исследовании у 15% мужчин с нормальным уровнем PSA при биопсии обнаружили рак предстательной железы. Показатели специфичности и чувствительности для этого теста разняться от исследования к исследованию, но также зависят от концентрации этого биомаркера, которую принимают за пограничную. Еще больше проблем связано с диагностикой рака предстательной железы у мужчин с имеющимися другими заболеваниями простаты, тогда доля ложноположительных тестов может быть еще выше.
PSA не рекомендуется как скрининговый метод для здоровых мужчин. Если он назначается, то врач должен владеть вышеприведенной информацией и уметь рассказать пациенту риски данного невинного теста крови.
Лечение всегда приводит к нежелательным и неприятным последствиям
Лечение рака предстательной железы действительно может привести к потере эрекции, недержанию мочи и проблемам с желудком и кишечником. Частота возникновения и длительность этих расстройств зависит от вида лечения (разные виды операции, облучения, добавочное лечение противогормональных препаратов), от опыта врача, выполняющего лечение, и учреждения, где лечение проводится. Поэтому для пациентов важно напрямую спросить такую статистику, когда речь идёт о выборе типа и места лечения.
Рак простаты передается по наследству
Примерно 5-10% случаев возникновения рака простаты имеют значительную наследственную составляющую. У мужчин, отцу которых был поставлен такой диагноз, вероятность развития болезни повышается в 2 раза. Если рак был у отца и брата риск повышается в 5 раз. Существуют наследственные синдромы, такие как BRCA2 мутации (больше известные у женщин – приводят к раку груди и яичников), которые ассоциированы с повышенной встречаемостью рака простаты. Такие мутации можно выявить (при подозрении) специальным генетическим тестированием.
Вазэктомия может вызвать рак предстательной железы
На риск развития рака простаты влияет половая активность
Несколько исследований в 2000-х годах действительно показали, что частота эякуляции ассоциирована со снижением риска развития рака простаты. Обычно, урологи советуют заниматься сексом 2-3 раза в неделю, в том числе и для возможного снижения риска развития агрессивной формы рака простаты.
Бывает так, что домыслы и мифы настолько плотно входят в нашу жизнь, что порой даже врачи руководствуются этим опытом, проводя анализы и назначая лечение
Здесь важно помнить, что рак – это системное заболевание. Это значит, что одним симптомом или методом лечения тут не обойтись. Кроме этого, не обойтись тут и без регулярного чтения научных исследований о развитии и лечении онкологических заболеваний, ведь именно они позволяют нам бороться с домыслами и принимать верные решения.
Признаки рака простаты. Как начинается и развивается рак простаты
Признаки рака простаты
Рак предстательной железы – один из самых распространенных видов рака у мужчин. Основные симптомы рака простаты – проблемы с мочеиспусканием, в том числе: поллакиурия, никтурия, частые и сильные позывы, недержание мочи. На поздней стадии рака простаты картина меняется: пациента беспокоят гематурия, проблемы с эрекцией и наличие крови в сперме.
Узнайте, о других симптомах этого опасного заболевания.
Рак простаты – что это за заболевание?
Рак предстательной железы (простаты) – один из наиболее распространенных видов рака у мужчин. Болезнь обычно развивается в старости и имеет медленное длительное бессимптомное течение. По уровню заболеваемости этот вид рака занимает второе место после рака легких.
Рак предстательной железы на поздней стадии дает симптомы, сходные с теми, которые наблюдаются в случае гиперплазии предстательной железы – это в основном расстройства и проблемы с мочеиспусканием. Тест, подтверждающий рак предстательной железы, представляет собой биопсию с гистопатологическим исследованием.
Лечение рака предстательной железы включает в себя: лучевую терапию, химиотерапию, гормонотерапию и хирургию. Иногда врач не назначает терапию, рекомендуя только регулярные осмотры и тщательное наблюдение.
Причины
Рак предстательной железы, как правило, развивается у пожилых мужчин. Большинству пациентов с симптомами рака простаты более 50 лет. В свою очередь, средний возраст на момент постановки диагноза составляет 75 лет.
Рак предстательной железы развивается медленно – до нескольких лет и в течение длительного времени не дает симптомов, поэтому иногда пациент не знает, что у него тежелое заболевание, и умирает от какой-либо другой причины. По статистике у большинства мужчин старше 80 лет есть рак предстательной железы.
Простата состоит из периферической и центральной части. В центральной части находится сегмент уретры – именно здесь обычно развивается простатит. Напротив, рак обычно развивается в периферической части.
Факторы риска и причины рака простаты
Среди причин, которые могут привести к заболеванию простаты и раку органа, также есть гормональные факторы. Раковая опухоль в простате растет в результате выработки тестостерона. Этот факт активно используется в лечении – применяются препараты, блокирующие действие этого гормона.
Признаки рака и заболевания простаты
Симптомы рака простаты напоминают симптомы гипертрофии – увеличения простаты в результате доброкачественного роста органа. Тем не менее, опухоль развивается в периферической части железы, в отличие от доброкачественного роста, поэтому она дает симптомы довольно поздно и имеет длительный бессимптомный период.
Кроме того, среди многих пожилых мужчин распространены симптомы простатита. Они обычно связаны с воспалением этой железы и тоже схожи с признаками рака.
При больной простате возникают проблемы с мочеиспусканием, такие как:
При раке предстательной железы симптомом также является слабый, прерывистый поток мочи.
Симптомы запущенного рака простаты
В тяжелых случаях заболевания происходит задержка мочи, что связано с перекрытием уретрального просвета. В этом случае моча накапливается в мочевом пузыре, который переполняется и болит. В результате могут возникнуть опасные осложнения.
Когда рак предстательной железы значительно распространен, появляются признаки инфильтрации соседних органов и симптомы метастазирования. Тяжелые симптомы рака простаты включают: гематурию, задержку опорожнения мочевого пузыря, которая может привести к рецидивирующим инфекциям мочевыводящих путей и почечной недостаточности.
Анализы при раке простаты
При тревожных симптомах, связанных с проблемами и затруднением мочеиспускания, особенно у пожилых мужчин, уролог назначает ряд анализов и тестов.
Не следует проводить оценку уровня ПСА у здоровых молодых мужчин без симптомов заболевания простаты и факторов риска развития рака. Использование этого теста в качестве скрининга для выявления рака предстательной железы в этом случае является спорным, подвергает пациента ненужному стрессу. Анализ PSA должен рассматриваться в комплексе с результатами УЗИ и биопсии.
При оценке степени распространенного рака и инфильтрации соседних органов выполняется магнитно-резонансная томография, которая точно выявляет пораженные ткани.
Лечение рака простаты
Лечение рака простаты связано с серьезными осложнениями, которые могут существенно повлиять на качество жизни. К ним относятся: нарушения потенции, проблемы с эрекцией, недержание мочи, ректальный мукозит.
Методы лечения рака простаты включают в себя:
Методы лечения рака предстательной железы зависят от стадии рака, уровня маркера ПСА, возраста, общего состояния пациента и наличия сопутствующих заболеваний. Иногда врач прекращает терапию, если пациент в возрасте, а стадия рака низкая и заторможена в развитии. В этом случае процедуры ограничиваются: систематическими медицинскими проверками, тестами уровня PSA и периодическими визуальными тестами.
Рак предстательной железы: почему возникает, симптоматика, методы диагностики и лечения
Введение
Согласно данным множества исследований, отмечается неуклонный рост случаев обнаружения первичного рака предстательной железы (РПЖ). В России это заболевание находится на 4-м месте среди всей онкологии, выявляемой во время профосмотров. Опережает его рак шейки матки, молочной железы и губы. В западных странах рак простаты составляет 25% от всех онкологических заболеваний.
Что такое рак простаты?
РПЖ представляет собой злокачественное новообразование, которое развивается из тканей предстательной железы.
Предстательная железа, или простата, – мужской репродуктивный орган, по размерам схожий с каштаном. Он находится под мочевым пузырем и охватывает передний отдел мочеиспускательного канала.
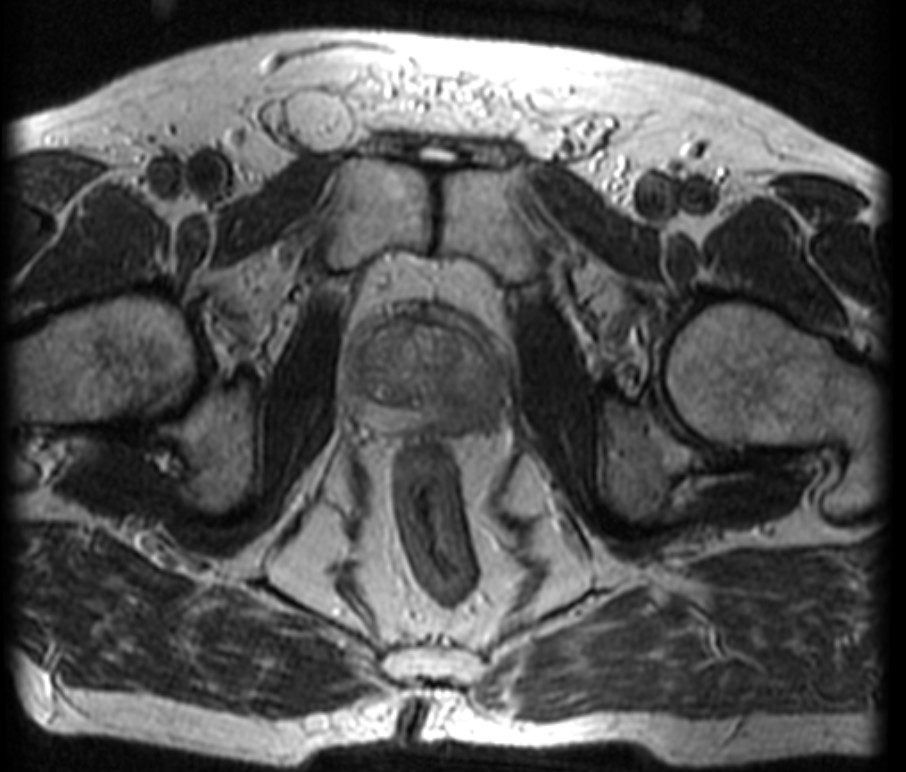
Рис. 1. МРТ (Т2-взвешенные изображения) картина поражения левой доли предстательной железы.
Разновидности рака предстательной железы
В 95% случаев РПЖ развивается из эпителиальных клеток собственных желез (их называют «ацинусы»), из которых сформирована периферическая часть предстательной железы. Эта форма болезни называется «ацинарная аденокарцинома». В остальных 5% случаев диагностируется интрдуктальная разновидность, для которой характерно более агрессивное течение.
Важная характеристика аденокарциномы – степень ее дифференцировки, которая выявляется при гистологическом исследовании биоптата или биоматериала, полученного в ходе операции. Дифференцировка сегодня выражается шкалой Глисона (Gleason), в соответствии с которой присваивается сумма баллов: от 6 (самый благоприятный прогноз) до 10 (самый неблагоприятный вариант).
Характерные признаки заболевания
Риск развития РПЖ растет с возрастом: средний показатель в этой категории заболевших – 68 лет. Существуют также факторы риска, то есть то, что повышает шанс появления онкологического заболевания. Современной медициной не выявлены достоверные факторы, которые приводят к повышению риска развития РПЖ (какие-либо препараты, характер рациона, вредные привычки, плохая экология и др.). Поэтому основным фактором остается возраста, а также возрастной гормональный дисбаланс (между эстрогенами и андрогенами).
Симптоматика, первые признаки
На ранних стадиях злокачественная опухоль обычно не проявляет себя. Кроме аденокарциномы, у людей с повышенным риском развития РПЖ почти всегда присутствуют сопутствующие патологии (простатит, аденома простаты), и они могут давать симптоматику. Чаще всего встречаются следующие симптомы:
Таким образом, чем выше стадия, тем больше вероятность проявления симптоматики. Чаще всего РПЖ обнаруживается во время профилактического обследования (оно рекомендовано всем мужчинам старше 40-ка лет). Такое обследование включает в себя:
ПСА – это маркер, используемый для раннего выявления РПЖ. Он достаточно чувствителен и специфичен, чтобы заподозрить наличие рака на начальной стадии. Кроме ПСА, анализу могут подвергаться его производные – индекс здоровья простаты, плотность ПСА, соотношение свободного ПСА и общего.
Методы диагностики
Основа диагностики РПЖ – биопсия предстательной железы, иными словами, морфологическая верификация.
Показания к биопсии:
Важно! Если уровень ПСА ниже верхней допустимой границы, это не всегда говорит о том, что РПЖ отсутствует. Примерно 25% случаев заболеваемости отмечаются на фоне нормальных значений этого показателя. Поэтому решение о необходимости проведения биопсии должно приниматься после комплексного обследования, которое включает все виды диагностики.
Варианты биопсии простаты:
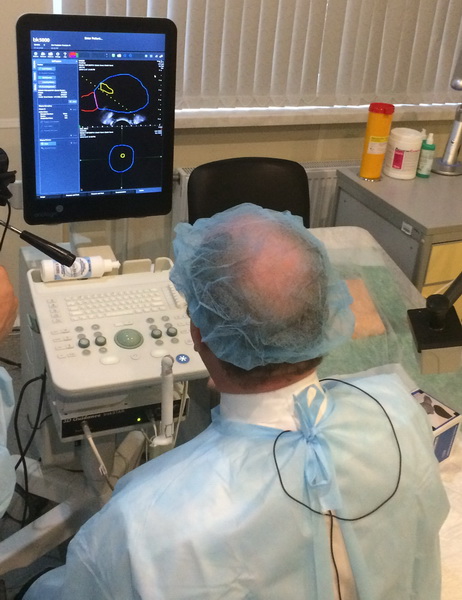
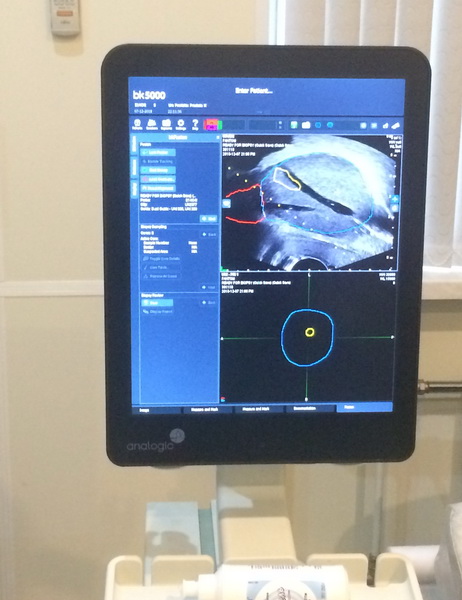
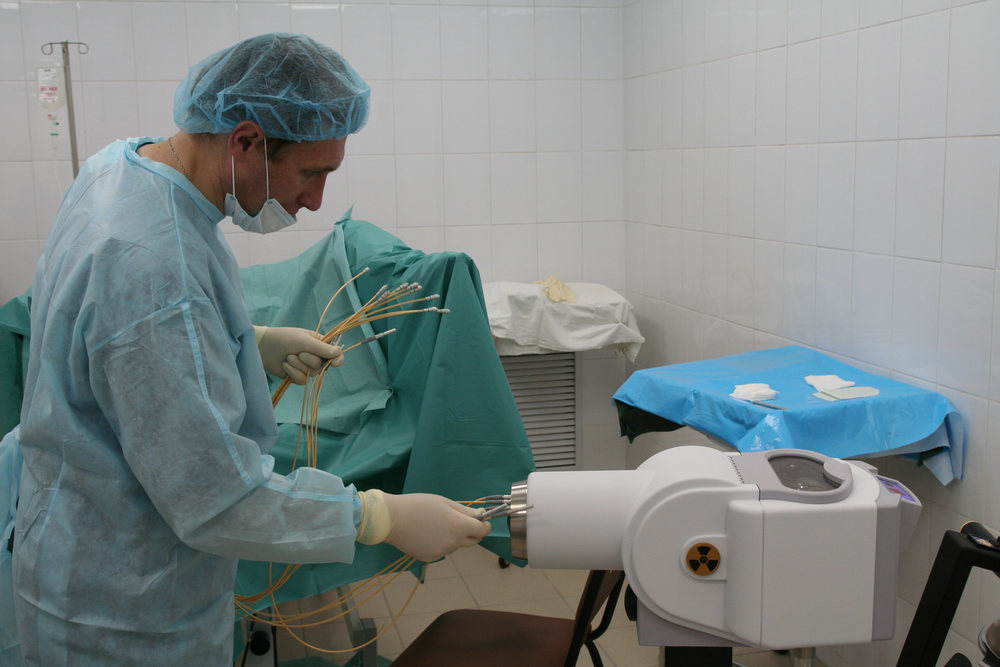
Рис. 2 А., 2 Б. Фьюжн-биопсия. Мастер-класс в НМИЦ онкологии им. Н.Н. Петрова
Стадии рака предстательной железы
Стадирование РПЖ и определение группы риска рецидивирования после возможной терапии производятся после гистологической верификации заболевания.
Стадирование при стандартном подходе подразумевает остеосцинтиграфию и МРТ органов малого таза. Магнитно-резонансная томография нужна, чтобы выявить степень локального распространения процесса в зоне простаты (прорастание в семенные пузырьки, выход новообразования за капсулу железы), а также определить, есть ли поражение регионарных лимфоузлов.
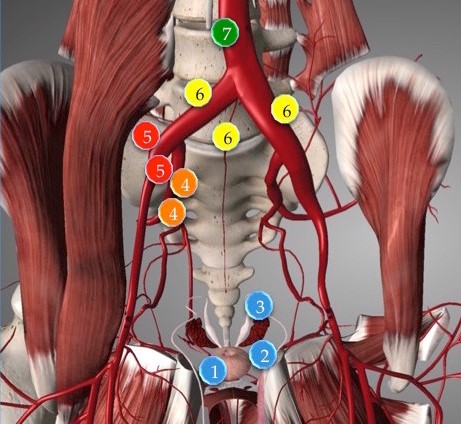
Рис. 3. Пути распространения рака предстательной железы в лимфоузлы таза.
В случае необходимости дополнительно проводится КТ органов груди или брюшной полости.
Цель проведения остеосцинтиграфии – выявление возможного поражения опухолью костей скелета.
Могут назначиться дополнительные исследования – рентгенография (прицельная), УЗИ, урофлоуметрия.
Группа риска определяется, исходя из уровня ПСА на момент до начала терапии, суммы Глисона, согласно данным биопсии, и клинической стадии болезни. Группа риска может быть низкой, промежуточной и высокой. Ее определение крайне важно, чтобы выбрать оптимальный метод лечения.
ПСА от 10 до 20 нг/мл
Методики лечения
В соответствии с результатами многоцентрового проспективного рандомизированного исследования ProtecT (2016) лучевая терапия и хирургическое лечения демонстрируют раную противоопухолевую эффективность и обеспечивают надежный контроль над заболеванием у большинства (более 90%) больных раком предстательной железы с низким и промежуточным риском рецидива заболевания. В настоящее время решающим фактором при выборе противоопухолевого лечения у этой категории больных является безопасность терапии и снижение риска осложнений.
Рассмотрим основные виды терапии: хирургическое лечение, брахитерапия, стереотаксическое облучение, сочетанная лучевая терапия.
Хирургическое вмешательство
РПЭ, или радикальная простатэктомия, представляет собой хирургическое вмешательство по удалению предстательной железы, а также окружающей клетчатки и лимфоузлов. При такой операции с железой единым блоком удаляют семенные пузырьки и участок канала уретры.
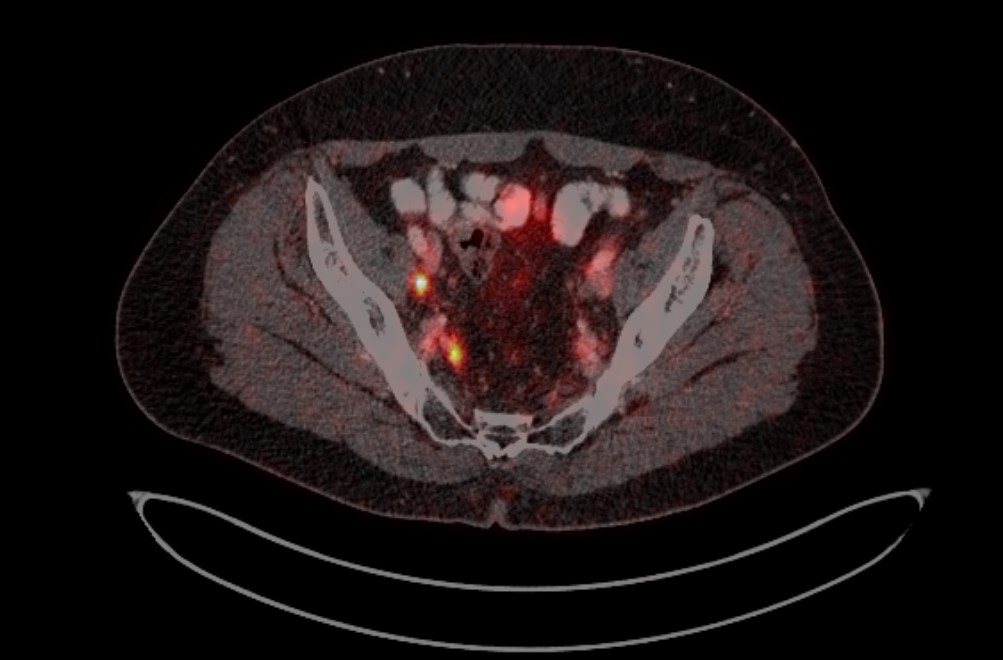
Рис. 4. ПЭТ-КТ изображения больного М. с поражением тазовых лимфоузлов
РПЭ различается по виду доступа и степени инвазивности:
Позадилонный доступ предполагает разрез в нижней части живота, через который удаляется простата и местные ткани.
Промежностная методика – это открытый способ, при котором небольшой надрез делается в зоне между анусом и кожно-мышечным мешком, то есть мошонкой. Методика позволяет удалить простату, но при ее применении нельзя также удалить неблагоприятные ткани и узлы, расположенные около железы. Если после проведения промежностной операции в органах малого таза обнаружатся раковые клетки, нужно будет дополнительно делать лимфаденэктомию. Сейчас промежностная методика применяется крайне редко.
Лапароскопическая методика – наиболее щадящая. Врач имеет доступ к пораженному органу через маленький разрез внизу живота. В него вводится камера и все нужные хирургу инструменты. Камера подает на экран изображение органов малого таза, благодаря чему врач полностью контролирует процесс, а пациент получает минимум вреда. При таком способе минимизированы кровопотери, посторонние органы почти не травмируются, эректильная функция сохраняется частично или полностью и т. д.
Рассмотрим также наиболее распространенные осложнения, которые могут возникнуть после операции на простате:
Брахитерапия
Брахитерапия представляет собой введение в ткани источников излучения. Эта методика – самая «молодая» среди способов лечения РПЖ. Сегодня это один из наиболее востребованных методов облучения простаты, обеспечивающий очень высокую избирательность подведения дозы. Основная особенность брахитерапии заключается в том, что простата облучается изнутри – источник облучения вводится непосредственно в нее. Такой метод дает возможность применять высокие дозы (100-140 Гр и более), при этом избегая высокого риска лучевого поражения не подверженных раку тканей.
Стремительный рост клинического применении брахитерапии, по сравнению с хирургическими вмешательствами, обуславливается высокой эффективностью, которая сопоставима с простатэктомией, при гораздо более низкой частоте возникновения осложнений.
Различают 2 вида брахитерапии, в зависимости от способа введения источника излучения в железу и его мощности:
При проведении низкомощностной брахитерапии в ткани простаты вживляется источник излучения и остается в них до полного распада. Долгое время при РПЖ именно этот вид брахитерапии применялся чаще всего. Наиболее часто для выполнения терапии используется изотоп радиоактивного йода, то есть I125.
Согласно многочисленным исследованиям, брахитерапия низкой мощности обеспечивает не очень высокую точность облучения. Это объясняется смещением источника излучения, изменением формы и размеров простаты, затрагиванием прилежащих здоровых органов. Ввиду этого низкомощностная методика показана в основном пациентам с самыми начальными стадиями, когда опухоль небольшая и не выходит за пределы железы. Такая брахитерапия имеет и другие существенные недостатки. Первый – это высокая частота осложнений, возникающих со стороны мочевыводящих путей, может даже возникнуть острая задержка мочи и необходимость эпицистостомы, то есть формирования надлобкового мочепузырного свища, на долгий срок. В основе осложнений – отек предстательной железы из-за того, что в ней остается несколько сотен зерен (инородных тел). Кроме того, радиоактивные зерна, если они долго находятся в организме, представляют собой источники излучения, представляющие определенную опасность для других людей. Из-за этого контакт пациента с родными ограничен (нельзя близко общаться с маленькими детьми).
Рис. 5. Высокомощностная (высокодозная) брахитерапия
Самая современная методика внутритканевой терапии – высокомощностная брахитерапия. Источники излучения автоматически загружаются и извлекаются. Эта лучевая терапия обладает принципиальным плюсов – высокой точностью облучения, достигаемой путем введения игл под контролем специального УЗ-аппарата. Одновременно в автоматическом режиме рассчитываются дозы и возможность быстрой корректировки плана лучевого лечения. Источник излучения находится в организме пациента временно, поэтому уровень осложнений – самый низкий, по сравнению со всеми радикальными методиками терапии РПЖ, включая низкодозную разновидность брахитерапии.
Технологические особенности методики позволяют предлагать ее большинству больных, вне зависимости от размеров злокачественного новообразования и его распространенности за пределы простаты. Кроме того, высокомощностная брахитерапия – это «золотой стандарт» при комбинированном лечении, то есть одновременном использовании с дистанционным облучением у больных с неблагоприятными характеристиками новообразования.
Самый большой недостаток высокомощностной методики – высокие требования, касающиеся квалификации медицинского персонала, а также необходимость использования высокотехнологичного оборудования. Этим объясняется малая распространенность метода в России.
Противопоказания к брахитерапии подразделяются на общие и урологические. Самые частые урологические противопоказания – это серьезные нарушения процесса мочеиспускания:
Нужно отметить, что большой объем простаты, который имеет значение для низкодозной брахитерапии (50-60 см 3 ), почти не ограничивает возможности лечения в режиме высокомощностной методики.
Данные противопоказания относятся не только к брахитерапии, но и к другим методикам лучевой терапии РПЖ.
Стереотаксическое облучение
СТЛТ (стереотаксическая лучевая терапия) – высокоточная методика лечения очага РПЖ высокими дозами ионизирующего излучения.
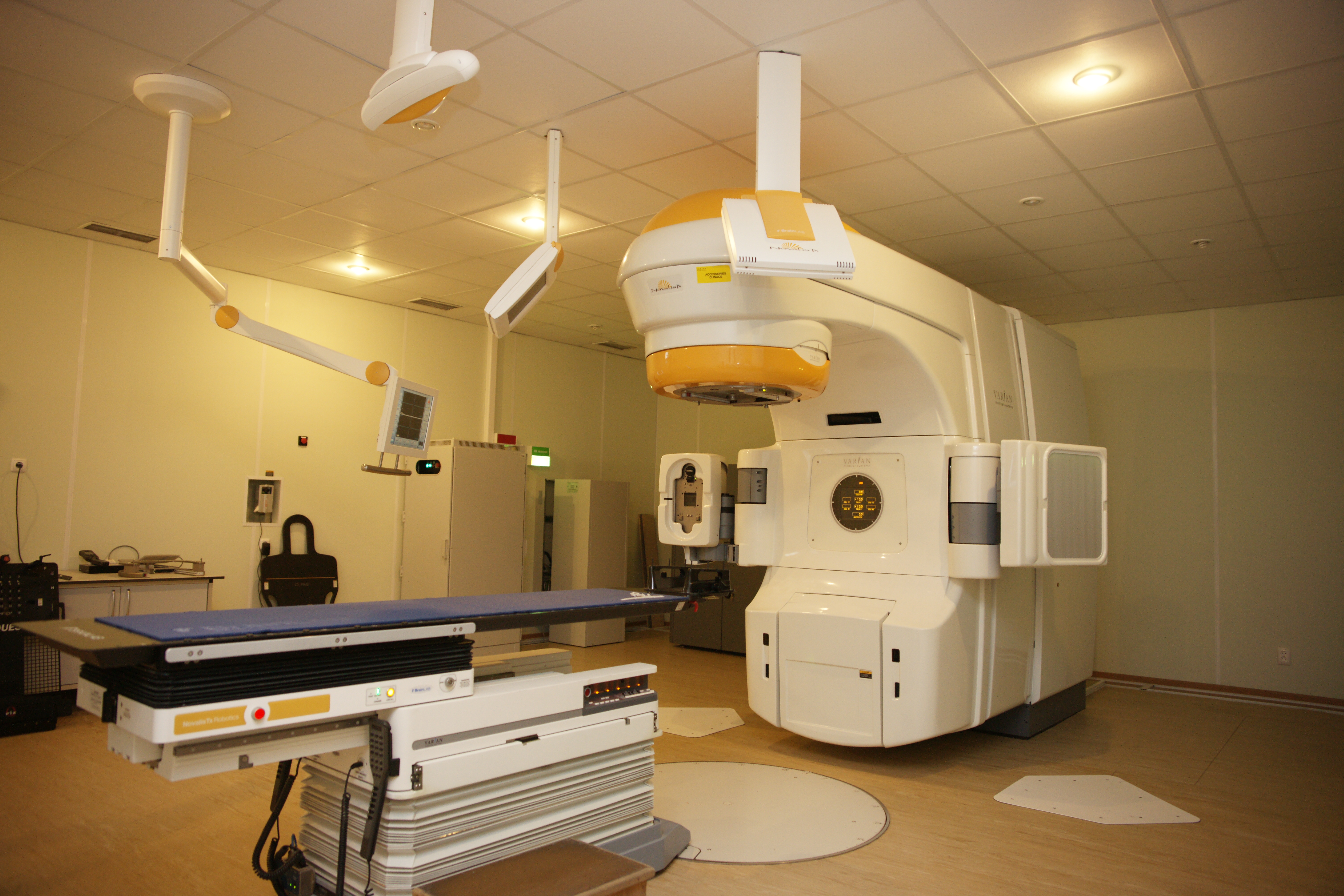
Рис. 6. Стереотаксический лучевой ускоритель
Сегодня СТЛТ при раке простаты реализуется несколькими основными методами, каждый из которых обладает своими особенностями, плюсами и минусами:
Сравнительная характеристика техник СТЛТ простаты