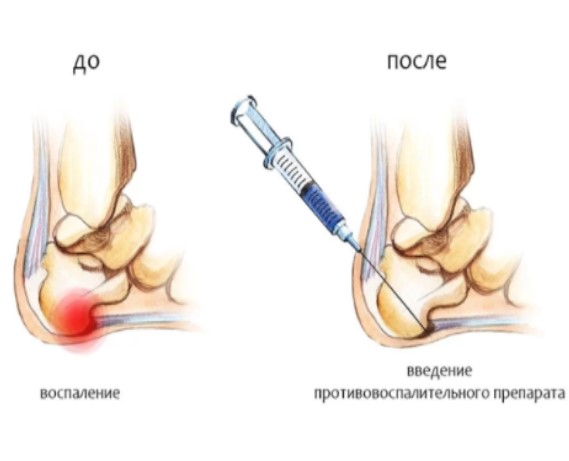
что такое блокада пяточной шпоры
Особенности блокады пяточной шпоры Дипроспаном
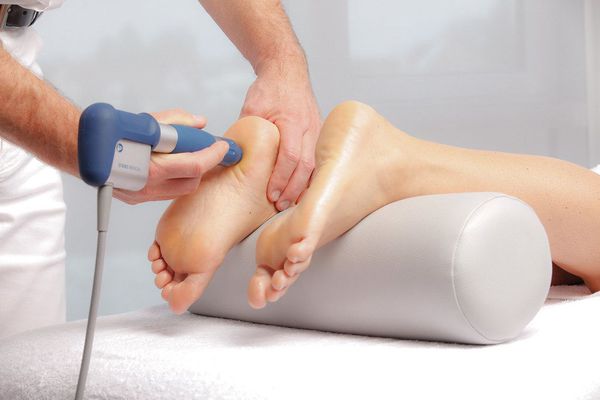
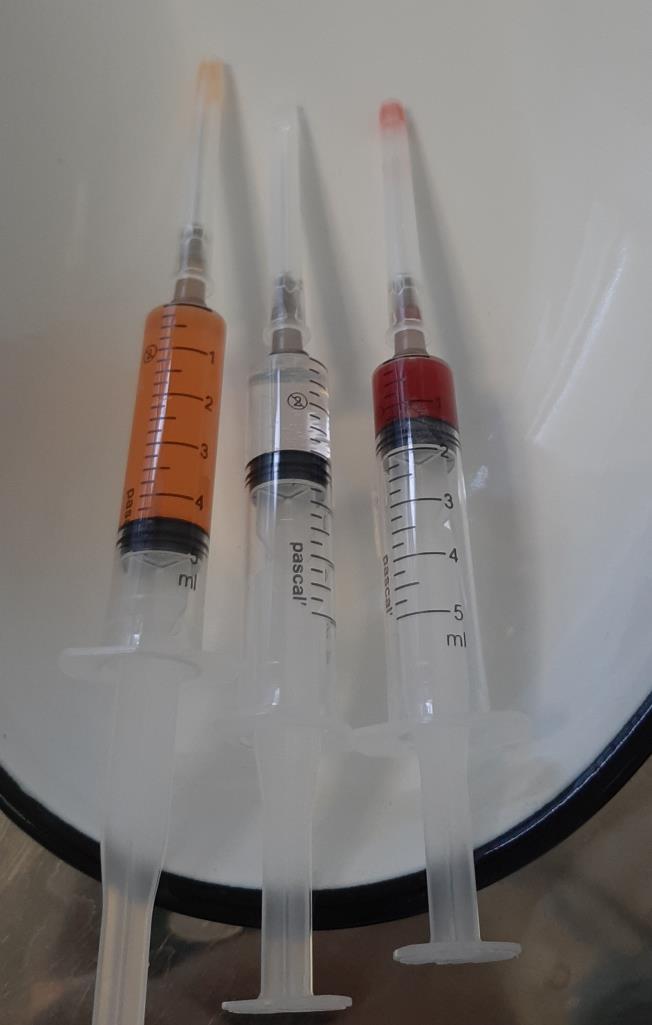
Блокада пяточной шпоры Дипроспаном – лечебная процедура, предусматривает введение гормонального средства в комплексе с анестетиком непосредственно в зону поражения. Укол делают прямо в пятку, благодаря чему происходит выключение болевого рефлекса, а также устранение воспаления, отека, улучшение клеточного питания и метаболических процессов.
Блокаду проводят при сильной боли, когда другие консервативные методы не помогает. Курс из нескольких процедур с Дипроспаном помогает убрать боль и улучшить самочувствие.
Не каждый болевой синдром можно устранить, приняв таблетку от боли из домашней аптечки. Иногда купирование болезненных ощущений – непростая задача, требующая особого решения. Если подобрать анальгезирующий препарат для эффективного обезболивания не получается, врач назначает интервенционные методы, к которым относятся лечебные блокады. Во время этой манипуляции препарат попадет сразу к очагу боли и препятствует дальнейшему распространению болевых импульсов.
Многие больные предпочитают заглушать боль таблетками или терпеть ее десятилетиями, не задумываясь о том, насколько это вредно для здоровья:
Блокадой называют укол обезболивающего средства (местного анестетика, глюкокортикостероидного гормона) в зону с раздраженными рецепторами. Попадая в очаг боли, лекарственная смесь обволакивает нервные окончания, угнетает передачу болевого импульса по организму.
При блокадном введении лекарств прерывается порочный круг «боль – выраженное мышечное напряжение (спазм) – боль». Лечебная смесь расслабляет мышцы, восстанавливает оптимальную циркуляцию крови в месте поражения, увеличивает объем двигательной возможности в суставах и подвижность позвоночника.
Избавление от болезненных ощущений происходит в 3 этапа:
О правильном проведении анальгезирующей процедуры можно судить по стойкому лечебному эффекту. Причем его можно отнести не только к симптоматической терапии. Лекарственные средства для блокады обладают противовоспалительным, противоаллергическим эффектом, убирают отеки и ликвидируют воспалительные процессы. Это означает, что блокадный укол не только купирует болевой синдром, но и действует на причину его появления.
Что такое пяточная шпора? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тупицын С. В., ортопеда со стажем в 5 лет.
Определение болезни. Причины заболевания
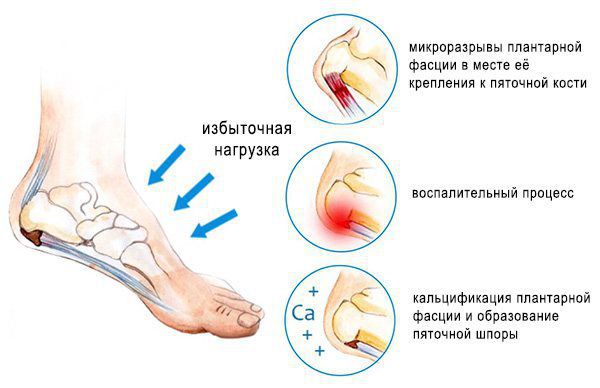
Основная причина появления пяточных шпор — хроническая микротравматизация подошвенной фасции в области крепления к пяточной кости, её натяжение и обызвествление, а также укорочение или контрактура (стягивание) икроножных мышц. Это может произойти в результате длительного ношения обуви на высоком каблуке, травмы, а также при заболеваниях нервной системы, приводящих к парезам (ослаблению мышц) и параличам. Кроме того, важно отметить ряд факторов, провоцирующих данное состояние:
Симптомы пяточной шпоры
Патогенез пяточной шпоры
Пяточная шпора является итогом подошвенного фасциоза. В норме сухожилие состоит из коллагена I и III типов. Эти типы коллагена называются фибриллярными, так как они образуют фибриллы (нитевидные белковые структуры в клетках и тканях), входящие в состав соединительных тканей. Коллаген I типа находится в костях, волокнистом хряще, связках, сухожилиях, а коллаген III типа — в стенках крупных кровеносных сосудов, кишке, нервах, гладкомышечной ткани.
Кальцификации подвержены часто травмируемые участки сухожилий, а также участки с плохой васкуляризацией (кровоснабжением). Механизмы и причины кальцификации не до конца изучены.
Классификация и стадии развития пяточной шпоры
В Международной классификации болезней МКБ-10 пяточная шпора имеет код М77.3. Патология входит в большую группу болезней костно-мышечной системы и соединительной ткани (М00-М99).
Пяточные шпоры могут быть односторонними и двусторонними.
Развитие пяточной шпоры можно разделить на 3 этапа.
Осложнения пяточной шпоры
Главным осложнением пяточной шпоры является ухудшение качества жизни, связанное с болевым синдромом, невозможностью полностью опираться на пятку и вести активный образ жизни. Больные вынуждены избегать опоры на больную пятку и переносить вес на здоровую конечность. Это отрицательно сказывается на походке и осанке и повышает риск поражения суставов нагружаемой конечности. Другие осложнения, такие как отрыв фасции от места крепления и нагноения, встречаются редко.
При выраженном болевом синдроме появляется асимметрия осанки, что приводит к прогрессированию остеохондроза и возникновению болевого синдрома в области поясницы. Вследствие этого больной вынужден ограничивать двигательную активность.
Боль в области пятки является источником моральных и физических страданий, что может также нести негативные последствия. У больных нередко нарушается сон, усиливается тревога, раздражительность.
Диагностика пяточной шпоры
Диагностика пяточной шпоры основана на данных анамнеза, осмотра пациента и дополнительных методов диагностики, таких как рентгенография, ультразвуковая диагностика и МРТ. Использование дополнительных методов, как правило, необходимо для исключения других патологий.
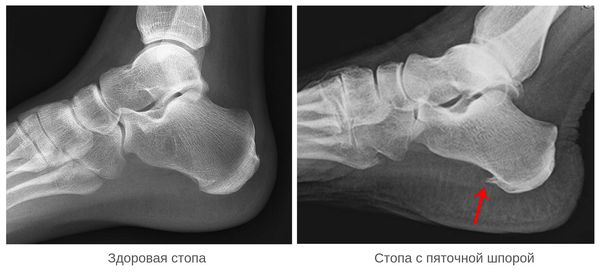
Инструментальные методы исследования (рентгенография, МРТ, ультразвуковая диагностика) применяются как дополнительные. Рентгенография пяточной области назначается для исключения перелома, если в анамнезе есть указания на травму. На ранних этапах формирования пяточная шпора на рентгенограмме не видна.
Дифференциальная диагностика. Существует ряд заболеваний схожих по симптоматике с пяточной шпорой, наиболее часто встречаются:
Для исключения ревматологической патологии (ревматоидный артрит, болезнь Бехтерева, болезнь Рейтера), которая также может проявляться болью в области пятки, используют биохимические и серологические методы лабораторной диагностики. Для исключения ревматоидного артрита в крови определяют ревматоидный фактор и антитела к циклическому цитруллинированному пептиду. При подозрении на болезнь Бехтерева проводят исследование на носительство антигена HLA-B27 (основной иммуногенетический маркер высокой предрасположенности к развитию болезни Бехтерева). Также определяют уровень С-реактивного белка и скорости оседания эритроцитов (СОЭ) для оценки активности воспалительного процесса.
Лечение пяточной шпоры
Консервативное лечение
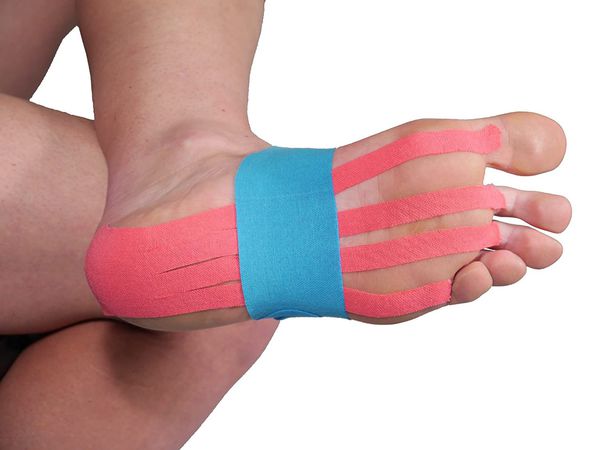
Лечение пяточных шпор начинают с консервативных методов. Основная цель лечения — контроль болевого синдрома. Как правило, хорошего эффекта удаётся достичь благодаря комплексному подходу. Основные направления в консервативном лечении пяточных шпор — разгрузка стопы, лекарственная терапия, физиотерапия, лечебная физкультура и дополнительные методы (тейпирование, массаж, ночные ортезы).
Женщинам с пяточной шпорой необходимо отказаться от ношения обуви на высоком каблуке (выше 3-5 см). Оптимальная высота каблука 2-3 см, толщина подошвы не менее 5 мм. Правильно подобранная обувь сама по себе может уменьшать болевой синдром и давать стойкий положительный эффект.
Лекарственная терапия. В настоящее время для лечения пяточной шпоры применяют препараты из группы нестероидных противовоспалительных средств (НПВС) в виде мазей, кремов, а также таблетированных форм. Стоит заметить, что применение НПВС является симптоматическим методом лечения, который не даёт стойкого обезболивающего эффекта и не влияет на течение заболевания. Зачастую для облегчения болевых синдромов пациенты самостоятельно принимают нестероидные противовоспалительные препараты. Однако это опасно тем, что некоторые НПВС имеют побочные эффекты (язвы и кровотечения желудочно-кишечного тракта, нарушения в работе сердечно-сосудистой системы, системы свёртывания крови).
Хирургическое лечение
В большинстве случаев консервативное лечение даёт эффект в первые недели, реже в течение месяца от начала лечения. Некоторые авторы считают, что неэффективность консервативного лечения свыше 12 месяцев является показанием к оперативному лечению. Основным методом хирургического лечения пяточной шпоры является проксимальная плантарная фасциотомия.
Перед операцией проводят подробный сбор анамнеза, выясняют наличие хронических заболеваний, таких как сахарный диабет, гипертоническая болезнь. Обязательно учитывается возраст пациента в связи с рисками применения наркоза.
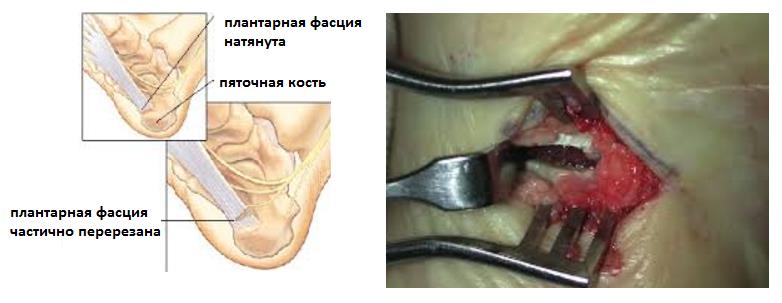
Операция проводится под проводниковой анестезией. На внутренней боковой части пятки выполняют разрез около 5 мм и вводят через него эндоскопические инструменты. На внешней боковой стороне пятки формируют выходное отверстие. Под видеонаблюдением рассекают часть подошвенной фасции для устранения повышенного напряжения в этой области. Реабилитационный период длится в среднем до двух недель, швы снимают на 7-10 сутки. После оперативного лечения больным рекомендовано пожизненное ношение индивидуальных ортопедических стелек.
Прогноз. Профилактика
Упражнения направлены главным образом на растяжку подошвенной фасции и мышц голени — икроножной и камбаловидной. Их рекомендуется выполнять в утренние часы.
Людям, чья работа и образ жизни предрасполагают к появлению пяточной шпоры, необходимо носить ортопедические стельки на постоянной основе. Рекомендовано регулярное выполнение физических упражнений для стопы и голени с целью поддержания эластичности тканей.
Пяточная шпора
Заболевания
Операции и манипуляции
Истории пациентов
Пяточная шпора
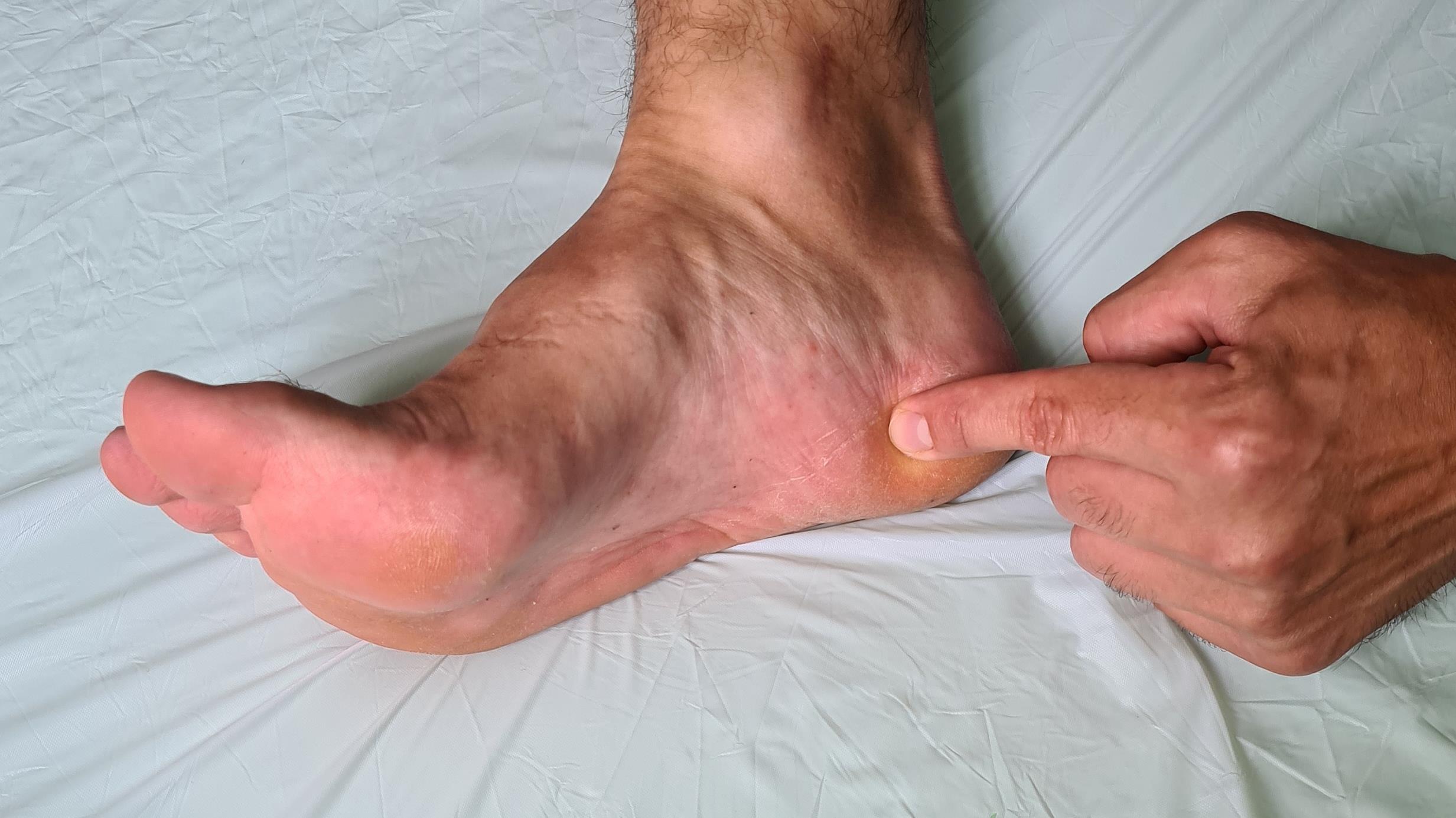
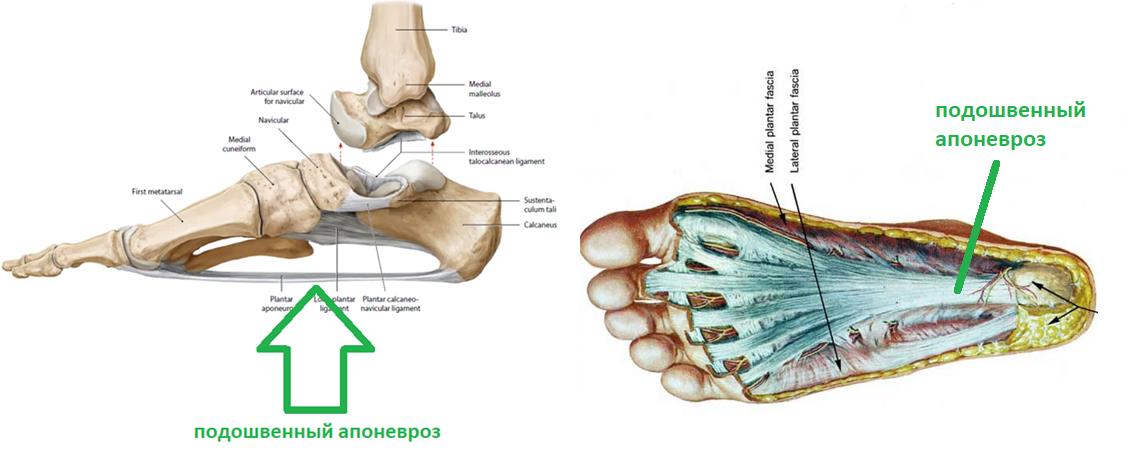
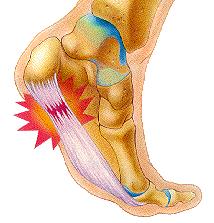
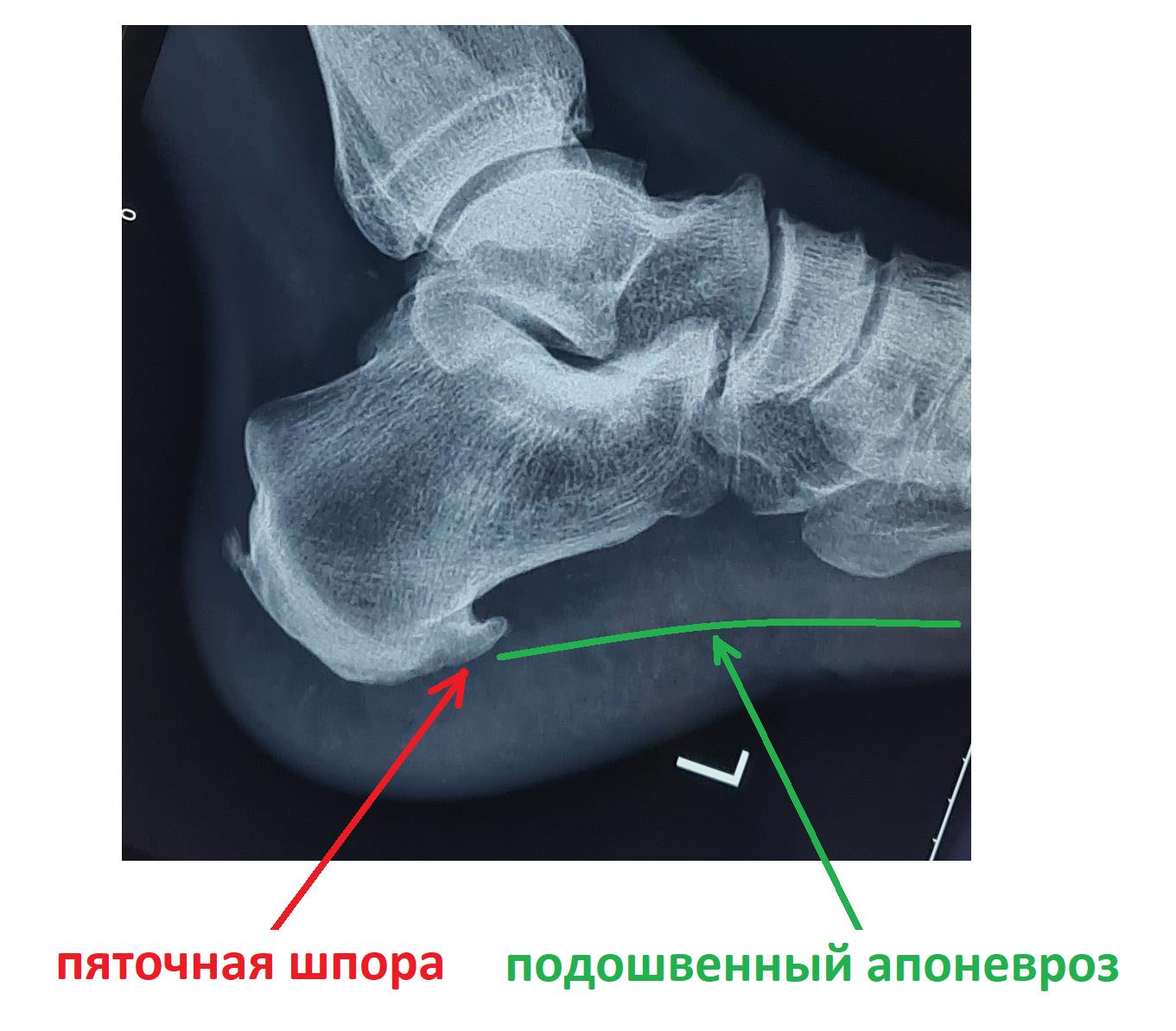
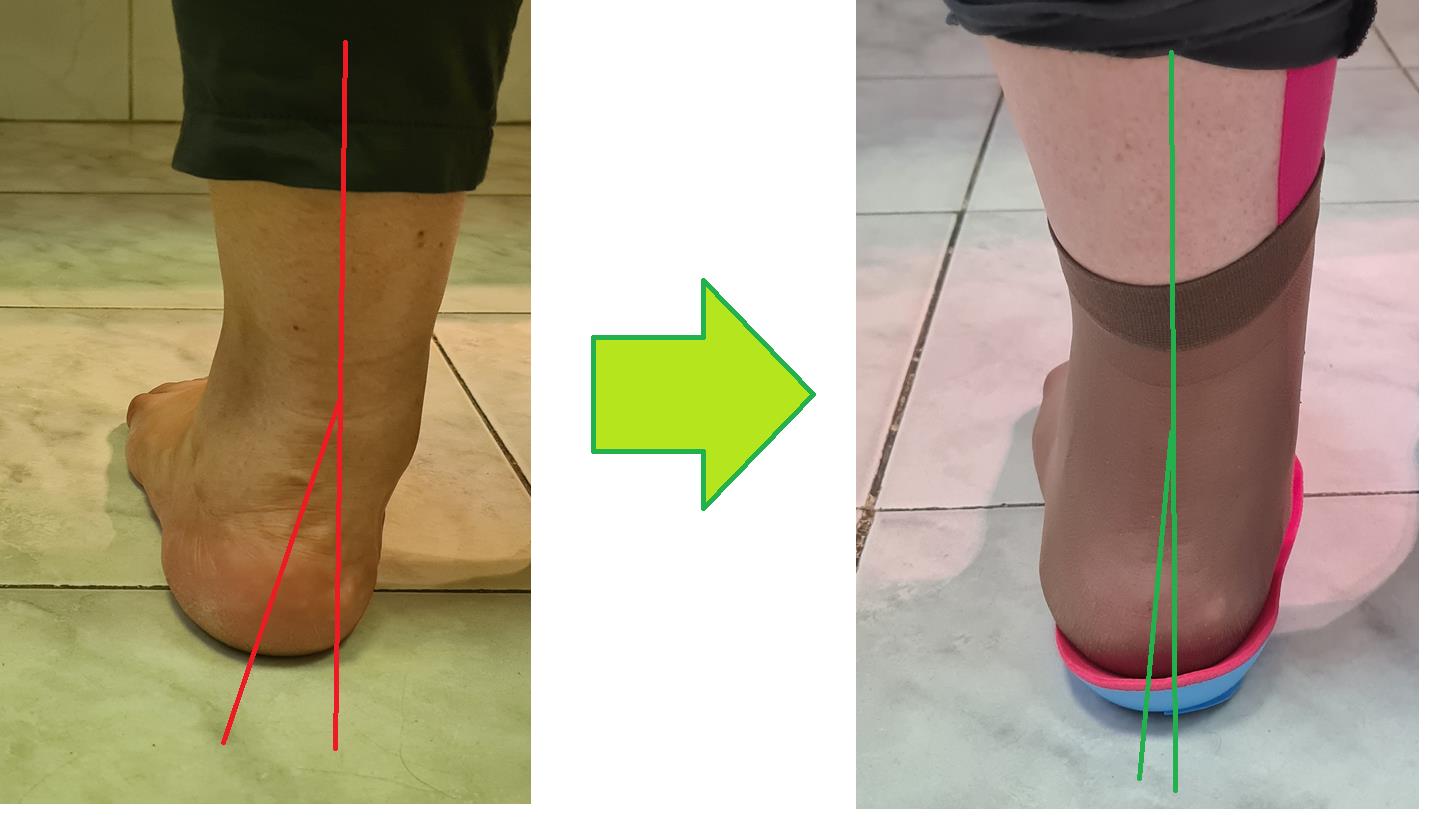
Итак, пяточная шпора, что же это такое, где она располагается, отчего возникает и как избавиться от боли в пятке. Обо всём этом я расскажу вам в данной статье. Для начала определимся с тем, где именно должно болеть. При пяточной шпоре болит подошвенная часть пяточного бугра, в том месте где к нему прикрепляется подошвенный апоневроз, чаще с медиальной, или внутренней стороны стопы.
Причины пяточной шпоры
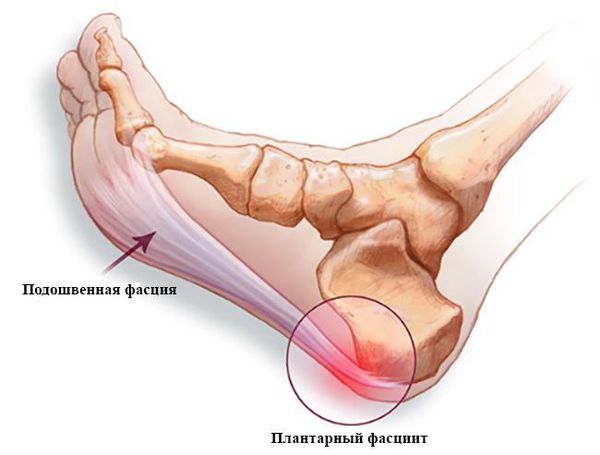
Плантарная фасция или подошвенный апоневроз – широкая связка, которая соединяет между собой пяточную кость с одной стороны а с другой вплетается в капсулу плюснефаланговых суставов, прикрепляясь к головкам плюсневых костей и основанию фаланг пальцев. На картинке ниже изображен подошвенный апоневроз вид с внутренней стороны стопы и со стороны подошвы.
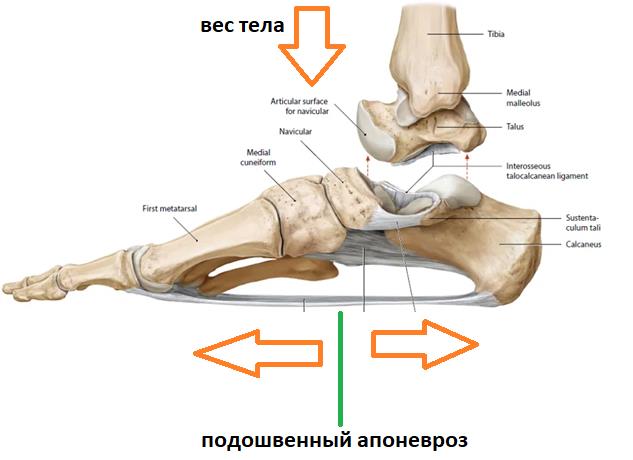
Таким образом подошвенный апоневроз является одной из основных структур удерживающих продольный свод стопы. Он работает как пружина, или как рессора, не давая продольному своду стопы проваливаться вниз в положении стоя, при ходьбе и беге.
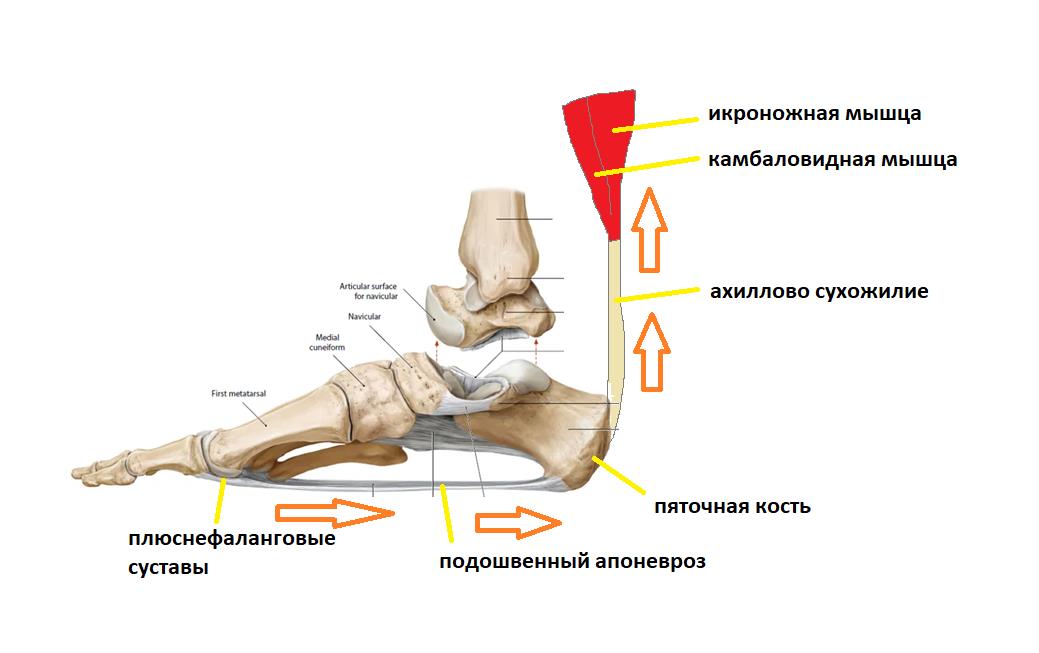
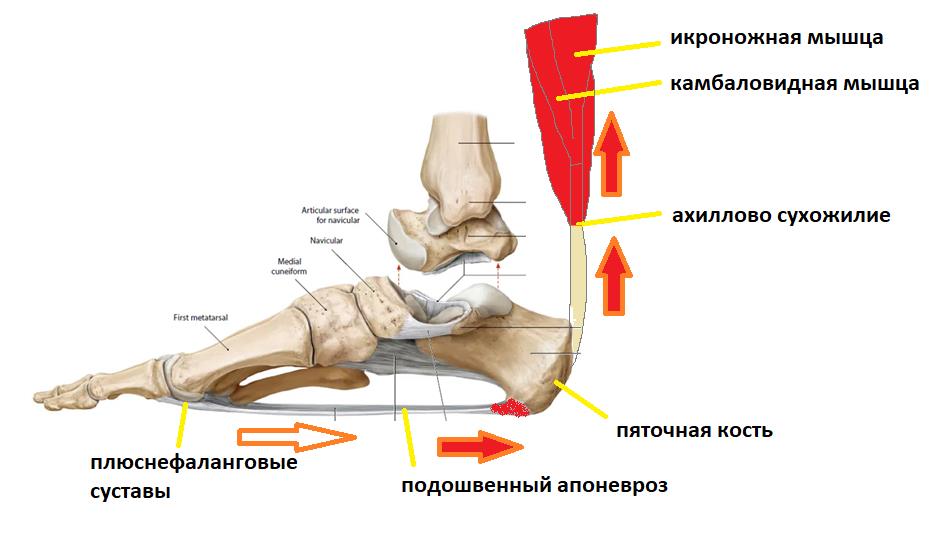
Вторая функция подошвенного апоневроза, это передача тяги с икроножной и камбаловидной мышц голени на передний отдел стопы во время ходьбы, бега и прыжков.
При этом пяточная кость выступает в качестве блока лебёдки, увеличивая усилие, развиваемое икроножной мышцей.
Таким образом получается что во время ходьбы подошвенный апоневроз последовательно испытывает 2 типа нагрузок.
Сначала он нагружается всем весом тела, и выполняет функцию амортизатора, а потом передаёт усилие от мощного трицепса голени (2 головки икроножной + камбаловидная мышцы) для выполнения шага.
Теперь представьте себе, вес тела, допустим 80 кг, и количество шагов, допустим 10000 в день, суммарная циклическая нагрузка 800 тонн, и так каждый день. Согласитесь – колоссальная циклическая нагрузка. Это и предрасполагает к повреждению подошвенного апоневроза. Но почему он повреждается именно в месте прикрепления к пяточной кости, и что к этому приводит?
Сухожилие обладает определённым уровнем упругости и деформируемости, так как оно состоит практически полностью из коллагена. Кость обладает значительно меньшими показателями упругости, так как на 50% состоит из минерального матрикса, гидкрокси-аппатита, она намного твёрже и устойчивее к деформации. Поэтому зона перехода упругой системы в неупругую – прикрепления к кости, является наиболее часто повреждаемой.
Что же приводит к ещё большему увеличению нагрузки на подошвенный апоневроз?
Чуть более подробно остановимся на пункте 3, и потом перейдём к лечению.
Представьте что трицепс голени (икроножная мышца и камбаловидная мышца) постоянно напряжён, спазмирован, и тянет за пяточную кость даже если никакой подошвенный толчок в данный момент времени не требуется.
В такой ситуации подошвенный апоневроз будет постоянно натянут, так как будто вы всё время ходите на мысках.
Такая ситуация часто возникает если не уделять должного внимания растяжке, а также при ходьбе на каблуках. Так с болью в пятке на приём часто обращаются женщины после перехода из обуви на каблуках, в обувь на плоской подошве. Также часто от пяточной шпоры или плантарного фасциита, страдают люди с нейро-дегенеративными заболеваниями, последствиями инсульта, приводящими к повышенному тонусу икроножной мышцы.
Патофизиология пяточной шпоры.
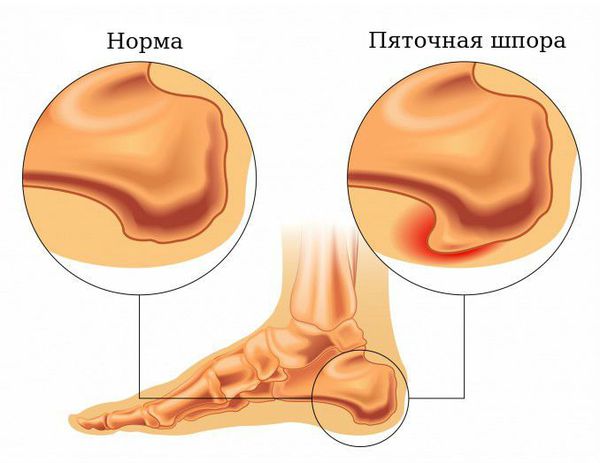
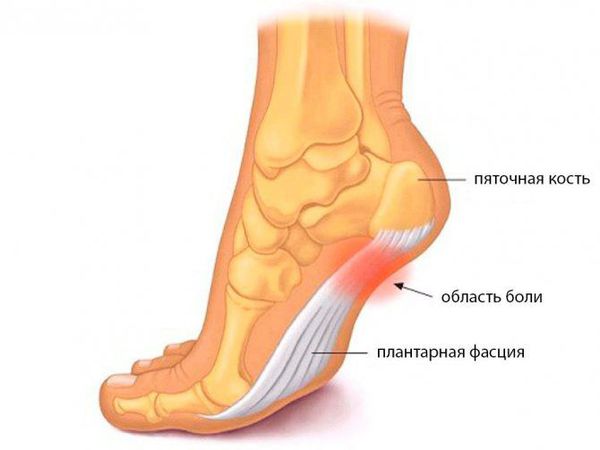
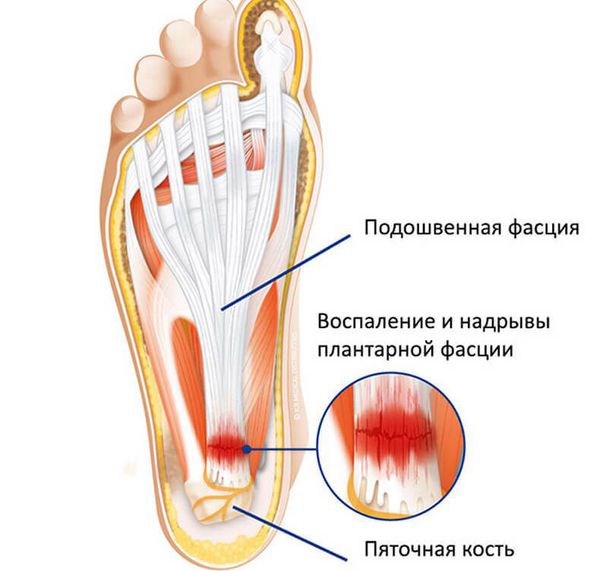
Подошвенная фасция (или плантарная фасция, плантарный апоневроз, подошвенный апоневроз) – тонкая плоская связка, обеспечивающая статическую поддержку свода стопы. Хроническая перегрузка данной структуры приводит к формированию микроразрывов в области прикрепления подошвенного апоневроза к пяточной кости. Повторяющиеся эпизоды травмы приводят к формированию очага асептического воспаления и периостита. Так как к пяточному бугру также прикрепляются сухожилия мышцы приводящей большой палец, короткий сгибатель большого пальца, квадратная мышца стопы, их сухожилия также могут быть вовлечены в воспалительный процесс. Длительное воспаление и периостит в конечном итоге могут привести к образованию оссификата в области прикрепления к пяточной кости, который и получил в народе название «пяточной шпоры».
Симптомы пяточной шпоры.
-Для плантарного фасциита характерна сильная утренняя или стартовая боль (первые шаги после сна или после длительного сидения\лежания)
-Острая боль в пяточной области, чаще всего появляется впервые внезапно, при вставании с кровати. При ощупывании пятки, боль чаще концентрируется ближе к её внутреннему краю.
— Изначально боль беспокоит только по утрам, часто уменьшается при ходьбе на мысках, но проходит по мере ходьбы в течение дня, пациент говорит о том что ему нужно «расхаживаться».
— Затем боль может начать беспокоить и по вечерам, особенно после значительной физической нагрузки.
— Боль часто бывает двухсторонней.
— болезненность при пальпации по внутренней поверхности пяточного бугра.
— ограничение тыльного сгибания стопы из-за контрактуры ахиллова сухожилия.
— боль может провоцироваться отведением большого пальца так как его сухожилие находится в непосредственной близости от плантарной фасции.
Диагностика пяточной шпоры.
В том случае если провоцирующие факторы длительно травмируют подошвенный апоневроз, в месте его прикрепления к пяточной кости образуются микроразрывы коллагена, за которыми следует хроническое воспаление, рубцевание, фиброз и в конечном счёте оссификация – то есть превращение в кость. Именно это оссифицированное сухожилие и выглядит на рентгене как шпора.
Рентгенография чаще всего не выявляет никаких изменений на начальных этапах заболевания. С течением времени может сформироваться костный шип, который и получил название «пяточной шпоры».
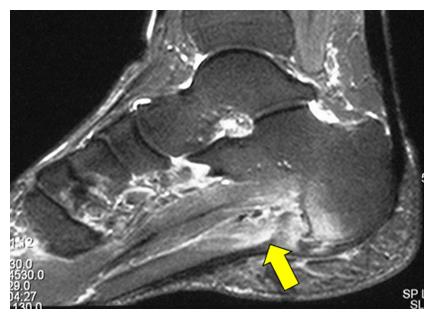
УЗИ – позволяет выявить воспалительные изменения, визуализирует отёк и скопление жидкости вокруг ткани фасции.
МРТ – дополнительный метод исследования, может быть использовано с целью предоперационного обследования и дифференциальной диагностики в затруднительных случаях.
Лечение пяточной шпоры.
Берём обувь с хорошей амортизацией, поддержкой продольного свода, поддержкой пяточной кости. Таким образом мы устраняем причину №4.
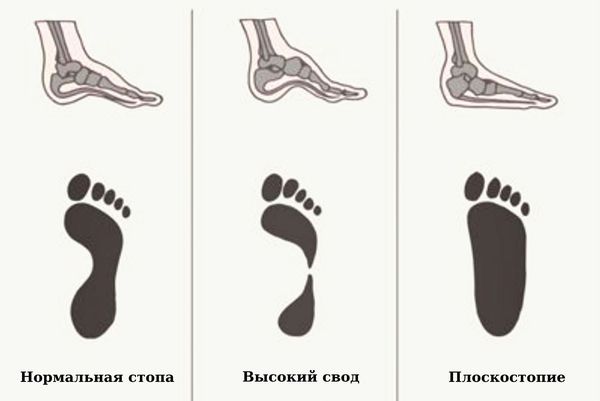
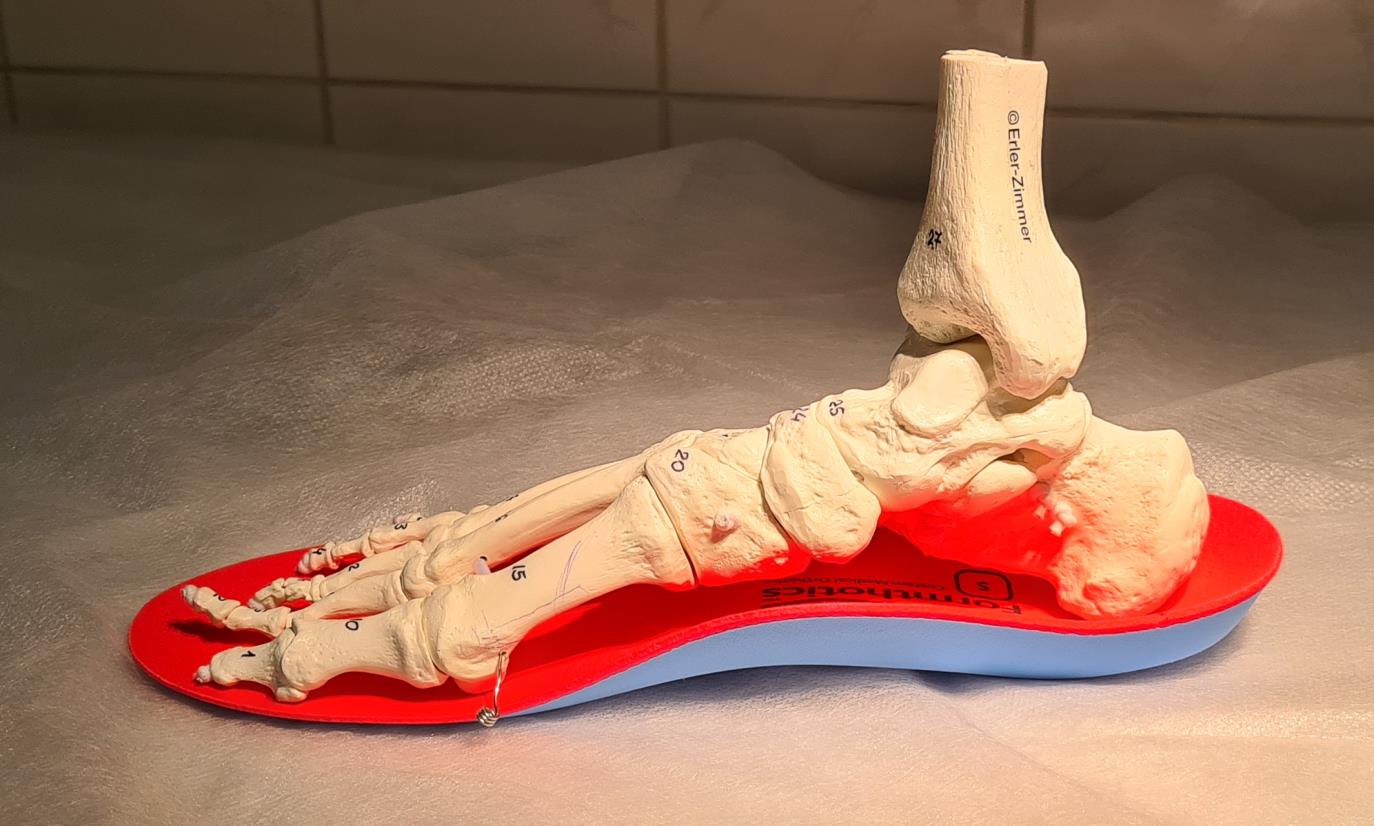
В кроссовки ставим ортопедические мягкие спортивные стельки. Таким образом мы устраняем причину №2 – плоскостопие. Стелька берёт на себя часть рессорной функции подошвенного апоневроза, и заодно ставит кости стопы в более физиологичное положение. К тому же она обеспечивает дополнительную амортизацию (причина №4).
Пример изменения позиции пяточной кости на ортопедической стельке.
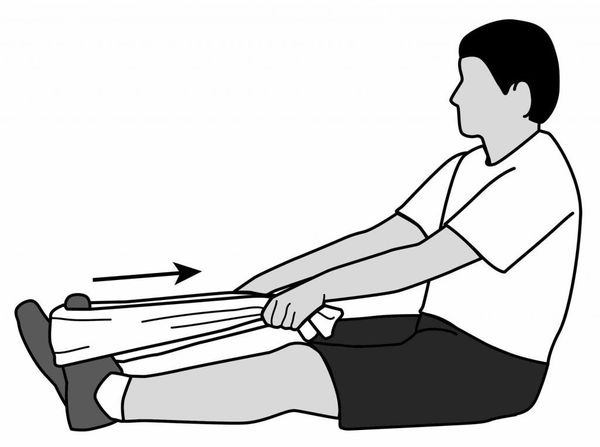
И приступаем к растяжке икроножной и камбаловидной мышцы (причина №3)
1)упражнение у стены
Оранжевой стрелкой показана область где вы должны чувствовать растяжение. Делаете упражнение плавно, медленно, без боли. Доходите до максимального натяжения и задерживаетесь в таком положении на 20 секунд. Не отрываем пятку от пола, не сгибаем ногу в коленном суставе, стопа смотрит чётко вперёд или немного вовнутрь.
2) упражнение у стены
3) Упражнение на ступеньке.
Также как и предыдущие два, это упражнение мы делаем плавно, контролируемо, без рывков, полностью свесив пятки постепенно расслабляемся, даём мышце хорошенько растянуться, можно немного согнуть колени чтобы больше тянуть камбаловидную мышцу. Также как и предыдущие упражнения, делаем 20 секунд.
Итак, вы потратили 1 минуту, и сделали 3 упражнения. Оцените свои ощущения. Вероятнее всего вам уже стало немного лучше. Если делать это 5 раз в день, результат не заставить себя долго ждать.
Если через 6 недель такого лечения боль не уменьшилась на 75% или полностью не прошла – вы приходите на приём, и мы решаем вопрос о проведении ударно-волновой терапии и инъекций богатой тромбоцитами плазмы. Но повторюсь, это требуется очень, очень-очень редко.
В качестве дополнительных лечебных мероприятий могут использоваться:
— Противовоспалительные препараты (недельный курс любых НПВС, коксибов или напроксенов)
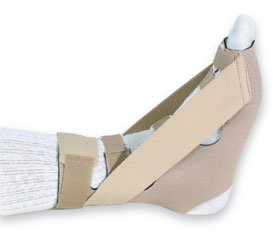
— Ночное ортезирование. Во время сна полностью расслабленная стопа переходит в положение подошвеного сгибания или эквинуса. Как следствие, натяжение плантарной фасции ослабевает, а воспалительный процесс приводит к её рубцеванию в укороченном положении. После пробуждения это обуславливает те самые «утрение боли». Фиксация стопы в ночное время (во время сна) при помощи специальных ортезов, или просто длинного чулка в нейтральном положении, позволяет предотвратить рубцовый процесс с укорочением плантарной фасции.
— Гипсование на срок 2-6 недель. За счёт полной разгрузки в нейтральном положении позволяет воспалению полностью стихнуть.
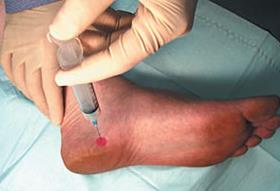
— Локальные инъекции ГКС длительного действия (бетаметазон, дипроспан). Необходимо вводить препарат только в зоне воспаления, и в небольшом количестве, так как существует достаточно высокий риск атрофии жирового тела пяточной кости и дегенеративного разрыва плантарной фасции при нарушении техники введения. В качестве более безопасного метода применяются инъекции богатой тромбоцитами плазмы. Тромбоциты также обладают выраженным противовоспалительным действием, однако в отличие от стероидов не вызывают огромного количества побочных эффектов. К сожалению эффект от тромбоцитов также возникает не сразу, как при уколе стероидов, а нарастает постепенно, в течение месяца.
— Ударно-волновая терапия. Ещё одна технология используемая в борьбе с пяточной шпорой. Часто требуется выполнение нескольких последовательных процедур (1 раз в месяц на протяжении 3 месяцев) для достижения полного клинического эффекта.
При неэффективности всех вышеперечисленных методов на протяжении 6-9 месяцев показано оперативное лечение. Оно требуется не более чем в 1% случаев.
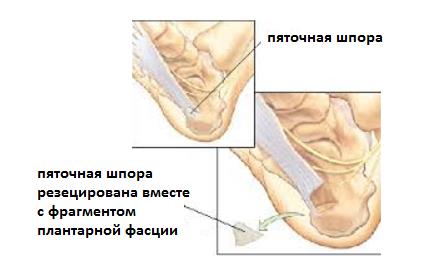
— В редких случаях производится удаление собственно «пяточной шпоры». Показанием для данного вмешательства служит большой размер, который может приводить к дополнительной травматизации подошвенной фасции собственно костным разрастанием.
— Дополняется декомпрессией дистального отдела тарсального туннеля при параллельной компрессионной нейропатии большеберцового нерва.
Хирургическое лечение эффективно в 70-90% случаев но при этом характеризуется затяжной реабилитацией, и увеличением нагрузки на наружно-тыльные отделы стопы. Необходимость в хирургическом лечении при грамотно проведённом консервативном лечении не возникает практически никогда.
И на этом всё, с вами был доктор Никифоров, оставайтесь активными и здоровыми, и до новых встреч.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Блокады в травматологии и ортопедии
Лечебные блокады проводятся с целью купирования острой боли и представляют собой уколы анальгетиков непосредственно в область чувствительных нервов. В неврологической практике такие процедуры позволяют не только мгновенно снять болевой приступ, но и предотвратить ряд осложнений. Блокада в неврологии используется при неэффективности других средств или слишком сильной боли, которую невозможно терпеть.
Какие виды блокад существуют?
Локальные
Врач делает укол именно в тот участок, где есть повреждение. Препарат может вводиться вблизи или под ним, рассчитывая попасть в зону воспалительного очага. При введении инъекции в околосуставные ткани блокада называется периартикулярной, в нервные стволы – периневральной.
Сегментарные
Сегментарный метод предполагает введение анестетика в конкретный позвоночный сегмент. Это означает, что лекарство должно попасть в зону проекции этого сегмента, соответствующую определенному нерву, позвонку или мышце.
Вертебральные
Термин «вертебральный» означает «позвоночный, который относится к позвонку» и является производным от латинского vertebra – позвонок. Специалист вводит иглу подкожно, в промежуток между остистыми отростками позвонка (глубина введения – 2-4 см) или в тело позвонка (глубина – 8-10 см).
Блокада в позвоночник от боли
Блокада в позвоночник от боли проводится при защемлении нервных корешков на фоне остеохондроза, грыж межпозвоночных дисков, невралгии, спондилоартроза. Снятие болезненности достигается путем временного «выключения» нервной проводимости отдельной области.
Введение анестетиков блокирует проведение сигналов по нервным волокнам, и боль практически моментально отступает. Отмечается также снижение сосудистого спазма, сходит отечность, ускоряются процессы самовосстановления тканей, и нормализуется внутриклеточный метаболизм.
Когда применяются блокады?
Пяточные шпоры
Блокады в травматологии и ортопедии наиболее часто выполняются при пяточных шпорах, с использованием кортикостеродных гормонов. Максимальный эффект дают такие препараты, как Дипроспан, Кеналог и Гидрокортизон.
Суставы
Нервы
Лекарство вводится непосредственно в область прохождения нервного ствола, чтобы быстро снять воспаление и спазмы. Данный вид обезболивания нередко является оптимальным решением при туннельных синдромах, невралгии, неврите, онкологических новообразованиях.
Как проходит блокада отделов позвоночника
Сначала врач осматривает пациента, на основании данных осмотра и обследования подбирает оптимальный метод. Затем место инъекции дезинфицируется, при необходимости выполняется местное обезболивание.
Когда анестезия подействует, вводится само лекарство. Поскольку болезнь может поразить любой отдел, укол делается в область поясницы, лопаток или шеи, то есть в место локализации боли.
По окончании процедуры место укола еще раз обрабатывается антисептиком, и накладывается стерильная повязка. Чтобы закрепить эффект, пациент остается лежать на кушетке как минимум час.
Преимущества
При тонических синдромах, вызванных мышечным напряжением, блокады могут избавить от неприятных ощущений на несколько месяцев и даже лет.
При более серьезных заболеваниях к анестетикам добавляются противовоспалительные и гормональные средства, а также хондропротекторы для регенерации хрящей. При введении в больное место они действуют намного активнее, чем капельницы, таблетки или мази. Поэтому лечебные блокады в неврологии гораздо эффективнее аптечных лекарств и физиотерапии.
В каких случаях делается блокада позвоночника
Противопоказания
Причиной отказа в проведении процедуры могут быть острые инфекционные болезни, тяжелые нарушения работы сердца и почек, а также индивидуальная чувствительность и непереносимость анестетиков.
Методику нельзя применять при эпилепсии, низком давлении и беременности.
Препараты
Анестетики
Уколы с Новокаином делают в нервы и мягкие ткани. После введения блокируется нервная иннервация, улучшается питание и устойчивость клеток к аллергенам. Новокаин обладает бактериостатическим действием и имеет высокий профиль безопасности, редко вызывает побочные реакции.
Лидокаин обеспечивает более длительное и выраженное действие, по сравнению с Новокаином. Оно основано на торможении потенциалзависимых натриевых каналов, благодаря чему перестают генерироваться нервные сигналы, и прекращается их передача к головному мозгу.
Лидокаин расширяет сосуды, расслабляет мышцы. Боль исчезает через несколько минут после его попадания в ткани.
Важно! Лидокаин менее токсичен, чем Новокаин.
Гормоны
Дексаметазон относится к быстродействующим противовоспалительным препаратам прологнированного действия. Он подавляет активность иммунной системы и оказывает антигистаминное влияние.
Дексаметазон является одним из препаратов выбора при болезнях опорно-двигательной системы. Нивелирует нежелательные реакции на местные анестетики, в десятки раз превосходит по эффективности Гидрокортизон.
Дипроспан применяется при болезнях суставов и пяточных шпорах. Быстро снимает боль и дискомфорт, купирует аллергические проявления. Костные наросты на пятке проходят после 1-2-х процедур.
Средство может использоваться для эпидуральных и периневральных блокад. Единственный недостаток – возможные побочные реакции, свойственные всем кортикостероидам. Однако, по сравнению с аналогами, риск более низкий.
Витамин В12
Применение цианокобаламина обосновано его способностью оказывать ганглиоблокирующий эффект, то есть тормозить нервную проводимость. Витамин В12 вводят обычно в комбинации с В1 и Новокаином. Основные показания – невриты и полиневропатии.
Блокада в позвоночник: последствия и их профилактика
Осложнения бывают лишь в 0.5% случаев. Это могут быть непредвиденные реакции на лекарства в виде головокружения, рвоты или учащения сердечного ритма.
Не исключено также повреждение сосудов в точке укола с образованием гематомы, инфицированием и кровотечением. Возможны аллергические реакции.
В целях профилактики делают дополнительные инъекции, для предотвращения аллергии проводят пробный тест.
В нашем центре есть все условия для безопасного выполнения лечебных блокад, которые надолго избавят вас от изнуряющей боли. Вам не придется волноваться насчет возможных последствий или некачественного обезболивания.
У нас работают специалисты высокого уровня и с большим опытом, благодаря чему пациенты чувствуют себя комфортно и уверенно. При необходимости вам назначат одну или несколько процедур внутрисуставных инъекций и подберут препарат с учетом показаний.