что такое артериальная гипертензия гипотензия давление
Гипертония: причины, степени, стадии, симптомы, лечение
Гипертония, или артериальная гипертензия – состояние, характеризующееся стабильным, то есть выявленным при неоднократных измерениях, повышением артериального давления. Сопровождая многие заболевания, она считается фактором риска развития опасных осложнений со стороны сердечно-сосудистой системы, включая инсульт и инфаркт миокарда. Гипертоническая болезнь, как основная причина рассматриваемой патологии, требует приема лекарственных препаратов, нормализации образа жизни пациента и питания.
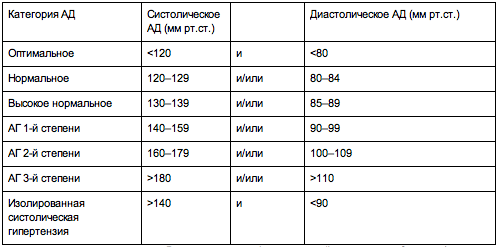
Кровяное давление представляет собой силу, с которой циркулирующая кровь действует на стенки сосудов. Такое давление в момент сокращения сердца называется систолическим, а в период его расслабления – диастолическим. Диапазон нормальных значений для этих показателей достаточно широкий.
В ходе многочисленных наблюдений [1] ученые пришли к выводу, что риск сердечно-сосудистых осложнений возрастает при каждом дополнительном увеличении АД на 10 мм рт. ст. уже начиная с уровня 115/75 мм рт. ст. Однако целесообразным оказалось медикаментозное снижение давления лишь выше 140/90 мм. рт. ст., поэтому именно такое значение принимают за критерий определения артериальной гипертонии.
Причины
Классификация
Если удалось выявить заболевание, приводящее к повышению АД, артериальная гипертензия называется вторичной или симптоматической. В случае неустановленной причины гипертония считается первичной, вызванной гипертонической болезнью.
Симптомы
Часто повышение АД не сопровождается ухудшением самочувствия и может остаться незамеченным для пациента, поэтому так важно регулярно измерять артериальное давление, особенно лицам среднего и пожилого возраста.
Осложнения
Диагностика
Лечение
При умеренном и низком риске возникновения сердечно-сосудистых осложнений больному рекомендуется только изменение образа жизни, коррекция рациона, снижение веса, повышение физической активности и специальная гимнастика при гипертонии, отказ от вредных привычек на фоне регулярного измерения АД. Нередко этих мероприятий бывает достаточно для нормализации кровяного давления.
Диета при гипертонии предполагает ограничение поваренной соли, кофеина, острых, соленых, копченых и пряных блюд, продуктов с высоким содержанием жира, субпродуктов, кондитерских изделий с масляным кремом и алкогольных напитков. Допустимо употреблять вне обострения заболевания не более 5 г соли в день. Рекомендуемая суточная норма жидкости – 1-1,2 литра.
В случае безуспешного немедикаментозного лечения в течение нескольких месяцев, а также при высоком риске возникновения осложнений прибегают к гипотензивной терапии с применением лекарств от гипертонии, цель которой – снижение АД менее 140/90 мм. рт. ст. Для больных сахарным диабетом или лиц, уже страдающих патологиями сердечно-сосудистой системы, уровень целевого давления еще ниже – 130/80 мм. рт. ст.
О сердце
Слово «гипертензия» в буквальном смысле переводится с латинского как «сверхнапряжение». Какие стадии и степени есть у гипертензии и сколько факторов риска влияет на ее развитие — подробно в нашей статье.
Классификации гипертензии и разница между ними
Врачи различают три степени и три стадии заболевания. Эти понятия часто путают, однако между ними есть существенная разница.
Степени артериальной гипертензии
Это классификация по уровням артериального давления (АД): верхнего (систолического) и нижнего (диастолического).
Расширенная классификация уровней артериального давления (в соответствии с Национальными клиническими рекомендациями по лечению гипертонии). Считать кровяное давление «чисто техническим показателем» ошибочно: чем выше его постоянный уровень, тем серьезнее ситуация
Стадии артериальной гипертензии
Здесь деление на категории идет уже по серьезности изменений в организме: насколько выражены эти изменения и как сильно страдают органы-мишени — кровеносные сосуды, сердце и почки. Их поражение — отдельный критерий для оценки риска.
Термин «гипертоническая болезнь» предложен Г.Ф.Лангом в 1948 г. и соответствует термину «эссенциальная гипертензия» (гипертония), который используется в зарубежных странах.
На любой из стадий заболевания давление также может соответствовать любой степени — от первой до третьей. Это очень индивидуально, поэтому, помимо показателей на тонометре, следует ориентироваться на данные обследования. Конкретные показатели всегда принимаются во внимание при назначении терапии, рекомендациях и прогнозах.
Артериальная гипертензия Ⅰ стадии
При регулярном посещении врача и соблюдении правил жизни гипертоника не требует серьезного медицинского вмешательства, если нет ухудшения здоровья.
Прогноз зависит от уровня АД и количества факторов риска: курение, ожирение, уровень холестерина и т.д.
Артериальная гипертензия Ⅱ стадии
Если вовремя не скорректировать процесс лекарственными препаратами, болезнь может прогрессировать и перейти в третью стадию. Избежать этого можно лишь одним способом: контролировать состояние своей сердечно-сосудистой системы и регулярно проходить обследование.
Артериальная гипертензия Ⅲ стадии
В этом состоянии требуются препараты не только для снижения давления, но и для лечения сопутствующих заболеваний. Рекомендация актуальна и для первых двух стадий гипертонической болезни, если у пациента диагностирован диабет, болезни почек или другие патологии.
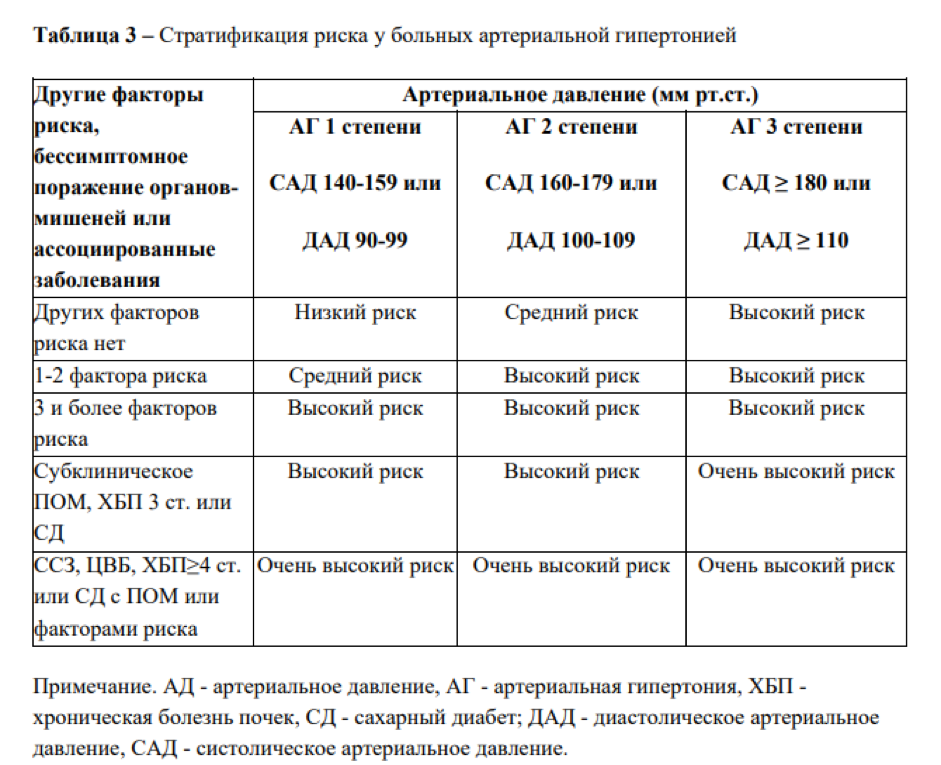
Артериальная гипертензия — 4 группы риска
Чтобы уберечь сердце и сосуды от поражения и не пропустить состояние, когда будет уже поздно, нужно знать, от каких факторов зависит течение болезни.
4 группы факторов риска:
Между факторами риска и классификацией по тяжести заболевания есть прямая связь. Наглядно она показана в Национальных Клинических Рекомендациях Минздрава РФ «Артериальная гипертония у взрослых».
Для определения своей группы риска нужно знать уровень АД и стадию заболевания.
Группы высокого и очень высокого риска
Эти состояния считаются самыми серьезными и требуют особого внимания.
При сочетании более трех факторов риска и артериальной гипертензии 2 степени пациент попадает в группу высокого риска. Также к ней относятся все, у кого существенно выражен хотя бы один показатель из следующих:
повышение уровня общего холестерина от 8 ммоль/л (310 мг/дл),
гипертония третьей степени (систолическое артериальное давление выше или равно 180 мм рт. ст., диастолическое — выше 110 мм рт.ст.),
хроническая болезнь почек третьей стадии,
гипертрофия левого желудочка,
сахарный диабет без поражения органов-мишеней.
К группе очень высокого риска относят пациентов с любым из следующих факторов:
Атеросклеротические заболевания сердца и сосудов, подтвержденные клинически или в ходе визуализирующих исследований (АССЗ). Это может быть стабильная стенокардия, коронарная реваскуляризация (аортокоронарное шунтирование и другие процедуры реваскуляризации артерий), инсульт и транзиторные ишемические атаки, ранее перенесенный острый коронарный синдром (инфаркт или нестабильная стенокардия), а также заболевание периферических артерий. Обязательно учитываются результаты визуализирующих исследований, значимые для прогноза клинических событий: значительный объем бляшек на коронарных ангиограммах или сканах компьютерной томографии (многососудистое поражение коронарных артерий со стенозом двух основных эпикардиальных артерий более чем на 50 %) или по результатам УЗИ сонных артерий.
Сахарный диабет с поражением органов-мишеней, или наличием как минимум трех значимых факторов риска из указанных в следующей части статьи, сюда же приравнивается сахарный диабет первого типа ранней манифестации и длительного течения (более 20 лет).
Гипертония. Гипертензия
Терминология
Вопрос о том, чем отличается гипертония от гипертензии, является одним из наиболее часто задаваемых, и начать, по-видимому, целесообразно именно с терминологии. Мы говорим «хороший тонус», подразумевая бодрость, энергичность и готовность к действию; в противном случае уповаем на «тонизирующие» напитки. Тензором называется «мышца-напрягатель», экстензором — разгибательная мышца. Напряжения в сечении твердого тела описываются уравнениями тензорной алгебры. «Тонус» в переводе с греческого означает напряжение (напр., мышечный гипертонус — неспособность к расслаблению); практически так же переводится латинское «tensio», но с еще более механическим оттенком: подразумеваются напряжения сжатия, давления, растяжения.
Два последних слова в данном контексте являются ключевыми.
И гипертония, и гипертензия — это патологически высокое давление крови, постепенно растягивающее и истончающее сосудистые стенки. В МКБ-10 (Международная классификация болезней) в качестве нозологических единиц употребляются оба термина, причем один из них обычно следует в скобках за другим, напр.: «Гипертензивная болезнь сердца (гипертоническая болезнь сердца) с преимущественным поражением…» и т.д. Возможно, формулировки обретут однозначность в одиннадцатой редакции МКБ, принятие которой ожидается в 2018 году.
В литературе можно встретить различные трактовки терминов «гипертония» и «гипертензия», включая мнение об их абсолютной синонимичности. Однако любой лингвист знает, что абсолютные синонимы в языках (особенно в столь строгом и четком языке, как медицинский) практически не встречаются, т.е. тот или иной семантический оттенок в синонимах присутствует всегда. Поэтому в ряде источников дается иная интерпретация, простая, краткая и логично разделяющая два понятия.
Гипертоническая болезнь — это собственно заболевание, которое характеризуется (как и другие болезни) определенными причинами и факторами риска, закономерностями развития, типичными вариантами клинической картины и исхода. Артериальная гипертензия — это патофизиологический феномен повышенного кровяного давления; кроме того, это совокупность взаимосвязанных симптомов, которыми проявляется гипертоническая болезнь.
Если совсем кратко: гипертония — болезнь, гипертензия — типичный для нее синдром. (Попутно заметим, что один и тот же синдром может сопутствовать разным заболеваниям, аномалиям и состояниям).
Так или иначе, проблема хронически повышенного давления в кровеносных сосудах остается по всему миру настолько острой, что ее внемедицинскими синонимами чаще всего становятся мрачно-поэтические образы вроде «тихий убийца», «молчаливый киллер», «болезнь века», «проклятие цивилизации» и т.п. Безосновательными эти определения не назовешь: гипертонии присуща тенденция к длительному латентному или малосимптомному течению, и первый же клинический манифест, – если это гипертонический криз, инфаркт миокарда, острое нарушение мозгового кровообращения, — может оказаться фатальным.
Как и в отношении других «болезней века», эпидемиологические оценки гипертонии широко варьируют в зависимости от региона, доминирующего диагностического подхода, состава обследованных выборок и многих других факторов. По всей вероятности, клинически значимой гипертонической болезнью страдают от 20 до 50 процентов взрослого населения земного шара. Из них примерно половина об этом не знает. Из оставшейся, осведомленной половины значительная часть пациентов по разным причинам не предпринимает никаких терапевтических либо профилактических мер.
Вместе с тем, в регулярно публикуемых статистических данных о причинах ненасильственной летальности сердечнососудистые заболевания устойчиво занимают первую позицию, причем наибольший вклад в «сердечнососудистую» смертность принадлежит именно артериальной гипертензии (по крайней мере, в России это так).
Медицина не стоит на месте; благодаря интенсивному развитию теории и методологии, технологии, фармакологии, — уровень летальности от артериальной гипертензии в последние 30-40 лет удалось существенно снизить. И все же ситуация остается, мягко говоря, неудовлетворительной.
Причины
Гипертонию подразделяют на первичную (эссенциальную, т.е. возникшую и прогрессирующую как самостоятельная болезнь) и вторичную (развившуюся вследствие или на фоне иного заболевания). 80-95% случаев приходится на эссенциальную гипертонию. Один из зловещих парадоксов этого «тихого убийцы» заключается в том, что его «повадки» исследованы досконально, однако далеко не все причины и триггеры (механизмы запуска) первичной артериальной гипертензии идентифицированы, изучены и объяснены. На сегодняшний день эссенциальная гипертония считается полиэтиологическим, многопричинным заболеванием, в развитии которого играют определенную роль наследственность, аномальное строение ткани сосудистых стенок и т.д. Однако в большинстве случаев гипертонию приходится признать идиопатической: причины не установлены или заключаются в неблагоприятном сочетании индивидуальных особенностей организма.
Вторичная (симптоматическая) гипертония чаще всего обусловлена заболеваниями почек и эндокринных желез (щитовидной, поджелудочной, надпочечников и т.д.), гормонпродуцирующими опухолями, беременностью. Выделяют также ятрогенную, – досл. «происходящую от врача», — гипертонию, причиной которой является длительный прием тех или иных медикаментов, либо синдром их отмены.
Что касается факторов риска, повышающих вероятность и/или способствующих развитию гипертонии, то здесь также складывается парадоксальная ситуация. Эти факторы давным-давно выявлены, систематизированы и классифицированы, подробно описаны в любом посвященном гипертонии тексте и отлично известны любому современному человеку. Тем не менее, все успехи в плане сокращения заболеваемости и летальности обусловлены большей частью не профилактикой (т.е. минимизацией хотя бы основных факторов риска), а развитием терапевтических, — по факту уже имеющейся гипертонии, — стратегий. По крайней мере, это касается тех стран, где государственные программы борьбы с гипертонией либо вовсе не приняты, либо работают не в полную силу. Справедливости ради следует сказать, что в Российской Федерации принимается ряд мер в этом направлении, — но эффективность таких медико-социальных программ пока, увы, недостаточна. В определенной степени это связано с тем, что гипертонии весьма благоприятствует, действительно, сам способ существования т.н. цивилизованного человека, особенно проживающего в крупных городах – очень высокий темп жизни, перегрузки и бескомпромиссная конкуренция, нездоровое питание, вредоносная экологическая обстановка и пр.
Данные о том риске, который создается принадлежностью к тому или иному полу, неоднозначны: с одной стороны, в возрастной категории 30-50 лет среди гипертоников преобладают мужчины, с другой — при гормональных перестройках (например, в климактерическом периоде) гипертония чаще развивается у женщин.
Симптоматика
Известно, что т.н. «рабочее давление» является до некоторой степени индивидуальным. Известно также, что АД не остается постоянным в течение суток: снижаясь на время ночного сна, артериальное давление быстро восстанавливается перед и в период пробуждения; затем предполагается относительная стабильность, — возмущаемая, однако, дневными ситуациями и обстоятельствами.
Диагностика
Общепринятым нижним пределом АД, с которого «начинается» гипертензия, являются показатели 140/90. Однако диагноз (с необходимым нозологическим уточнением) устанавливается только после тщательного обследования. Артериальное давление измеряют множество раз, в разных условиях и ситуациях (в т.ч. под искусственной физической нагрузкой, во время сна и т.п.). Обязательной является также обширная батарея лабораторных анализов — клинических, биохимических, гормональных. Практически всегда необходима консультация нескольких профильных специалистов, например, нефролога, сосудистого хирурга, эндокринолога, офтальмолога, невропатолога. Снимается ЭКГ, производится УЗИ (ЭхоКГ, допплерография), по показаниям назначают ангиографическое и другие диагностически значимые исследования.
Лечение
Следует отчетливо понимать, что гипотензивные (снижающие давление) препараты, которые с середины прошлого века производятся фармацевтической промышленностью в огромных количествах и широчайшем ассортименте, — это сугубый паллиатив, т.е. лечение симптома без какого-либо воздействия на причины. В некоторых случаях без этого действительно не обойтись, но первоочередной задачей всегда является самое тщательное всестороннее обследование в поиске истинных причин гипертонии. Результатами диагностики будет определяться индивидуальная терапевтическая стратегия. Она может включать ангиопротекторы, модуляторы метаболизма, гормональные или антигормональные средства; в некоторых случаях методом выбора является кардио- или сосудисто-хирургическое вмешательство. При вторичной гипертензии необходимо интенсивное лечение основного заболевания (напр., гломерулонефрита, диабета и др.).
В ряде случаев, однако, наиболее эффективным лечением оказывается кардинальный пересмотр образа жизни, отказ от самоубийственных привычек, нормализация режима нагрузок и отдыха, коррекция рациона, — в сочетании с грамотным санаторно-курортным лечением и элементарной физической культурой.
Советы эрудированных друзей и многомудрых бабушек, рекламные обещания «избавить от гипертонии за 15 минут», сенсационные красочные баннеры, всплывающие там и сям в интернете («Мир в шоке: ученые долго скрывали, что гипертонию можно вылечить обычным…»), оптовая закупка всей номенклатуры мочегонных средств в ближайшей аптеке, – словом, любые виды самолечения, — опасны. Исключением является перечисленное в предыдущем абзаце.
Диагностическое обследование и курсовое лечение должно производиться в условиях стационара. С предельным вниманием следует выслушать и записать все рекомендации врача (конкретного лечащего врача в конкретной ситуации) касательно тех действий и мер, которые должны предприниматься в случае гипертонического криза. Назначенные препараты нужно принимать так, как предписано, а не так, как кажется «достаточным», «более правильным», «безопасным для печени» и т.д.; и даже не так, как указано во вкладыше-аннотации (поскольку не всегда это соответствует тому, что наблюдается в реальной клинической практике) – а только так, как назначит врач; если результат окажется недостаточным или появятся побочные эффекты, он же, лечащий врач, и скорректирует назначения (при условии, что будет немедленно проинформирован пациентом о возникших проблемах).
С тезисами данной статьи, — умышленно категоричными, — спорить можно и, наверное, нужно. Но с этиопатогенетическими и статистическими тенденциями артериальной гипертензии спорить так же опасно, как и игнорировать их. Они действуют молчаливо, терпеливо и, к несчастью, безошибочно.
Гипертония и гипотония: специфические особенности болезней
Гипертоническая болезнь представляет собой состояние, характеризующееся повышенным артериальным давлением.
Гипотоническая болезнь, напротив, характеризуется пониженным артериальным давлением. Такие перепады артериального давления негативно сказываются на здоровье человека и способно значительно ухудшить качество его жизни. Для прохождения диагностики и последующего назначения лечения рекомендуется обратиться к врачу-кардиологу.
Причины возникновения заболеваний
Согласно статистическим данным, гипертоническая болезнь встречается значительно чаще, чем гипотоническая. К ее возникновению может привести ряд факторов:
Гипотоническая болезнь может развиваться в результате следующих причин:
Симптомы и признаки заболеваний
На начальных стадиях симптомы заболевания могут практически никак не проявляться. Отмечено, что гипертония протекает значительно хуже по сравнению с гипотонией, хотя некоторые признаки могут быть схожи. Рассмотрим наиболее распространенные симптомы, характерные для каждого заболевания в отдельности.
Вышеописанные симптомы не рекомендуется игнорировать. Своевременное обращение к врачу-кардиологу позволит выявить болезнь на ранней стадии и назначить наиболее целесообразное лечение.
Какое заболевание опаснее?
Оба заболевания опасны для человека и при отсутствии своевременной терапии способны привести к ряду негативных последствий. Гипертоническая болезнь сопровождается нарушением кровоснабжения тканей и внутренних органов. В результате этого мышечный орган функционирует с усиленной нагрузкой, возникает его компенсаторное увеличение. Это способно привести к следующим недугам: понижению зрения, нарушению кровообращения, развитию ишемической болезни сердца и острой почечной недостаточности.
Гипотония значительно снижает уровень качества жизни, серьезно отражается на трудоспособности. При ее продолжительном течении у больного могут начаться кровотечения внутренних органов, развиться заболевания эндокринной системы (например, гипотиреоз).
Артериальная гипертензия и гипотензия. Гипертоническая болезнь
Артериальные гипертензии — повышение давления крови от устья аорты до артериол включительно. В практической работе врач (и соответственно больной) ориентируется на величины так называемого «случайного» давления, измеряемого у больного после пятиминутного отдыха, в положении сидя. Плечо, на которое накладывают манжету, должно находиться на уровни сердца, резиновый резервуар манжеты долями охватывать плечо по меньшей мере на 2/3, манжета не должна наползать на локтевой сгиб. Артериальное давление (АД) измеряют трижды подряд и принимают в расчет самые низкие величины. У взрослых людей диастолическое АД соответствует V фазе Короткова (исчезновение тонов), у детей — IV фазе (резкое ослабление тонов). При первом осмотре больного врач обязан измерить АД на обеих руках, а при соответствующих показаниях — и на ногах.
У здоровых людей 20–40 лет «случайное» АД обычно ниже 140/90 мм рт. ст., у лиц в возрасте от 41 года до 60 лет — ниже 145/90 мм рт. ст., у здоровых людей старше 60 лет систолическое давление в большинстве случаев не превышает 160, а диастолическое — 90 мм рт. ст. Необходимо делать различия между спорадическими (ситуационными), острыми умеренными повышениями АД и хроническими, часто повторяющимися подъемами АД. Если первые могут отражать физиологические реакции, то вторые выходят за их пределы.
Существует первичная артериальная гипертензия (АГ) и вторичные АГ. В границах первичной АГ различают сложившееся заболевание, называемое эссенциапьной гипертензией, или гипертонической болезнью, и состояние неустойчивой регуляции АД со склонностью к его преходящим небольшим повышениям (это состояние называют пограничной АГ — Вторичные (симптоматические) АГ составляют около 10% всех случаев хронического или часто повторяющегося повышения как систолического, так и диастолического АД. Их возникновение связано с повреждением органов или систем, оказывающих прямое или опосредованное воздействие на уровень АД. Повышение АД является одним из симптомов заболевания этих органов или систем. Устранение этиологического или ведущего патогенетического фактора часто приводит к нормализации либо к заметному понижению АД. В зависимости от вовлеченности в процесс повышения АД того или иного органа вторичные АГ классифицируют следующим образом: 1) почечные: а) паренхиматозные, б) реноваскулярные: 2) эндокринные; 3) гемодинамические (кардио-васкулярные, механические); 4) нейрогенные (очаговые); 5) остальные.
К группе почечных паренхиматозных АГ относятся АГ при острых и хронических гломерулонефритах и пиелонефритах, поликистозе почек, врожденном или приобретенном обструктивном гидронефрозе, аномалиях почек, диабетическом гломерулосклерозе, волчаночном нефрите, почке при лучевой болезни и т. д. Реноваскулярные АГ (2–5% всех АГ) могут быть врожденными (например, в случаях фиброзно-мышечной дисплазии почечных артерий) и приобретенными (чаще в результате атеросклеротического сужения почечных артерий или неспецифического аортоартериита).
Эндокринные АГ (около 2% всех АГ) обусловлены феохромоцитомой и другими хромаффинными опухолями (параганглиомы), первичным альдостеронизмом (синдром Кона), болезнью и синдромом Иценко-Кушинга, акромегалией и др.
Гемодинамические, или кардиоваскулярные, АГ возникают в результате изменений гемодинамики, в основном, за счет механических факторов. К ним относятся систолические АГ при атеросклерозе аорты, недостаточности клапанов аорты, открытом артериальном протоке, артериовенозных фистулах, полной АВ-блокаде, болезни Педжета, тиреотоксикозе (некоторые авторы относят эту форму к АГ эндокринного типа), систолодиастологическая АГ гемодинамического типа развивается при коарктации аорты.
Нейрогенные АГ (около 0,5% всех АГ) возникают при очаговых повреждениях и заболеваниях головного и спинного мозга (опухолях, энцефалите, бульбарном полиомиелите, квадроплегии — гипертензивные кризы), при возбуждении сосудодвигательного центра продолговатого мозга, вызванном гиперкапнией и дыхательным ацидозем. К «остальным» АГ можно отнести симптоматические АГ у больных с полицитемией, карциноидном синдроме, при отравлениях свинцом, таллием, передозировке преднизолона, катехоламинов, эфедрина, «сырной болезни» — употребление вместе с ингибиторами МАО пищевых продуктов, содержащих тирамин (некоторые сорта сыра и красное вино). В эту группу включают еще АГ у женщин с поздним токсикозом беременных, а также АГ, возникающую у принимающих гормональные контрацептивные средства женщин.
Симптомы и лечение вторичных АГ во многом сходны с таковыми при гипертонической болезни. Но при ряде заболеваний возможно этиологическое лечение: хирургическое удаление феохромоцитом, аденом надпочечника, реконструктивные операции на сосудах почек, аорте, артериовенозных фистулах; отмена препаратов, повышающих АД, и др.
Пограничная АГ — разновидность первичной АГ у лиц молодого и среднего возраста, характеризующаяся колебаниями АД от нормы до так называемой пограничной зоны: 140/90–159/94 мм рт. ст. Слегка повышенные и нормальные величины АД сменяют друг друга, нормализация АД происходит спонтанно. Отсутствуют типичные для гипертонической болезни поражения органов-мишеней: гипертрофия левого желудочка, изменения глазного дна, почек, мозга. Повышения АД пограничного типа встречаются примерно у 20–25 % взрослых людей, до 50 лет они чаще регистрируются у мужчин. Только 20–25% лиц с пограничной АГ заболевают в дальнейшем гипертонической болезнью (ГБ); приблизительно у 30% людей колебания АД в пограничной зоне могут сохраияться многие годы или всю жизнь; у остальных АД со временем нормализуется.
Гипертоническая болезнь (ГБ) вместе с пограничной АГ составляет до 90% всех случаев хронического повышения АД. В настоящее время в экономически развитых странах около 18–20% взрослых людей страдают ГБ, т. е. имеют повторные подъемы АД до 160/95 мм рт. ст. и выше,
Этиология и патогенез. Причины формирования ГБ с достоверностью не установлены, хотя отдельные звенья патогенеза этого заболевания известны. Следует считаться с участием в становлении ГБ двух факторов: норадреналина и натрия. Норадренапину, в частности, отводится роль эффекторного агента в теории ГБ. Существует согласие по поводу того, что для формирования ГБ необходимо сочетание наследственной предрасположенности к заболеванию с неблагоприятными воздействиями на человека внешних факторов. Эпидемиологические исследования подтверждают наличие связи между степенью ожирения и повышением АД. Однако увеличение массы тела скорее следует относить к числу предрасполагающих, чем собственно причинных факторов.
Симптомы, течение. Заболевание редко начинается у лиц моложе 30 лет и старше 60 лет. Устойчивая систоло-диастолическая АГ у молодого человека — основание для настойчивого поиска вторичной, в особенности реноваскулярной гипертензии. Высокое систолическое давление (выше 160–170 мм рт. ст.) при нормальном или сниженном диастолическом давлении у лиц старше 60–65 лет обычно связано с атеросклеротическим уплотнением аорты. ГБ протекает хронически с периодами ухудшения и улучшения. Прогрессирование заболевания может быть различным по темпу. Различают медленно прогрессирующее (доброкачественное) и быстро прогрессирующее (злокачественное) течение заболевания. При медленном развитии заболевание проходит 3 стадии по классификации ГБ, принятой ВОЗ. Дробление стадий на подстадии не представляется целесообразным.
Стадия I (легкая)характеризуется сравнительно небольшими подъемами АД в пределах 160–179 (180) мм рт. ст. систолического, 95–104 (105) мм рт. ст. — диастолического. Уровень АД неустойчив, во время отдыха больного оно постепенно нормализуется, но заболевание уже фиксировано (в отличие от пограничной АГ), повышение АД неизбежно возвращается. Часть больных не испытывает никаких расстройств состояния здоровья. Других беспокоят головные боли, щум в голове, нарушения сна, снижение умственной работоспособности. Изредка возникают несистемные головокружения, носовые кровотечения. Обычно отсутствуют признаки гипертрофии левого желудочка, ЭКГ мало отклоняется от нормы, иногда она отражает состояние гиперсимпатикотонии. Почечные функции не наоушены; глазное дно практически не изменено.
Стадия II (средняя) отличается от предыдущей более высоким и устойчивым уровнем АД, которое в покое находится в пределах 180–200 мм рт. ст. систолическое и 105–114 мм рт. ст. диастолическое. Больные часто предъявляют жалобы ьа голозные боли, головокружения, боли в области сердца, нередко стенокардического характера. Для этой стадии более типичны гипертензивные кризы. Выявляются признаки поражения органов-мишеней: гипертрофия левого желудочка (иногда только межжелудочковой перегородки), ослабление I тона у верхушки сердца, акцент II тона на аорте, у части больных — на ЭКГ признаки субэндокардиальной ишемии. Со стороны ЦНС отмечаются разнообразные проявления сосудистой недостаточности; транзиторные ишемии мозга, возможны мозговые инсульты. На глазном дне, помимо сужения артериол, наблюдаются сдавления вен, их расширение, геморрагии, экссудаты. Почечный кровоток и скорость клубочковой фильтрации снижены, хотя в анализах мочи нет отклонений от нормы.
Стадия III (тяжелая) характеризуется более частым возникновением сосудистых катастроф, что зависит от значительного и стабильного повышения АД и прогрессирования артериолосклероза и атеросклероза более крупных сосудов. АД достигает 200–230 мм рт. ст. систолическое, 115–129 мм рт. ст. диастолическое. Спонтанной нормализации АД не бывает. Клиническая картина определяется поражением сердца (стенокардия, инфаркт миокарда, недостаточность кровообращения, аритмии), мозга (ишемические и геморрагические инфаркты, энцефалопатия), глазного дна (ангиоретинопатия II, III типов), почек (понижение почечного кровотока и клубочковой фильтрации). У некоторых больных с III стадией ГБ, несмотря на значительное и устойчивое повышение АД, в течение многих лет не возникают тяжелые сосудистые осложнения.
Помимо стадий ГБ, отражающих ее тяжесть, выделяют несколько клинических форм ГБ. Одна из них — гиперадренергическая форма, которая чаще проявляется в начальном периоде заболевания, но может сохраняться на протяжении всего его течения (около 15% больных). Для нее типичны такие признаки, как синусовая тахикардия, неустойчивость АД с преобладанием систолической гипертензии, потливость, блеск глаз, покраснение лица, ощущение больными пульсаций в голове, сердцебиений, озноба, тревоги, внутреннего напряжения. Гипергидратационную форму ГБ можно распознать по таким характерным проявлениям, как периорбитальный отек и одутловатость лица по утрам, набухание пальцев рук, их онемение и парестезии, колебания диуреза с преходящей олигурией, водно-солевые гипертензивные кризы, сравнительно быстро наступающая задержка натрия и воды при лечении симпатолитическими средствами (резерпин, допегит, клофелин и др.).
Злокачественная форма ГБ — быстро пропрессирующее заболевание с повышением АД до очень высоких уровней, что приводит к развитию энцефалопатии, нарушению зрения, отеку легких и острой почечной недостаточности. В настоящее время злокачественно текущая ГБ встречается крайне редко, значительно чаще отмечается злокачественный финал вторичных АГ (реноваскулярной, пиелонефритической и др.).
Лечение. Может осуществляться с помощью нефармакологических и фармакологических методов. К нефармакологическому лечению относят: а) понижение массы тепа за счет уменьшения в диете жиров и углеводов, б) ограничение потребления поваренной соли (4–5 г в день, а при склонности к задержке натрия и воды 3 г в день; общее количество потребляемой жидкости — 1,2–1,5 л в день), в) курортное лечение, методы фи зиотерапии и лечебной физкультуры, г) психотерапевтические воздействия. Сами по себе нефармакологические методы лечения бывают эффективными преимущественно у больных с 1 стадией заболевания. Но они постоянно используются в качестве фона для успешного проведения фармакологического лечения и при других стадиях заболевания.
Фармакологическое лечение основано на так называемом «ступенчатом» принципе, который предусматривает назначение в определенной последовательности лекарств с различной точкой приложения их действия до момента нормализации АД, а при неудаче — переход к альтернативному плану.
Противогипертензивное лечение в объеме первой ступени показано больным с легким течением ГБ (1 стадия). Назначают для приема внутрь один препарат: бета-адреноблокатор или диуретик. Блокаторы бета-адренергических рецепторов отдают предпочтение, если у больного имеется учащение пульса, усиление сердечных сокращенней и другие признаки гиперсимпатикотонии, похудание, обезвоживание, склонность к гипокалиемии или к повышению концентрации мочевой кислоты в крови. Начальная доза анаприлина — 80 мг в день (разделенная на два приема); урежение пульса до 70–60 в 1 мин наступает через 2–3 дня, а стойкое понижение АД к концу первой — началу второй недели лечения. В последующем доза анаприлина может быть несколько снижена, либо больные принимают препарат через день и т. д. (при обязательной проверке АД). Вместо анаприлина может быть использован вискен в дозе 5 мг 1–2 раза в день. Этот бета-адреноблокатор больше показан больным, у которых в исходном периоде имеется склонность к урежению пульса, а также лицам с заболеваниями печени и почек.
Диуретику на первой ступени лечения ГБ отдают предпочтение при ее гилергидратационной форме, синусовой брадикардии, вазоспастических реакциях, хронических бронхолегочных заболеваниях, ожирении. Гипотиазид в дозе 25 мг больные принимают 1 раз в день через 2–3 дня, эти интервалы между приемами гипотиазида могут быть удлинены при нормализации АД.
Если имеются противопоказания к назначению бета-адреноблокатора и диуретиков, то на первой ступени лечения применяют симпатолитические средства: клофелин (0,15 мг во второй половине дня), допегит (250 мг 2 раза в день). Эти препараты показаны больным сахарным диабетом, бронхиальной астмой, гипокапиемией, подагрой. У больных с I стадией ГБ нормализация АД наступает достаточно быстро, поэтому здесь допускаются прерывистые курсы лечения при условии, что АД измеряют достаточно часто.
Лечение в объеме второй ступени предназначается больным со средней по тяжести ГБ (II стадия) или же в тех случаях, когда монотерапия оказалась неэффективной. Больные должны принимать два препарата:
При выборе этих сочетаний принимают во внимание противопоказания, возможные побочные эффекты препаратов, взаимодействие лекарственных веществ. Последнее обстоятельство очень важно, например, антидепрессанты и антипсихотические средства не подавляют эффекты бета-адреноблокаторов, но в существенной мере ограничивают действие гуанетидина, допегита, клофелина. Однако и бета-адреноблокаторы в больших дозах могут вызывать ночные кошмары, нарушения сна. Резерпин и его аналоги противопоказаны больным с паркинсонизмом, некоторыми психическими заболеваниями.
После снижения АД дозы препаратов могут быть снижены. В благоприятное для больного время допускаются кратковременные пропуски в приемах одного или другого препарата. Однако в отличие от первой ступени здесь терапия становится систематической, а не курсовой. Сочетанием двух препаратов обеспечивается нормализация АД у 2/3 больных. Длительный прием диуретика может вызвать гипокалиемию, поэтому больным следует периодически принимать внутрь аспаркам (панангин) по 1 таблетке 3 раза в день или другой препарат калия. У части больных в результате систематического приема диуретиков возрастает концентрация в плазме триглицеридов и в меньшей степени холестерина, что требует врачебного контроля. Больным сахарным диабетом или лицам со сниженной толерантностью к нагрузке глюкозой вместо диуретиков (гипотиазида, бринальдикса, хлорталидона и др.) назначают верошпирон по 250 мг 2–3 раза в день по 15 дней с перерывами в 5 дней.
Лечение в объеме третьей ступени показано больным с тяжелым течением ГБ (III стадия) либо при выявившейся устойчивости кдвум препаратам. В терапевтическую программу включают три препарата в различных сочетаниях и дозах: симпатолитик, диуретик и периферический вазодилататор. Обязательно учитывают противопоказания для каждого из противогипертензивных средств. Получившие широкое распространение комбинированные препараты — адельфан, кристепин (бринердин) и ряд других — подходят для использования у больных с III стадией ГБ или у тех больных со II стадией ГБ, которые недостаточно реагировали на диуретик и симпатолитик. Из числа периферических вазодилататоров чаще назначаются коринфар (фенигидин) по 10 мг 3–4 раза в день или апрессин (гидралазин) по 25 мг 3–4 раза в день. В последние годы в лечебные схемы вместо периферических вазодилататоров с успехом вводят альфа-адреноблокаторы. Например, празосин (пратсиол) назначают в начальной дозе 1 мг 2–3 раза в день. Дозу можно (при необходимости) медленно повышать в течение 2–4 нед до 6–15 мг в день. Необходимо помнить о способности празосина вызывать ортостатическую гипотензию. Другой альфа-адреноблокатор фентоламин больные принимают вместе с бета-адреноблокатором в дозе 25 мг 3 раза в день. Весьма эффективным является сочетание вискена (15 мг в день), фентоламина (75 мг в день) и гипотиазида (25 мг в день).
Существуют и другие, альтернативные возможности лечения ГБ на третьей ступени. Назначают лабеталол гидрохлорид (трандат), сочетающий бета- и альфа-адренергическую активность; начальная доза для приема внутрь — 100 мг 3 раза в день, далее дозу можно увеличить до 400–600 мг в день. Сочетание лабетапола и диуретика практически заменяет применение трех противогипертензивных препаратов. Каптоприл — блокатор ангиотензин превращающею фермента — назначают, в основном, больным с тяжелым течением ГБ, а также при ее осложнении застойной недостаточностью кровообращения. Каптоприл в дозе 25 мг 3–4 раза в день вместе с диуретиком способствует во многих случаях достижению полного контроля за уровнем АД и существенному клиническому улучшению. Полный эффект выявляется к 7–10-му дню терапии.
Лечение в объеме четвертой ступени осуществляется, если не достигнуты цели на предыдущей ступени, а также при быстром прогрессировании болезни или развитии злокачественного гипертензивного синдрома. Назначают два симпатолитика (часто гуанетидин в возрастающих дозах), в больших дозах фуросемид, периферический вазодилататор или альфа-адреноблокатор. Среди последних предпочтительнее апрессин (до 200 мг в день), пратсиол (до 15 мг в день), каптоприл (75–100 мг день), диазоксид (до 600–800 мг в день). Следует учитывать, что при снижении величины клубочковой фильтрации до 30–40 мл/мин и возрастании концентрации креатинина в крови тиазидозые диуретики и их аналоги неэффективны и вызывают дальнейшее повреждение почек.
Лечение больных на первой-второй ступенях часто проводят в амбулаторных условиях. Если возникают затруднения в подборе эффективных препаратов, больных помещают в стационар на 2–3 нед. На третьей ступени лечения выбор лекарственного режима лучше начинать в специализированном кардиологическом отделении.
Прогноз при ГБ. Эпидемиологические наблюдения показывают, что даже умеренные повышения АД увеличивают в несколько pas опасность развития в будущем мозгового инсульта и инфаркта миокарда. Частота сосудистых осложнений зависит от возраста, в котором человек заболевает ГБ: прогноз для молодых более отягощен, чем для заболевших в среднем возрасте. В эквивалентной стадии ГБ у женщин реже возникают сосудистые катастрофы, чем у мужчин. Изолированная систолическая АГ тоже усиливает риск возникновения инсульта. Раннее начало лечения и эффективный постоянный контроль уровня АД значительно улучшают прогноз.
Артериальная гипотензия характеризуется систолическим давлением ниже 100 мм рт. ст., диастолическим давлением — ниже 60 мм рт. ст. Различают первичную и вторичную артериальные гипотензии. Первичная, или эссенциальная, гипотензия проявляется в 2 вариантах:
Вторичная артериальная гипотензия наблюдается при некоторых инфекционных заболеваниях, болезни Аддисона, язвенной болезни, микседеме, анемии, гипогликемии, остром и хроническом гепатите, циррозе печени, при действии лекарственных препаратов и т. д.
Лечение гипотензивных состояний направлено на устранение причины и основного патогенетического фактора либо оно ограничивается применением тонизирующих средств, вазо-прессивных препаратов, добавлением в пищу поваренной соли, употреблением кофе, крепкого чая; полезны физические упражнения.